ваготомия что это такое
Селективная проксимальная ваготомия
Селективная проксимальная ваготомия — хирургическая операция, один из вариантов операций ваготомии, заключающейся в пересечении блуждающего нерва (вагуса) или его отдельных ветвей, стимулирующих секрецию соляной кислоты в желудке. Селективная проксимальная ваготомия, как и другие варианты ваготомии, применяется для лечения язвы желудка и двенадцатиперстной кишки, рефлюкс-эзофагита и других кислотозависимых заболеваний. Код селективной проксимальной ваготомии (без дренирования) A16.16.018.002.
Селективная проксимальная ваготомия по сравнению с другими вариантами ваготомий дает минимальное число осложнений. В современных условиях часто выполняется в комбинации с другими операциями на органах желудочно-кишечного тракта, вы том числе малоинвазиным доступом, лапароскопически, а также медикаментозно-термическим способом.
Отличие селективной проксимальной ваготомии от других типов ваготомий
Важным недостатком классического варианта ваготомии, является то, что перерезаемые вагусные нервы иннервируют не только кислотопродуцирующие поля желудка, но и другие его области и другие органы пищеварительной системы. Поэтому, после их денервации часто возникает так называемый постваготомический синдром, заключающийся в расстройстве моторики желудка и других органов, часто проявляющееся в виде сильной диареи, а также другие серьезные осложнения.
С целью уменьшения влияния денервации областей желудка, не содержащих секретирующих кислоту париетальные клетки, была разработана операция селективной проксимальной ваготомии, при которой осуществляется парасимпатическая денервация только кислотопродуцирующих зон — дна желудка и тела желудка. Важным является сохранение иннервации антральной части желудка, благодаря чему не нарушается механизм регулирования кислотонейтрализации.
Ограничения применения селективной проксимальной ваготомии
Селективная проксимальная ваготомия находит ограниченное применение при хирургическом лечении «сложных» язв луковицы двенадцатиперстной кишки, так как у таких пациентов достаточно редко встречается сочетание всех необходимых условий: отсутствие выраженной гиперсекреторной активности желудка (до 30 ммоль/л); наличие неизмененной слизистой оболочки антрального и фундального отделов желудка; отсутствие суб- и декомпенсированной формы дуоденостаза. Селективную проксимальную ваготомию обязательно следует дополнять удалением язвы и дуоденопластикой, если отсутствует органическая несостоятельность пилорического жома, либо пилоропластикой, если имеет место органическая или функциональная несостоятельность пилорического сфинктера (В.В. Сахаров).
Лапароскопическая селективная проксимальная ваготомия методом скелетирования является длительным, технически сложным, дорогостоящим оперативным вмешательством и может успешно выполняться в специализированных лечебных учреждениях (О.В. Ооржак).
Контроль полноты ваготомии
| Так как целью операции при селективной проксимальной ваготомии является пресечение вагусных волокон, идущих к кислотопродуцирующим полям желудка и неперсечение остальных, то контроль полноты ваготомии является важнейшей составляющей операции. Коллективами врачей и инженеров под руководством чл.-корр. РАМН Ю.М. Панцырева и акад. РАН А.Н. Девяткова разработана аппаратура и метод контроля полноты ваготомии с помощью интраоперационной внутрижелудочной рН-метрии. |
Для интраоперационной рН-метрии используется специальный рН-зонд с каналом для аспирации желудочного содержимого и ацидогастрометр интраоперационный АГМИ-01. Из предоперационной подготовки исключаются препараты, оказывающие влияние на желудочную секрецию. После лапаротомии и ревизии брюшной полости внутривенно вводится пентагастрин в дозе 0,006 мг на кг массы больного или гистамин в дозе 0,024 мг/кг. На фоне стимуляции секреции измеряются исходные показатели рН в желудке. При определении гипо- и анацидности тест считается неинформативным и не проводится.
Через 3-45 минут после введения пентагастрина (гистамина) стимуляция секреции продолжается в течение всей операции. Во время ваготомии и после ее окончания проводится тщательная аспирация желудочного содержимого через зонд. После выполнения селективной проксимальной ваготомии измерение кислотности слизистой оболочки достигается хирургом путём прижатия сурьмяного электрода к стенке желудка без чрезмерного давления по четырем основным линиям — малой и большой кривизне, передней и задней стенке. При наличии секретирующих полей проводится дополнительное пересечение интактных волокон нерва и повторный контроль ваготомии. Ваготомия считается полной при возрастании рН по всей поверхности слизистой желудка до 5 и больше (Ю.М. Панцырев, С.А. Чернякевмч, И.В. Бабкова, 1999).
Ваготомия что это такое
а) Показания для селективной проксимальной ваготомии:
— Плановые: упорная неосложненная дуоденальная язва.
— Относительные показания: осложненная дуоденальная язва.
— Альтернативные вмешательства: лапароскопическая операция. Дистальная резекция желудка при наличии очень большой язвы («ампутирующая язва»). Селективная проксимальная ваготомия или стволовая ваготомия с пилоропластикой.
б) Предоперационная подготовка:
— Предоперационные исследования: эндоскопия, рентгеноконтрастное исследование, бактериологическое исследования, 24-часовая рН-метрия.
— Подготовка пациента: назогастральный зонд.
в) Специфические риски, информированное согласие пациента:
— Рецидив язвы (через 10 лет в 5-10% случаев)
— Повреждение желудка (в редких случаях (0,5%) некроз малой кривизны)
— Повреждение селезенки
— Повреждение пищевода
— Нарушение опорожнения желудка (5% случаев)
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
е) Доступ при селективной проксимальной ваготомии. Верхнесрединная лапаротомия.
ж) Этапы селективной проксимальной ваготомии:
— План операции
— Доступ
— Обнаружение нерва Латарже
— Скелетизация малой кривизны I
— Скелетизация малой кривизны II
— Скелетизация дистального отдела пищевода
— Миотомия пищевода
— Миотомия малой кривизны
— Диссекция дистальной части большой кривизны
— Окончательный вид после ваготомии
— Укрывание малой кривизны
з) Анатомические особенности, серьезные риски, оперативные приемы:
— Необходимо точное обнаружение нерва Латарже. Скелетизация малой кривизны сохраняет только те ветви нерва Латарже, которые находятся возле привратника.
— Скелетизация переднего и заднего листка малого сальника выполняется послойно вдоль малой кривизны; у очень полных пациентов может также потребоваться работа в «трех слоях».
— Избегайте избыточного натяжения желудка.
— Предупреждение: избегайте повреждения селезенки и отрыва коротких желудочных артерий.
и) Меры при специфических осложнениях. При обширной ваготомии выполняйте пилоропластику.
к) Послеоперационный уход после ваготомии:
— Медицинский уход: удалите назогастральный зонд на 2-3 день. Удалите дренажи на 3-4 день. Эндоскопический контроль через 2-6 недель.
— Возобновление питания: разрешите маленькие глотки жидкости через 2-3 дня, затем быстрый возврат к обычному питанию.
— Активизация: сразу же.
— Период нетрудоспособности: 2 недели.
л) Оперативная техника проксимальной селективной ваготомии:
— План операции
— Доступ
— Обнаружение нерва Латарже
— Скелетизация малой кривизны I
— Скелетизация малой кривизны II
— Скелетизация дистального отдела пищевода
— Миотомия пищевода
— Миотомия малой кривизны
— Диссекция дистальной части большой кривизны
— Окончательный вид после ваготомии
— Укрывание малой кривизны
1. План операции. Скелетизация начинается вдоль малой кривизны, непосредственно проксимальнее «гусиной лапки», и продолжается прямо на стенку желудка, медиальнее нервов и сосудов.
2. Доступ. Может быть выполнен верхнесрединный разрез, при необходимости с расширением вокруг мечевидного отростка и пупка. Альтернативным доступом для пациентов с ожирением является правый подреберный разрез.
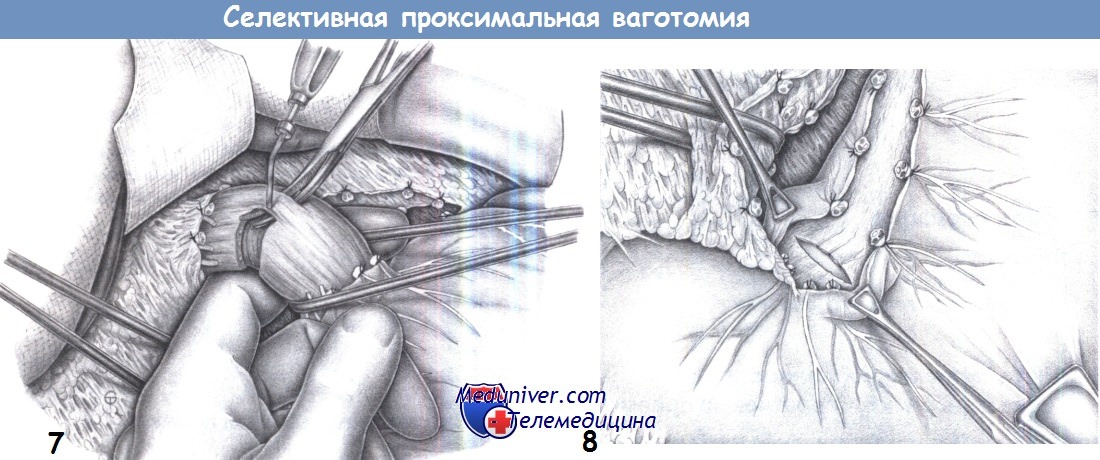
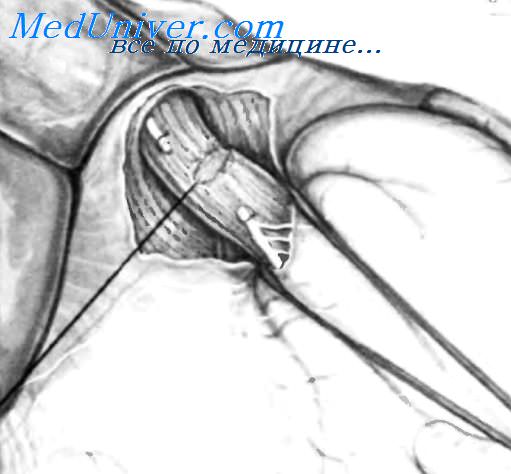
3. Обнаружение нерва Латарже. Обнаруживается нерв Латарже (передняя желудочная ветвь) обычно с его разделением на три терминальные ветви у границы тела и антрального отдела желудка (так называемая «гусиная лапка»). Желудок захватывается у границы тела и антрального отдела двумя легочными зажимами и отводится каудапьно.
Неэластичные нервные волокна натягиваются как плотные струны, которые хорошо видны и легко пальпируются. Наиболее проксимальная из трех ветвей гусиной лапки также пересекается. Диссекция начинается с поверхностного слоя с помощью зажима Оверхольта, который проводится под каждый сосудисто-нервный пучок, что позволяет пересечь его между двумя зажимами.
В ходе диссекции два дистальных «пальца» гусиной лапки необходимо сохранить, как и сам нерв Латарже. Диссекция в правильном слое облегчается предшествующим поверхностным рассечением брюшины.
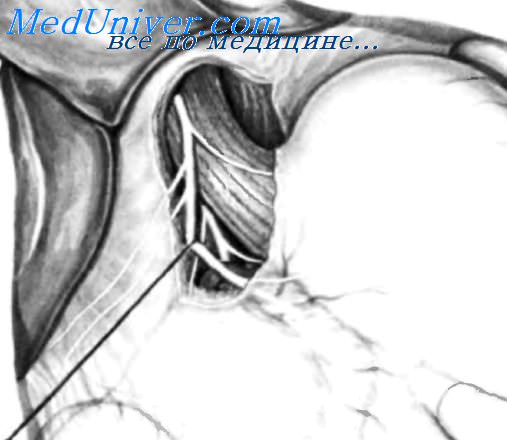
4. Скелетизация малой кривизны I. Скелетизация продолжается вдоль нерва Латарже на пищевод и включает первые 3 см большой кривизны желудка. Все поперечные сосуды и нервы пересекаются между лигатурами.
5. Скелетизация малой кривизны II. Малая кривизна скелетируется в два или три слоя. Передний и задний нерв Латарже можно взять на дренаж Пенроуза и отвести вправо для улучшения визуализации. Скелетизация включает все нервы и сосуды, идущие к малой кривизне. Эту процедуру нужно выполнять поэтапно, чтобы избежать кровотечения, которое может помешать последующей диссекции.
Должны быть пересечены все нервные волокна на передней поверхности пищевода, идущие к большой кривизне и, прежде всего, «криминальная ветвь» Грасси, а также сопровождающие их сосуды. По завершении скелетизации открывается сальниковая сумка, что позволяет легко обойти пищевод.
7. Миотомия пищевода. Диссекция концевых интрамуральных нервных волокон путем циркулярной миотомии является избирательным мероприятием. Для этого захватывается, поднимается зажимом Оверхольта и пересекается диатермией продольный слой мускулатуры пищевода. Особую осторожность следует соблюдать, чтобы не повредить внутренний циркулярный слой мускулатуры и слизистую пищевода. Наружный продольный мышечный слой обычно можно очень легко отделить и пересечь под контролем зрения.
Логическим обоснованием этого шага является то, что около 20% нервных волокон вагуса проходят интрамурально. Проведение указательного пальца позади пищевода позволяет мягко и безопасно выполнить миотомию на пальце.
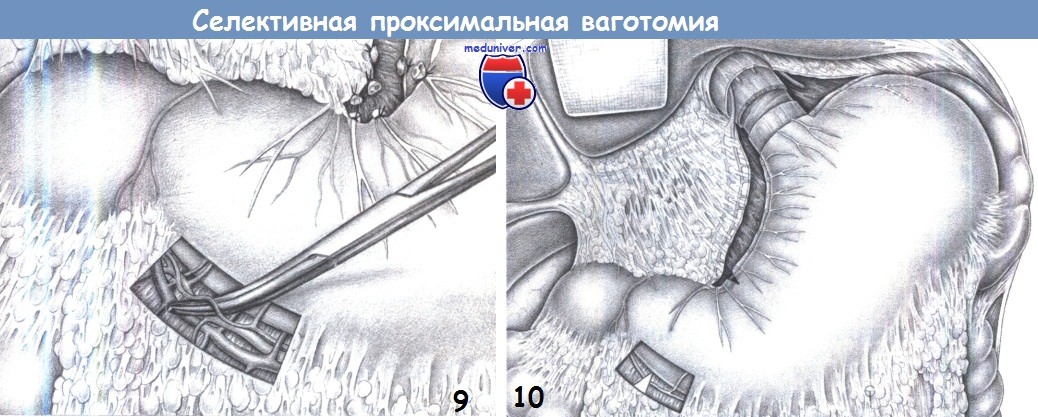
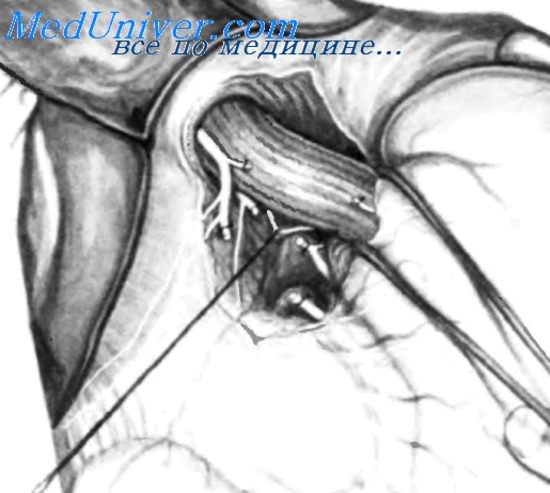
8. Миотомия малой кривизны. Ваготомия завершается дистальной миотомией малой кривизны. Поперечная миотомия выполняется между двумя маленькими легочными зажимами на малой кривизне на уровне угла желудка с разделением всех интрамуральных волокон.
9. Диссекция дистальной части большой кривизны. Ваготомия дополняется пересечением правой желудочно-сальниковой ветви, идущей в сосудистом пучке правых сальниковых сосудов. Она пересекается между зажимами Оверхольта и перевязывается.
10. Окончательный вид после ваготомии. Результатом ваготомии является денервация желудка, включающая скелетизацию малой кривизны до уровня «гусиной лапки» (здесь также пересечена вторая ветвь), скелетизацию вокруг пищевода (здесь вместе с миотомией), скелетизацию 3 см большой кривизны с пересечением «криминальной» ветви, а также миотомию на уровне угла и пересечение нервов, сопровождающих желудочно-сальниковые сосуды. Эти действия являются предварительным условием для завершения селективной проксимальной ваготомии.
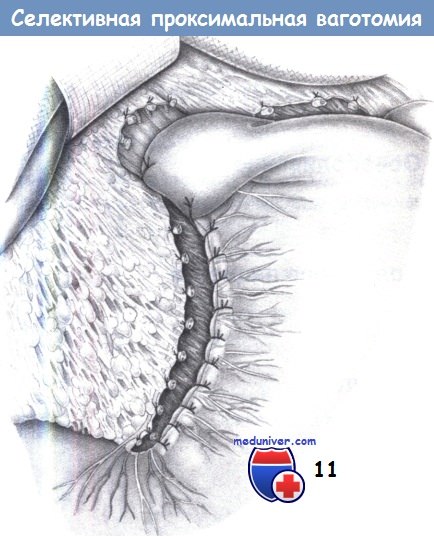
11. Укрывание малой кривизны. Затем малая кривизна укрывается отдельными швами, которые сопоставляют серозную оболочку для предотвращения некроза в области малой кривизны и регенерации нервов. Избирательной мерой является вентральная фундопликация для предотвращения возможного желудочно-пищеводного рефлюкса и, в то же время, для укрывания выполненной миотомии. В качестве шовного материала используется PGA 3-0.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Ваготомия что это такое
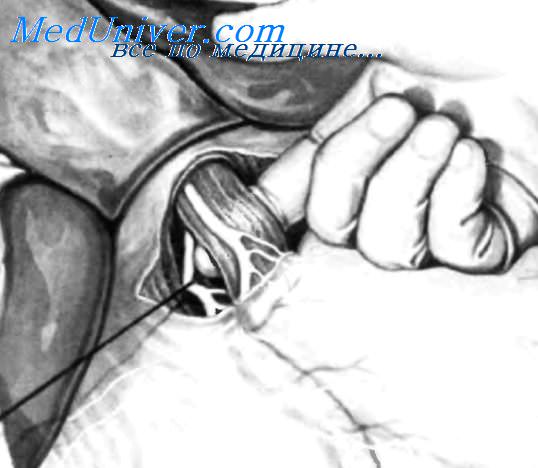
Наиболее часто используемый для стволовой ваготомии доступ —трансумбиликальныи разрез. У большинства пациентов этот разрез необходимо расширить на 4-6 см ниже пупка. Если операционное поле все же недостаточно широкое, можно резецировать мечевидный отросток, стараясь при этом не повредить перикард и плевру. Когда брюшина вскрыта, вводят большой постоянный ретрактор Balfour или подобный ему. Чтобы поднять передненижнюю часть грудной клетки для лучшего обзора пищеводно-диафрагмальной зоны, необходим также верхний ручной ретрактор. Перед ревизией брюшной полости для выявления сопутствующей патологии необходимо найти имеющиеся сращения большого сальника, чтобы разъединить их и избежать тракции, которая может привести к кровотечению из капсулы селезенки.
Затем производят ревизию желудка и двенадцатиперстной кишки, чтобы установить локализацию язвы, ее размеры, степень пенетрации в поджелудочную железу, наличие фиброзной деформации двенадцатиперстной кишки и возможность выполнения пилоропластики. Второй ассистент захватывает желудок обеими руками и осуществляет легкую тракцию вниз и влево, как показано на рисунке. Для того чтобы сделать эту тракцию равномерной, удобно по большой кривизне разместить назогастральный зонд Levine, чтобы ассистент мог захватить его одновременно с желудком. Затем рассекают брюшину над пищеводно-желудочным переходом и методом тупого разделения тканей освобождают абдоминальный отдел пищевода. Тракция, осуществляемая вторым ассистентом, часто позволяет визуализировать передний блуждающий нерв и его печеночную ветвь до рассечения пищеводно-диафрагмальной брюшины. После вскрытия брюшины нерв не только лучше виден, его можно пропальпировать.
Пищевод в нижней своей части оттянут вниз и влево резиновой петлей. Сегмент заднего блуждающего нереа длиной 3-4 см, разошедшиеся культи которого на рисунке не видны, резецирован. Сегмент переднего блуждающего нерва, длиной 3-4 см, концы которого видны на иллюстрации, также иссечен между лигатурами. После того как стволы блуждающего нерва пересечены, необходимо найти имеющиеся ветви этих стволов, направленные кжелудку. Эти ветви могут быть причиной неполной ваготомии, приводя к неудаче операции. Ветвь переднего ствола может иннервировать переднюю стенку фундального отдела желудка (передний криминальный нерв Grassi). Сзади может быть еще один нерв, а иногда две ветви заднего блуждающего нерва (задний криминальный нерв Grassi). Если, если не найти и не пересечь эти ветви, стволовая ваготомия может оказаться неэффективной.
Необходимо также найти тонкие веточки блуждающего нерва, которые могут соприкасаться с продольным мышечным слоем пищевода. Эти небольшие веточки следует выделить мягкими крючками для ретракции нерва таким образом, чтобы их можно было пересечь, как показано на рисунке.
Селективная ваготомия
На иллюстрации темной полосой показан уровень пересечения блуждающих нервов при селективной ваготомии. Нервы пересекают после того, как передний блуждающий нерв отдает печеночную ветвь (иногда—две печеночные ветви), а задний—чревную ветвь.
Пересечение блуждающих нервов на этом уровне предупреждает развитие функциональных нарушений других органов брюшной полости, получающих парасимпатическую иннервацию: развитие диареи, образование желчных камней и т.д. С другой стороны, селективная ваготомия приводит к выраженным изменениям моторики, что делает дренирующую операцию обязательной.
Передний блуждащии нерв пересечен ниже печеночных ветвей. Чтобы стало возможным резецировать сегмент заднего ствола блуждающего нерва ниже чревного нерва, необходимо перевязать левую желудочную артерию на ее изгибе. Затем резецируют сегмент заднего ствола блуждающего нерва длиной 3 см. С помощью тракции крючком для ретракции нерва задний криминальный нерв Grassi выведен так, чтобы его можно было пересечь.
После того, как пересечены блуждающие нервы ниже печеночной и чревной ветвей, а также передний и задний криминальные нервы, освобождают около 5-6 см дистального отдела пищевода в поисках очень тонких ветвей блуждающего нерва, которые иногда очень плотно прилегают к продольному мышечному слою пищевода. Эти небольшие нервы поднимают тонким крючком так, чтобы их можно было пересечь. Не следует использовать электроскальпель, так как это может привести к некрозу или даже перфорации стенки пищевода.
Ваготомия
Ваготомия (от лат. nervus vagus — блуждающий нерв и греч. tomē — разрез, рассечение) — хирургическая операция, применяемая для лечения язвы желудка и двенадцатиперстной кишки, а также рефлюкс-эзофагита и других заболеваний пищевода и заключающаяся в пересечении блуждающего нерва или его отдельных ветвей, стимулирующих секрецию соляной кислоты в желудке. Основной целью ваготомии является снижение кислотопродукции в желудке и заживление язв в желудке и двенадцатиперстой кишке или уменьшение воздействия кислоты на слизистую пищевода за счет снижения кислотности желудочного содержимого. Код ваготомии по «Номенклатуре медицинских услуг» A16.16.018.
Из истории ваготомии
Впервые ваготомию у человека выполнил Exner в 1911 году. Широкое применение ваготомии началось с 1940-х годов. Для своего времени ваготомия стала значительным шагом вперед в лечении язвенной болезни, так как она во многих случаях позволяла отказаться от резекции желудка. Первоначально считалось, что рецидивы язвы случаются только у 5 % оперированных. Однако в дальнейшем выяснилось, что со временем частота рецидивов существенно возрастала и достигала 50%. У многих пациентов после операции развивался так называемый постваготомический синдром, основное проявление которого состояло в развивающемся нарушении эвакуации содержимого желудка, что приводило к тяжелым последствиям. После открытия и внедрения в клиническую практику антисекреторных препаратов, снижающих продукцию соляной кислоты париетальными клетками (Н2-блокаторов и ингибиторов протонной помпы), количество ваготомий значительно снизилось. В 1993 г. на конференции в школе медицины Йельского университета было принято соглашение о том, что ваготомия не может рассматриваться как метод выбора в лечении пептической язвенной болезни (В.Т. Ивашкин).
Основные варианты выполнения ваготомии
Ваготомия может сопутствовать другим операциям, например, при лечении язвенной болезни желудка и двенадцатиперстной кишки ваготомия выполняют с дренированием желудка, при хирургическом лечении рефлюкс-эзофагита селективная проксимальная ваготомия применяется совместно с операции фундопликации (О.С. Васнёв, К.В. Пучков и др.).
В настоящее время ваготомия выполняется не только традиционным, открытым способом, но и лапароскопическим. «Золотым» стандартом в неотложной хирургии является стволовая ваготомия, которую доступно выполнить лапароскопическим способом, а дренирующую желудок операцию с ликвидацией осложнения заболевания из местного минилапаротомного доступа (А.И. Михалев).
Ваготомия: показания, виды и ход операции, результат и реабилитация
Автор: Аверина Олеся Валерьевна, к.м.н., врач-патолог, преподаватель кафедры пат. анатомии и патологической физиологии, для Операция.Инфо ©
Ваготомия – это операция по пересечению блуждающего нерва или его ветвей с целью уменьшения образования соляной кислоты в желудке. Проводится для заживления язвенных поражений, лечения и профилактике осложнений язвенной болезни. Чаще проводится как дополнение к другим вмешательствам, как экстренным, так и плановым, реже – как самостоятельная операция.
Ваготомия получила широкое распространение в 70-80-х годах XX века. В дальнейшем с совершенствованием схем консервативного лечения язвенной болезни показания к плановой ваготомии стали уменьшаться, как и показания к другим плановым операциям по поводу данного заболевания.
Однако отмечено, что число экстренных операций по поводу осложнений язвенной болезни даже увеличивается. В связи с этим возрождается интерес к ваготомии как органосохраняющему методу профилактики осложнений.
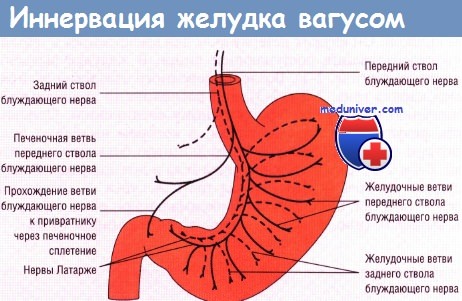
Анатомия блуждающего нерва
схема блуждающего нерва
После прохождения через диафрагму от блуждающих стволов отходят брюшная и печеночная ветви, по малой кривизне проходят передний и задний нервы Латарже, от которых отходят веточки к верхней и средней третям желудка. Конечная часть нервов Латарже разветвляется в области привратника в виде «вороньей лапы».
Основная функция блуждающего нерва для ЖКТ – это стимуляция секреции и усиление перистальтики. Его веточки разветвляются в слизистой оболочке желудка и иннервируют железистые клетки. При повышенном тонусе блуждающего нерва секреция соляной кислоты усиливается. А повышенная кислотность является основным патогенетическим механизмом, способствующим развитию язвенных и эрозивных поражений двенадцатиперстной кишки (в меньшей степени – желудка).
Поэтому идея хирургической денервации желез желудка нашла применение в практике и дает довольно неплохие результаты. На фоне появления новых препаратов, подавляющих секрецию (ингибиторов протонной помпы) показания к ваготомии значительно сузились.
Нужно отметить, что кислотообразующие клетки располагаются в основном в области дна желудка и его средней трети, поэтому наиболее удачным вариантом ваготомии считается именно избирательное пересечение ветвей, иннервирующих эти отделы с сохранением остальных нервов.
Виды ваготомии
По уровню денервации:
Показания к ваготомии
Противопоказания
В экстренных ситуациях противопоказаний для этой операции нет, кроме агонального состояния.
Подготовка к ваготомии
Анестезия, доступ
При этой операции используется общий эндотрахеальный наркоз.
Положение – лежа на спине со слегка опущенным ножным концом (для смещения органов брюшной полости вниз). При абдоминальном доступе выполняется верхний срединный разрез, при необходимости он может продолжаться ниже пупка и выше мечевидного отростка. Иногда для лучшего доступа мечевидный отросток грудины может быть удален.
При торакальном доступе – положение на правом боку. Торакальный доступ (через 8-9 межреберья) обычно используется для стволовой ваготомии при повторных операциях, когда в брюшной полости возможно образование спаек.
Стволовая ваготомия
После разреза выполняется доступ в верхний этаж брюшной полости. Защищается селезенка, мобилизуется левая доля печени.
Верхняя часть желудка отводится вниз, висцеральная брюшина над нижней частью пищевода рассекается поперечно по всей длине. Путем тупого расслоения тканей мобилизуется абдоминальный отдел пищевода.
Проводят ревизию полноты ваготомии. Существуют так называемые криминальные ветви Грасси, которые идут к желудку и могут быть незамеченными. Если их не пересечь, ваготомия будет неполной.
Селективная ваготомия
После мобилизации пищевода выделяются блуждающие стволы, идентифицируются печеночная ветвь переднего ствола и брюшная ветвь заднего ствола, они сохраняются, а иссекаются только желудочные нервы Латерже.
В настоящее время данный вид ваготомии практически не применяется, его вытеснила высокоселективная ваготомия.
Необходимость в дренирующих операциях
Стволовая и селективная ваготомия значительно снижают тонус стенок желудка и нарушают эвакуацию пищи. В связи с этим при этих видах ваготомии необходимы дренирующие операции, то есть вмешательства, облегчающие прохождение пищевых масс из желудка в кишечник.
Пилоропластика по Гейнеке-Микуличу – это разрез области привратника и начальной части двенадцатиперстной кишки в продольном направлении, а затем ушивание отверстия в поперечном направлении. В результате просвет привратника увеличивается, эвакуация содержимого желудка проходит без застоя.
Обычно выполняют сначала ваготомию, а затем пилоропластику. В экстренных же ситуациях (кровотечение) сначала выполняют доступ к двенадцатиперстной кишке, останавливают кровотечение, затем выполняют пилоропластику, а затем – ваготомию.
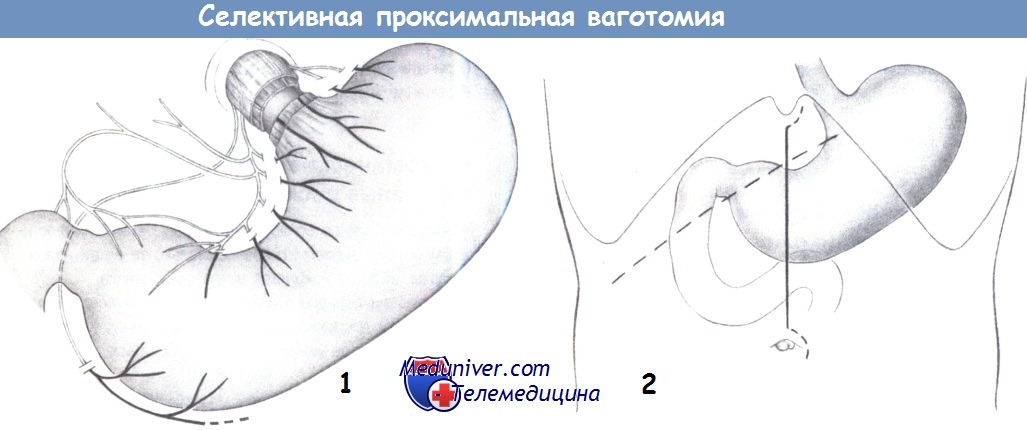
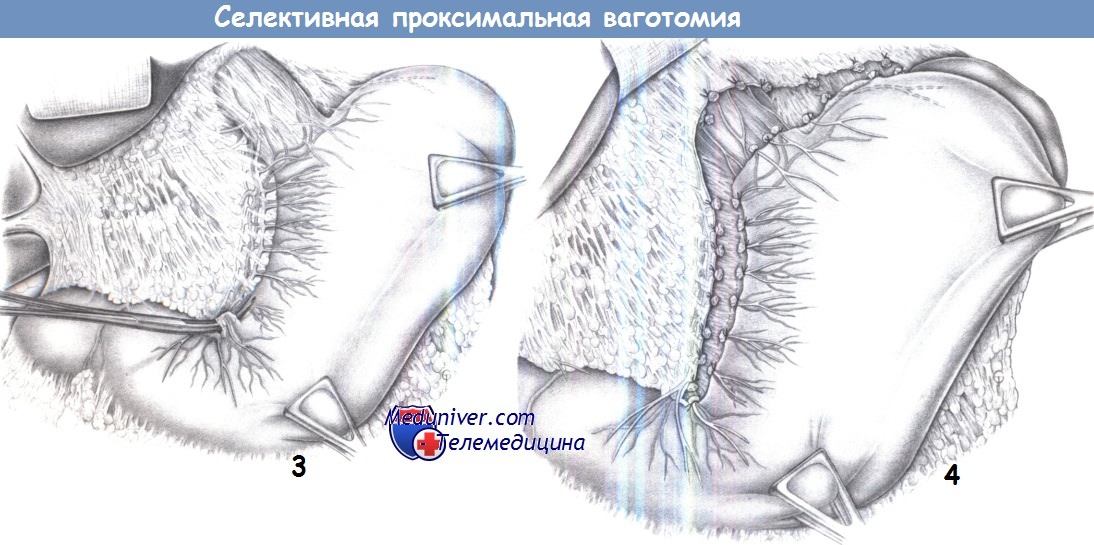
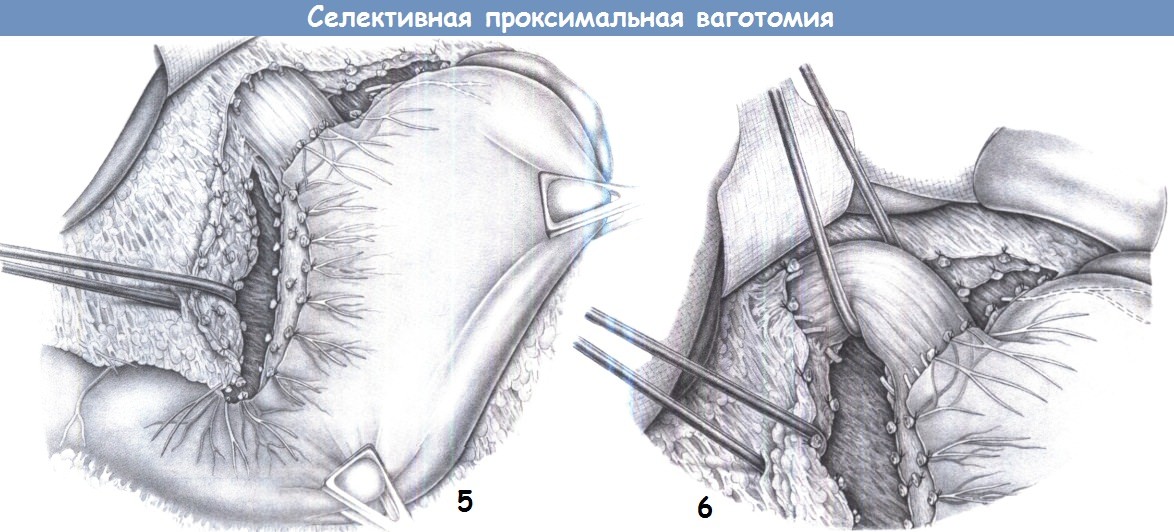
Селективная проксимальная ваготомия (высокоселективная)
Основные стволы выделяются, как и в вышеописанных операциях, сохраняется брюшная и печеночные ветви. Большая кривизна отводится вниз и влево. Далее вскрывается малый сальник ближе к малой кривизне желудка.
Выделяется передний нерв Латерже, он несколько вытягивается крючками. От него отходят боковые веточки, иннервирующие стенки желудка. Эти веточки проходят в составе сосудисто-нервных пучков. Необходимо оставить нетронутыми 3-4 ветви, иннервирующие выходной отдел желудка (это расстояние около 6 см от привратника). На остальные сосудисто-нервные пучки накладываются зажимы, они перевязываются и рассекаются.
То же самое хирург проделывает с задним желудочным нервом.
Еще раз тщательно зачищается от нервов нижний отдел пищевода, так как могут остаться нервы, иннервирующие желудок.
В результате этой операции сохраняется иннервация привратника, эвакуация из желудка не нарушается и дренирующая операция не требуется.
Минимально инвазивная (лапароскопическая) ваготомия
Разработаны методы лапароскопической ваготомии, как стволовой, так и селективной проксимальной. Для этой операции проводится 5-6 проколов в брюшной стенке для введения лапароскопа и инструментов.
Операция лапароскопическая ваготомия выполняется под общим наркозом, длительность ее от 2 до 4-х часов. Этот вид ваготомии имеет все преимущества малоинвазивных операций (малая травматичность, короткий реабилитационный период).
Но, несмотря на все преимущества, лапароскопическая ваготомия пока не очень распространена и проводится не во всех центрах. Проведение ее требует наличия дорогостоящего оборудования и высококвалифицированного хирурга, что увеличивает ее стоимость. Кроме того, с конца прошлого века идет снижение интереса к ваготомии как методу планового хирургического лечения язвенной болезни, что не способствует распространению и совершенствованию этого метода.
Тем не менее, интерес к ваготомии возрождается, и именно лапароскопический метод может стать хорошей альтернативой длительному, иногда пожизненному приему кислотоснижающих препаратов.
Послеоперационный период
Ведение пациентов после ваготомии особо не отличается от принципов ведения после любых операций на ЖКТ. Основные проблемы связаны с сопутствующими операциями (пилоропластика, резекция, анастомоз), а не с ваготомией.
Назогастральный зонд оставляется в пищеводе на 4- 5 дней, проводится аспирация желудочного содержимого до тех пор, пока желудок не начнет опорожняться самостоятельно.
Несколько дней пациент получает парентеральное питание, затем возможен прием жидкой и полужидкой пищи небольшими порциями.
Для адаптации желудка к новым условиям пищеварения необходимо около месяца соблюдать диету, как при язве с режимом частого дробного питания.
Для контроля полноты ваготомии выполняют 12-часовое ночное исследование желудочной секреции.
Возможные осложнения ваготомии
По разным данным, постваготомические синдромы встречаются у 5 – 30% прооперированных пациентов. Лечатся такие осложнения, как правило, консервативно. В редких случаях необходима повторная операция (в основном это касается рецидивов язв вследствие неполной ваготомии).