в печени кальцинаты у взрослого что это значит
Доброкачественные очаговые образования печени: возрастные психосоматические аспекты
Непаразитарные кисты печени (НКП) относятся к доброкачественным очаговым образованиям печени и представляют собой полость (или полости) в печени, заполненную жидкостью. Повсеместно отмечается рост заболеваемости НКП, что связано главным образом
Непаразитарные кисты печени (НКП) относятся к доброкачественным очаговым образованиям печени и представляют собой полость (или полости) в печени, заполненную жидкостью.
Повсеместно отмечается рост заболеваемости НКП, что связано главным образом с широким использованием современных методов диагностики, позволяющих визуализировать интраструктуру печени: ультразвуковое исследование (УЗИ), компьютерная томография (КТ), магнитно-резонансная томография (МРТ), ангиографии и пр. По данным H. Sancher et al. (1991), НКП выявляют у 5–10 % населения. При этом у женщин они встречаются в 3–5 раз чаще. Заболевание, как правило, развивается в период между 30 и 50 годами жизни.
Причины возникновения НКП до настоящего времени до конца не выяснены. Так, по мнению Е. Moschowitz, R. Virchow, образование кист связано с воспалительной гиперплазией желчных путей в момент эмбриогенеза с последующей их обструкцией. S. Henson и соавторы считают, что данный процесс служит основой новообразования.
В настоящее время преобладает мнение, что кисты печени возникают из аберрантных желчных ходов, т. е. во время эмбрионального развития не происходит подключения к системе желчных путей отдельных внутридольковых и междольковых желчных ходов. Отсутствие инволюции этих ходов и является причиной развития кист печени, в результате секреции их эпителия в них постепенно происходит накопление жидкости, и они превращаются в кисту. Такое происхождение кист печени подтверждается тем, что в секрете нет желчи, кроме того, кисты печени почти никогда не сообщаются с нормальными желчными ходами. Многие ученые исходят из того, что поражение кистами печени является либо самостоятельной генетической единицей с аутосомальной доминантной наследственностью, либо кистозные изменения различных органов вызываются единым генетическим дефектом с различной распространенностью.
Обсуждается также возможность возникновения кист печени при приеме некоторых лекарственных препаратов (эстрогены, пероральные контрацептивы).
Выделяют истинные и ложные кисты. Истинные кисты отличаются от ложных наличием на внутренней поверхности эпителиального покрова из цилиндрического или кубического эпителия. Ложные кисты развиваются обычно после травмы.
Общепринятой классификации кист печени не существует. На практике наиболее удобной представляется классификация НКП, предлагаемая А. А. Шалимовым и соавторами (1993), согласно которой НКП различают следующим образом:
К осложнениям относят: нагноение, кровотечение в полость кисты, разрыв стенки, портальную гипертензию, механическую желтуху, печеночную недостаточность. При разрыве кисты возможны вторичная инфекция, образование наружных и внутренних свищей, перекрут ножки кисты. Эти осложнения встречаются в 5% случаев. Злокачественные перерождения наблюдаются редко.
Считается, что клиническая картина НКП скудна и неспецифична. Чаще всего кисты печени случайно выявляются при УЗИ органов брюшной полости. Проявления болезни зависят от размера кисты, ее локализации, а также от воздействия кисты на соседние органы. Увеличение кисты приводит и к атрофическим изменениям ткани печени.
Наиболее распространенной жалобой при солитарных кистах печени является боль в верхнем правом квадранте или в эпигастральной области. Боль во многих случаях носит постоянный характер. Пациенты также отмечают быстро наступающее чувство насыщения и дискомфорт в животе после приема пищи.
Раньше важным симптомом считалось обнаружение при пальпации умеренно напряженного массивного опухолевидного образования, смещающегося при дыхании вместе с печенью. Сообщалось, что доступные пальпации кисты печени обычно прощупываются как тугоэластические и легко флюктуирующие безболезненные опухоли. Следует отметить, что даже крупные кисты печени недоступны пальпации из-за расположения глубоко в паренхиме печени или локализации на диафрагмальной поверхности органа.
Появление других, также неспецифических симптомов: слабости, повышенной потливости, потери аппетита, тошноты, одышки — обычно связывают с увеличением размеров кист, но, вероятнее всего, это следствие реагирования других органов — желчного пузыря, двенадцатиперстной кишки и др.
Разнообразие и неспецифичность клинических симптомов диктуют необходимость обследования пациента с целью определения или исключения сопутствующей соматической и психической патологии.
НКП в первую очередь следует дифференцировать с паразитарными кистами. Для этого выполняют специфические серологические исследования крови (реакция непрямой гемагглютинации и иммуноферментного анализа на эхинококкоз). В ряде случаев возникает необходимость дифференциальной диагностики с гемангиомой, цистоаденомой, ретроперитонеальными опухолями, опухолями кишки, брыжейки, поджелудочной железы, водянкой желчного пузыря и метастатическими опухолевыми поражениями печени.
Поликистоз печени часто сочетается с поликистозом почек, поджелудочной железы, яичников. Поликистоз печени, как и солитарная киста, чаще протекает бессимптомно и выявляется случайно при обследовании по поводу другой патологии. В большинстве случаев течение заболевания благоприятное. Клинические симптомы наблюдаются при прогрессировании заболевания, что, как правило, происходит после 40–50 лет. При увеличении объема поликистозных образований больные жалуются на дискомфорт в правом подреберье и эпигастрии, изжогу, отрыжку, что связывают с давлением увеличенной печени на соседние органы. В ходе исследования определяется гепатомегалия. Пальпаторно: печень плотная, бугристая. Функциональные пробы печени обычно не изменяются. Нарушение синтетической функции печени выявляют на поздних стадиях при выраженном перерождении печеночной паренхимы. При массивном распространении процесса, когда происходит замещение большей части паренхимы печени, развивается терминальная печеночная недостаточность. Ситуация усугубляется хронической почечной недостаточностью — исходом поликистоза почек.
Ведущее место в диагностике НКП занимает эхография, благодаря высокой информативности, безвредности и общедоступности этого метода. Эхографически кисты печени представляют собой отграниченные тонкой стенкой (1–2 мм) полости с безэхогенным внутренним пространством, что объясняется разностью плотности жидкости и паренхимы печени. Форма их может быть круглой или овальной. Диагноз основывается на следующих признаках, выявляемых с помощью УЗИ: 1) наличие четких, ровных контуров с хорошо различимой задней стенкой; 2) отсутствие внутренних отражений; 3) выявление усиления эхо-сигналов за образованием.
При наличии внутрипросветной перегородки УЗ-изображение кисты печени может иметь пятнистый рисунок. При осложненных кистах (кровоизлияние или инфицирование), когда выявляются внутрипросветные «эхо»-сигналы, трудно исключить злокачественную опухоль. В сомнительных случаях используют КТ, МРТ, ангиографические и радиологические методы исследования. В определенных ситуациях считается целесообразным проведение чрескожной пункции кисты под контролем УЗИ с последующим бактериологическим и цитологическим исследованием материала.
Традиционно проблемой НКП занимались хирурги, которые разрабатывали методы диагностики и тактику хирургического лечения. В поле зрения хирурга больные с НКП попадали при выявлении очагового образования печени, при этом хирургическое лечение получали пациенты с осложнениями и неосложненными кистами, превышающими 5 см в диаметре.
Терапевтическая тактика при НКП до сих пор не разработана. Целью нашей работы было изучение терапевтических, возрастных и психосоматических аспектов НКП.
Представленный материал базируется на результатах обследования 93 больных (72 женщины и 21 мужчина) в возрасте от 20 до 82 лет, средний возраст — 56,9+11,3 лет. Больные были разделены на две группы по возрастному признаку.
Солитарная НКП была выявлена у 37 человек, 56 больных НПК имели две и более кисты. Средний возраст больных с солитарными кистами печени (27 женщин и 10 мужчин) составил 53,5+11,6 лет. Средний возраст больных с множественными кистами печени составил 59,3+10,6 лет (р Таблица 2. Клинические результаты применения хофитола и эглонила
В анализах крови на фоне двухнедельной терапии отмечалось снижение уровня печеночных ферментов — АСТ и АЛТ, достоверно (р
По вопросам литературы обращайтесь в редакцию.
Возникновение кальцинатов в печени
Эту статью проверил и отредактировал кандидат медицинских наук врач-токсиколог Станислав Радченко.
Печень — очень важный орган человеческого тела, любая патология которой может вызвать сбой в работе нескольких систем. Кальцинаты в печени не проявляют себя какими-либо явными симптомами, но являются признаком неблагополучия органа. К сожалению, их выявляют чаще всего случайно и довольно поздно, поэтому найти первопричину появления минеральных скоплений затруднительно.
Кальцинаты в печени и причины их возникновения
Кальцинат представляет собой твёрдый комочек, состоящий из солей кальция. Они могут замещать собой погибшие клетки печени, что случается после воспалительных и инфекционных заболеваний: например туберкулёза, малярии, эхинококкоза, амёбиаза. Подобные образования возникают при поражении печени одноклеточными и многоклеточными паразитами. Также кальцинат может быть исходом развития патологического очага при грануломатозах: например, замещать собой гранулёму печени при саркоидозе.
Отложение минеральных солей в тканях может заменять и здоровые клетки. Наиболее опасны случаи, когда множественные кальцинаты располагаются вблизи главных протоков.
Успешное лечение болезни не даёт стопроцентную гарантию, что в печени не появятся кальцинаты. Не всегда эти образования ухудшают функцию органа, довольно часто они не причиняют человеку никаких проблем. Кстати, отложение минеральных солей может наблюдаться не только в печени, но и в почках, поджелудочной железе, лёгких и т. д.
Совет заболевшему от врача-гастроэнтеролога Даниэлы Пургиной, эксперта сайта Похмелье.рф.
Самый частый совет, который я даю пациентам: не нужно паниковать и сразу искать ответы в интернете. В подавляющем большинстве случаев кальцинаты не наносят здоровью никакого вреда и не мешают работе печени.
Примечательно, что после перенесённого вирусного гепатита кальцинаты в печени встречаются весьма редко, поскольку в этом случае речь идёт о диффузном процессе. Однако не стоит расслабляться: скопление солей кальция может встречаться при онкологическом поражении органа. При нарушении метаболизма тоже могут появиться кальцинаты, в особенности при болезнях, связанных с кальциевым обменом.
С помощью нерастворимых солей кальция организм пытается защититься от распространения угрозы, «закупоривая» причину патологии. Проблема могла заключаться в инфекции или же воспаление возникло по другой причине — но в результате клетки печени повредились, подверглись видоизменению или погибли, а потом этот участок зарубцевался. Организм пытается избавиться от «неправильных» клеток: если их не удаётся растворить и вывести наружу по частям, может начаться образование солевых бляшек.
Кальцинаты встречаются даже у новорождённых детей. Существует миф, что они развиваются из-за врождённых болезней сердца и прочих внутренних органов. Если беременная женщина питалась неправильно или не придавала значения режиму отдыха, то вероятность появления кальцинатов у младенца будет высокой, и при обнаружении кальциноза у новорождённого, ему нужно будет проходить регулярные осмотры доктора.
Однако наш эксперт-гепатолог утверждает, что кальцинаты у новорождённого могут возникать из-за хромосомных аномалий или просто быть находкой. Наблюдаться у доктора только из-за кальцинатов нет необходимости. Аномалии развития в большинстве случаев очевидны при рождении.
Встречаются следующие виды кальцинатов: одиночные и множественные, мелкие и крупные, линейные и округлые. Для паразитарного поражения печени характерны единичные образования. Если воспалительный процесс захватил большую часть органа, кальцинатов становится много.
Эксперт сайта Похмелье.рф, врач-гастроэнтеролог Даниэла Пургина предупреждает пациентов от типичной ошибки.
После выявления кальцинатов не нужно начинать принимать противопаразитарные препараты, полагая, что причина в паразитах. Это не только ошибочно, но ещё и бесполезно. На территории нашей страны встречаются преимущественно эхинококковые кисты, и эффективным лечением является хирургическое.
Как заподозрить паразитарное происхождение кальцинатов? Вспомните, не общались ли вы с заражёнными животными, не ели ли недожаренное мясо или немытые овощи, всегда ли вы вовремя моете руки. Если был риск подцепить паразитов — обратитесь к врачу и на всякий случай сдайте анализы. Сейчас есть лекарства от всех видов паразитов. Подробнее о том, как избежать заражения, какие симптомы помогут выявить паразитов и что делать в таком случае, читайте в статье про паразитарные заболевания печени, а также смотрите на этой схеме:
Откуда берутся паразиты в печени и как от них избавиться. Инфографика. Рассмотреть в полном размере.
Минеральные отложения могут располагаться в одной или нескольких долях печени, в желчных протоках или сосудах. Анатомически опасные образования препятствуют нормальному функционированию органа.
Эксперт сайта Похмелье.рф, врач-гастроэнтеролог Даниэла Пургина развеивает типичный миф о кальцинатах.
Один из самых частых мифов — что кальцинаты в печени бывают только от паразитов. Но помимо паразитарной инвазии, что бывает очень-очень редко, причины для кальцинатов печени могут быть иными: это может быть результат поликистозной болезни печени, обызвествление гемангиомы печени, туберкулёз печени и т. д.
Диагностические мероприятия
Поскольку в печени нет нервных окончаний, почти всегда кальцинаты в органах обнаруживают случайно: например, в ходе ультразвукового обследования в связи с проблемами в других органах или на профилактическом осмотре. Может быть такое, что эти кальцинаты образовались ещё в детском возрасте, а выявили их только сейчас. В некоторых случаях пациенты узнают о том, что печень поражена кальцинатами, лишь тогда, когда болезнь находится уже в запущенном состоянии.
Для обнаружения кальцинатов могут использовать следующие виды исследований:
Наряду с инструментальным обследованием лечащий врач может направить пациента на исследования крови на содержание кальция и фосфора.
В профилактической диагностике нет особого смысла, если отсутствуют жалобы и факторы риска. То есть, если у вас ничего не болит, и нет научно обоснованных предпосылок к тому, чтобы у вас появились кальцинаты, бегать по врачам и проверяться не нужно.
Стоит ли лечить печёночные кальцинаты?
Самостоятельно лечить кальцинаты нельзя. Их обнаружение — повод для комплексной диагностики. Очень важно найти первопричину, которая спровоцировала их появление.
Хронические заболевания печени и желчного пузыря в сочетании с минеральными скоплениями нельзя оставлять без внимания. В этом случае врач порекомендует пройти очередной курс поддерживающей терапии для стабилизации состояния органов ЖКТ. Необходимо периодически сдавать биохимические анализы крови. Не стоит забывать, что кальцинаты могут образовываться в опухолях, поэтому необходимо убедиться в отсутствии злокачественного процесса.
Случай из практики врача-гастроэнтеролога Даниэлы Пургиной, эксперта сайта Похмелье.рф.
На приём пришла девушка, у которой по УЗИ было выявлено образование, похожее на кальцинат. Для уточнения диагноза она была направлена на компьютерную томографию брюшной полости, где была выявлена эхинококковая киста с отложением кальция. Девушке было проведено хирургическое лечение. Впоследствии она наблюдалась у меня в течение нескольких лет, её ничего не беспокоило, и все результаты обследования у неё были в полном порядке.
Кальцинаты не лечат, если:
Пациенту следует каждые 3 месяца проходить УЗИ для контроля размеров самой печени и минеральных скоплений. Опасен рост кальцинатов и их попадание в печёночные протоки. Любое ухудшение состояния здоровья, нарушения пищеварения, появление болей или дискомфорта в правом подреберье — повод для срочного визита к врачу. Несвоевременное медицинское лечение может привести к серьёзному повреждению печени.
Вторичная профилактика
Если у вас обнаружили печёночные кальцинаты — придерживайтесь режима, рекомендованного врачами:
Если у вас обнаружили кальцинаты в печени — придерживайтесь диетического питания.
Кальцинаты в печени часто сигнализируют о серьёзных проблемах в организме, только неизвестно, остались ли они в прошлом или сохраняются до сих пор. В любом случае нужно пройти полную диагностику, соответствующее диагнозу лечение, и не пренебрегать рекомендациями врачей в части образа жизни.
Вы можете задать вопрос врачу-гепатологу в комментариях. Спрашивайте, не стесняйтесь!
Статья опубликована: 2019-01-01
Статья обновлялась в последний раз: 23.07.2019
Не нашли то, что искали?
Попробуйте воспользоваться поиском
Бесплатный путеводитель по знаниям
Подпишитесь на рассылку. Мы будем вам рассказывать, как пить и закусывать, чтобы не навредить здоровью. Лучшие советы от экспертов сайта, который читают больше 200 000 человек каждый месяц. Прекращайте портить здоровье и присоединяйтесь!

Думаете, что умеете пить?
Пройдите тест, проверьте себя!
268915 человек прошли опрос, но только 2% ответили на все вопросы верно. Какая оценка будет у вас?
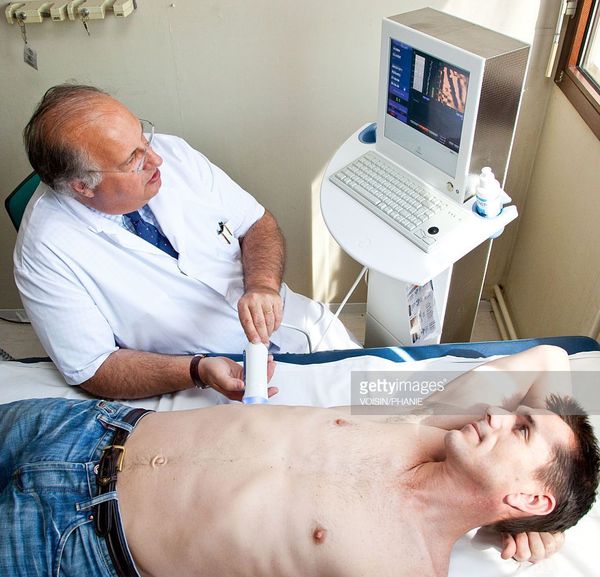
УЗИ печени
Ультразвуковое исследование (УЗИ) печени позволяет исследовать структуру органа, выявить его патологии и найти причину развития заболеваний. Процедура диагностики безболезненна и не имеет противопоказаний.
Показания к назначению УЗИ печени
Направить на ультразвуковой осмотр печени врач может, если у пациента плохие анализы. Кроме того, УЗИ назначают для уточнения диагноза, поскольку многие болезни имеют схожую симптоматику, но лечатся по-разному.
Поводы для прохождения ультразвуковой диагностики печени:
Назначается УЗИ и для контроля состояния пациента во время лечения многих тяжелых недугов. Проверить печень на наличие патологий целесообразно перед выбором гормональных контрацептивов для женщин.
Доктора данного направления
Что исследуется при УЗИ печени
При исследовании печени посредством ультразвуковых волн оценивается общее состояние органа: полученные параметры сравнивают с нормативными показателями, проверяют, есть ли воспаление, а также обследуют сосуды и желчевыводящие протоки.
Однородная структура, ровные края, желчный проток до 0,8 см, диаметр портальной вены около 1,3 см, размер левой доли не более 7 см, правой в пределах 12-13 см – так на УЗИ выглядит здоровая печень человека. Отклонения в показателях свидетельствуют о развитии патологий.
Заболевания, которые можно выявить при обследовании ультразвуком:
Кальцинат печени – уплотнение, пропитанное слоями кальция. Катализаторами для развития болезни являются перенесенные инфекционные болезни (амебиаз, малярия, туберкулез и т. п.).
Киста – полостное новообразование, содержащее внутри жидкость. Кисты могут быть одиночными или множественными. При врожденном поликистозе новообразования занимают до 60 % ткани органа.
Рак – образование злокачественного характера, имеет неоднородную структуру и расплывчатые края. Проверяют на УЗИ с Допплером, недуг может выглядеть как совокупность нескольких участков разной эхогенности.
Гемангиома – локализуется обычно вблизи сосудистых структур, границы у новообразования четкие, имеется акустическая дорожка. Диагноз требует подтверждения компьютерной томографией.
Также при ультразвуковом обследовании могут быть выявлены диффузные изменения – видоизменения паренхимы вследствие дистрофии, гипертрофии, набухания, фиброза. Такая симптоматика может встречаться при склерозирующем холангите, циррозе, аутомном гепатите и других заболеваниях печени.
Подготовка к процедуре
Чтобы правильно подготовиться к УЗИ печени пациент должен избавиться от повышенного газообразования в кишечнике, иначе на УЗИ печень будет плохо видно.
Питание в подготовительные 3-4 дня должно быть дробным (минимум 4 раза в день), употреблять следует небольшие порции еды. Из рациона временно придется исключить жирное мясо, молочное, бобовые, продукты содержащие дрожжи. Воду пить можно только негазированную – около 1,5 л в сутки.
Непосредственно перед УЗИ печени есть и пить нельзя, обследование должно проводиться натощак, утренние часы оптимально подходят для этих целей. Людям, страдающим вздутием живота, запорами и затрудненным пищеварением нужно провести медикаментозную подготовку: принимать энтеросорбенты (активированный уголь, Полисорб и другие), ферменты, слабительные средства, пропить травяные чаи.
Как проходит УЗИ печени
Пациент ложиться на кушетку и оголяет зону правого подреберья. Узист наносить гель, проводящий ультразвук и с помощью датчика начинает исследование всех участков печени, ее ткани, а также сосуды. Получаемое изображение выводится на монитор.
Цены на УЗИ печени *
Узнать стоимость УЗИ печени в Москве, а так же записаться на прием можно по телефону или оставить заявку на сайте.
| НАИМЕНОВАНИЕ | ЦЕНА (Коломенская) | ЦЕНА (Видное) |
| Ультразвуковое исследование печени (на аппарате Voluson, Mindray, Logiq) | 1400 рублей | 1400 рублей |
| Дуплексное сканирование сосудов печени (на аппарате Voluson, Mindray, Logiq) | 2500 рублей | 2500 рублей |
*Внимание! Указанные цены приведены как справочная информация и не являются публичной офертой. Уточняйте актуальные цены по телефону и непосредственно в клиниках.
Читайте также:
Cделать УЗИ печени в Москве на Коломенской и в г. Видное
Пройти ультразвуковую диагностику можно в клиниках нашего многопрофильного медицинского центра.
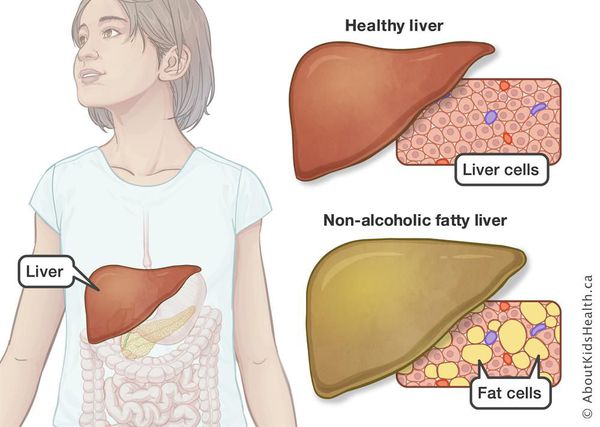
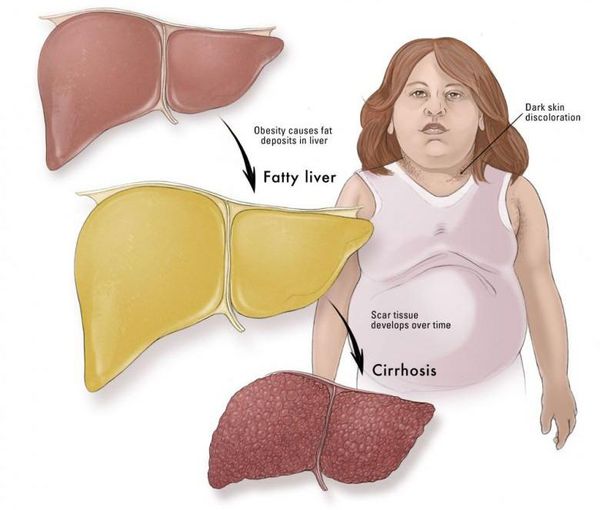
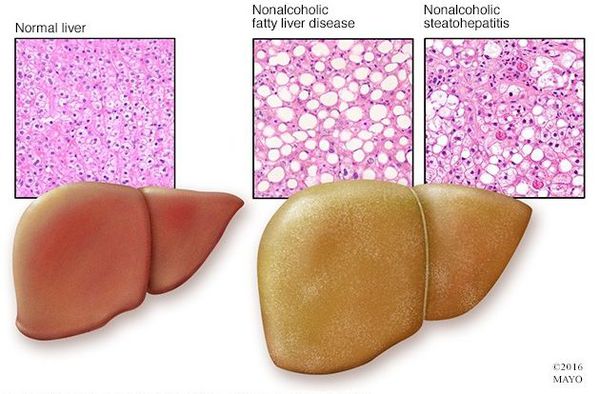
Что такое жировой гепатоз, неалкогольная жировая болезнь печени (НАЖБП)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, врача общей практики со стажем в 14 лет.
Определение болезни. Причины заболевания
Неалкогольная жировая болезнь печени / НАЖБП (стеатоз печении или жировой гепатоз, неалкогольный стеатогепатит) — это неинфекционное структурное заболевание печени, характеризующееся изменением ткани паренхимы печени вследствие заполнения клеток печени (гепатоцитов) жиром (стеатоз печени), которое развивается из-за нарушения структуры мембран гепатоцитов, замедления и нарушения обменных и окислительных процессов внутри клетки печени.
Все эти изменения неуклонно приводят к:
Метаболический синдром — широко распространённое состояние, характеризующееся снижением биологического действия инсулина (инсулинорезистентность), нарушением углеводного обмена (сахарный диабет II типа), ожирением центрального типа с дисбалансом фракций жира (липопротеинов плазмы и триглицеридов) и артериальной гипертензией. [2] [3] [4]
В большинстве случаев НАЖБП развивается после 30 лет. [7]
Факторами риска данного заболевания являются:
Основными причинам развития НАЖБП являются: [11]
При наличии гипертонической болезни, ожирения, сахарного диабета, регулярном приёме лекарств или в случае присутствия двух состояний из вышеперечисленных вероятность наличия НАЖБП достигает 90 %. [3]
Симптомы жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
У большинства больных данное заболевание на ранних стадиях протекает бессимптомно — в этом и заключается большая опасность.
У 50-75% больных могут появляться симптомы общей (хронической) усталости, снижение работоспособности, недомогание, слабость, тяжесть в области правого подреберья, набор веса, длительное повышение температуры тела без всякой причины, красные точки на коже в области груди и живота. Печень часто увеличена. Возникают расстройства пищеварения, повышенное газообразование, кожный зуд, редко — желтуха, «печёночные знаки».
Часто НАЖБП сопутствуют заболевания желчного пузыря: хронический холецистит, желчнокаменная болезнь. Реже, в запущенных случаях, возникают признаки портальной гипертензии: увеличение селезёнки, варикозное расширение вен пищевода и асцит (скопление жидкости в брюшной полости). Как правило, данные симптомы наблюдаются на стадии цирроза печени. [7]
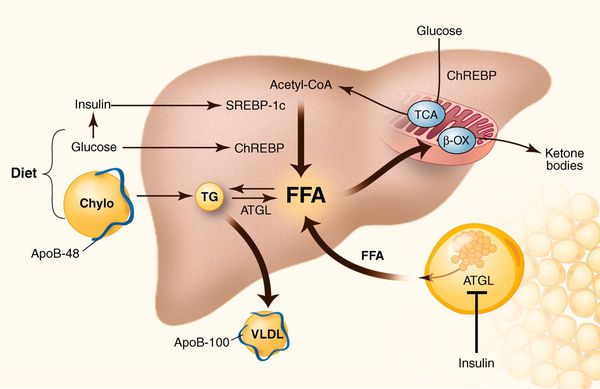
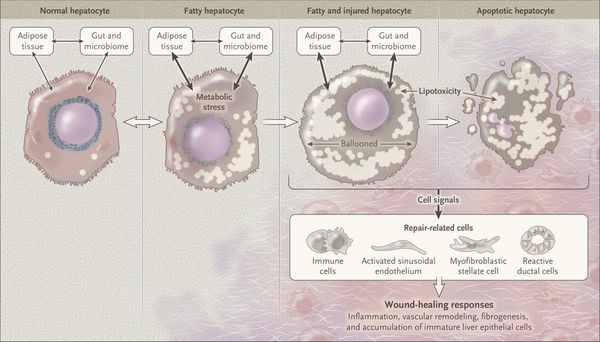
Патогенез жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
К накоплению холестерина, а именно липидов (жироподобных органических соединений) в печени, приводят, прежде всего, следующие факторы:
У пациентов с ожирением в ткани печени повышенно содержание свободных жирных кислот, что и может быть причиной нарушения функций печени, так как жирные кислоты химически активны и могут привести к повреждению биологических мембран гепатоцитов, образуя в них ворота для поступления в клетку эндогенного жира, в частности липидов (преимущественно низкой и очень низкой плотности), а транспортом является сложный эфир — триглицерид. [2]
Таким образом, гепатоциты заполняться жиром, и клетка становиться функционально неактивной, раздувается и увеличивается в размерах. При поражении более миллиона клеток макроскопически печень увеличивается в размерах, в участках жировой инфильтрации ткань печени становиться плотнее, и данные участки печени не выполняют своих функций либо выполняют их с существенными дефектами.
Перекисное окисление липидов в печени приводит к синтезу токсичных промежуточных продуктов, которые могут запускать процесс апоптоза (запрограммированной гибели) клетки, что может вызывать воспалительные процессы в печени и сформировать фиброз. [2]
Также важное патогенетическое значение в формировании НАЖБП имеет индукция цитохрома P-450 2E1 (CYP2E1), который может индуцироваться как кетонами, так и диетой с высоким содержанием жиров и низким содержанием углеводов. [7] CYP2E1 генерирует токсические свободные радикалы, приводящие к повреждению печени и последующему фиброзу.
Продукты перекисного окисления липидов, некрозы гепатоцитов, ФНО и ИЛ-6 активируют стеллатные (Ito) клетки, вызывающие повреждение гепатоцитов и формирование фиброзных изменений.
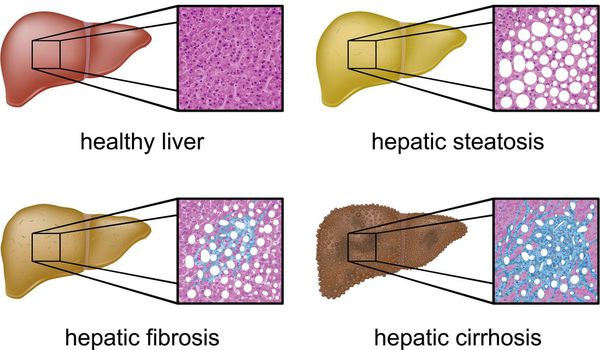
Классификация и стадии развития жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В настоящий момент общепринятой классификации НАЖБП не существует, однако ряд авторов выделяет стадии течения заболевания и степени неалкогольного стеатогепатита (НАСГ).
Оценка стеатоза печени и гистологической активности НАЖБП по системе E.M. Brunt: [9] [10] [11]
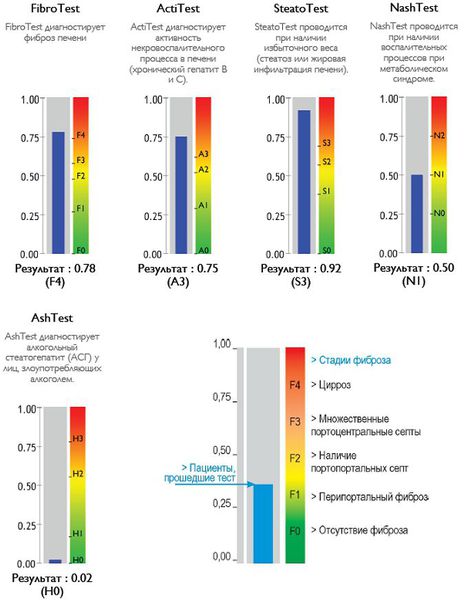
Также можно условно разделить степени стеатоза, фиброза и некроза по результату теста ФиброМакс — степени выраженности жировой инфильтрации:
Осложнения жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
Наиболее частые осложнения НАЖБП — это гепатит, замещение нормальной паренхиматозной ткани печени фиброзной — функционально нерабочей тканью с формированием в конечном итоге цирроза печени.
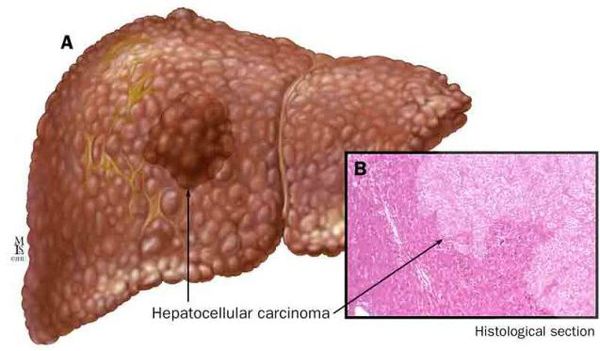
К более редкому осложнению, но всё же встречающемуся, можно отнести рак печени — гепатоцеллюлярную карциному. [9] Чаще всего она встречается на этапе цирроза печени и, как правило, ассоциируется с вирусными гепатитами.
Диагностика жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В диагностике НАЖБП используются лабораторные и инструментальные методы исследования.
В первую очередь оценивается состояние печени на предмет воспалительных изменений, инфекционных, аутоиммунных и генетических заболеваний (в том числе болезней накопления) с помощью общеклинических, биохимических и специальных тестов. [7]
Далее проводится оценка выполняемых печенью функций (метаболическая/обменная, пищеварительная, детоксикационная) по способности выработки определённых белков, характеристикам жиров и углеводов. Детоксикационная функция печени оценивается преимущественно при помощи С13-метацетинового теста и некоторых биохимических тестов.
С помощью эластометрии исследуется эластичность мягких тканей. Злокачественные опухоли отличаются от доброкачетсвенных повышенной плотностью, неэластичностью, они с трудом поддаются компрессии. На мониторе FibroScan более плотные ткани окрашены в голубой и синий цвет, жировая ткань — жёлто-красный, а соединительная ткань — зелёный. Высокая специфичность метода позволяет избежать необоснованных биопсий.
После проведённой диагностики, устанавливается окончательный диагноз и проводится соответствующее лечение.
Лечение жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
С учётом механизма развития заболевания разработаны схемы курсового лечения НАЖБП, направленные на восстановление структуры клеточных мембран, обменных и окислительных процессов внутри клеток печени на молекулярном уровне, очистку печени от внутриклеточного и висцерального жира, который затрудняет её работу.
В процессе лечения производится:
После лечения наступает заметное улучшение дезинтоксикационной (защитной), пищеварительной и метаболической функции печени, пациенты теряют в весе, улучшается общее самочувствие, повышается умственная и физическая работоспособность.
Курсовые программы лечения занимают от трёх до шести месяцев и подбираются в зависимости от степени выраженности метаболических нарушений. К ним относятся:
Программы включают в себя предварительное обследование, постановку диагноза и медикаментозное лечение, которое состоит из двух этапов:
Прогноз. Профилактика
На ранних стадиях заболевания прогноз благоприятный.
Профилактика НАЖБП предполагает правильное питание, активный образ жизни и регулярную календарную диспансеризацию.
К правильному питанию можно отнести включение в свой рацион питания омега-3 полиненасыщенных жирных кислот, коротких углеводов, ограничение потребления приправ, очень жирной и жаренной пищи. Разнообразие рациона питания также является ключевым моментом полноценного питания. Показано потребление продуктов, богатых растительной клетчаткой.
Для активного образа жизни достаточно ходить пешком от 8 000 до 15 000 шагов в сутки и уделять три часа в неделю физическим упражнениям.
В отношении календарной диспансеризации следует ежегодно выполнять УЗИ органов брюшной полости и оценивать уровень своих печёночных ферментов (АЛТ, АСТ, общий билирубин), особенно при приёме каких-либо лекарственных препаратов на постоянной основе.