в левой половине селезеночный угол что такое
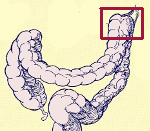
Синдром Пайра ( Синдром селезеночного угла )
Синдром Пайра — врожденная аномалия толстого кишечника с хроническим обстипационно-болевым синдромом вследствие нарушения проходимости ободочной кишки при высокой фиксации ее селезеночного изгиба. Проявляется болями в левом подреберье, запорами, метеоризмом, тошнотой, рвотой. Диагностируется с помощью ирригографии, радионуклидного исследования кишечника, допплерографии абдоминальных сосудов, биопсии кишечной стенки. Для лечения используют слабительные, витаминные, противовоспалительные препараты, спазмолитики, пребиотики. При декомпенсации заболевания применяется одна из техник резекции ободочной кишки или лапароскопическое низведение ее селезеночного угла.
МКБ-10
Общие сведения
Болезнь Пайра (синдром селезеночного угла) — врожденная патология, при которой удлиненная поперечная ободочная кишка формирует патологический угол при переходе в нисходящую, из-за чего тормозится движение содержимого кишечника. Заболевание впервые было описано в работах немецкого хирурга Эрвина Пайра в 1905 году. Распространенность составляет 3,8%. Аномалия обычно манифестирует в детстве, у девочек выявляется в 3-4 раза чаще, чем у мальчиков. Синдром Пайра служит причиной около 6-7% хронических запоров. Болезнь часто сочетается с другими врожденными аномалиями толстой кишки, дополнительной хордой левого желудочка, синдромом недифференцированной дисплазии соединительной ткани, гастроптозом, нефроптозом.
Причины
Заболевание принадлежит к категории врожденных аномалий связочного аппарата ободочной кишки. Этиология синдрома селезеночного угла окончательно не установлена. Вероятнее всего, его возникновение вызвано сочетанием нескольких этиофакторов. По мнению специалистов в сфере гастроэнтерологии, проктологии, общей хирургии возможными причинами формирования патологического перегиба толстого кишечника в селезеночном углу считаются:
Патогенез
Механизм развития синдрома Пайра связан с нарушением физиологического пассажа содержимого толстого кишечника. Из-за укорочения связки, фиксирующей селезеночный угол ободочной кишки к диафрагме, возникает перегиб кишечной трубки с формированием так называемой пайеровской «двустволки». Сужение кишечного просвета препятствует свободному движению каловых масс. В результате застоя содержимого поперечная часть ободочной кишки растягивается, провисает, становится ригидной, снижается тонус продольных и циркулярных волокон ее мышечного слоя, что еще больше усугубляет моторно-эвакуаторную дисфункцию. При прогрессировании патологического процесса возникает тифлэктазия, нарушается функция запирательного илеоцекального аппарата. Рефлюкс каловых масс вызывает воспалительное поражение тонкого кишечника. Растяжение кишечной стенки сопровождается развитием характерного болевого синдрома. Резорбция токсичных веществ из кала провоцирует эндотоксикоз.
Классификация
При систематизации клинических форм синдрома Пайра учитывают ведущую клиническую симптоматику и стадию развития заболевания. С учетом преобладающих нарушений различают болевую, обстипационную и комбинированную формы патологии. Для выбора консервативного или оперативного лечения важно учитывать стадию болезни селезеночного угла:
Симптомы
Манифестация заболевания происходит в детском, реже подростковом возрасте. Основной признак — боли в левых отделах живота, которые значительно усиливаются после приема пищи, физической нагрузки, могут иррадиировать в прекардиальную область, левую половину поясницы. Болевой синдром всегда сопровождается хроническими запорами длительностью 3-5 суток и более. У пациентов, страдающих синдромом Пайра, возникают и другие диспепсические симптомы: тошнота, периодическая рвота, чувство раннего насыщения, тяжесть в животе, метеоризм, ухудшение аппетита. Нарушения общего состояния в виде головной боли, эмоциональной лабильности, снижения трудоспособности, потери веса связаны с хронической кишечной интоксикацией организма и развиваются при декомпенсированном варианте заболевания.
Осложнения
Болезнь Пайра может осложниться острой кишечной непроходимостью с многократной рвотой, задержкой стула и газов, прекращением перистальтики. При длительном копростазе наблюдаются ишемические повреждения стенки кишечника с ее последующим некрозом, что приводит к инфицированию брюшной полости и перитониту. Частым осложнением синдрома Пайра является рефлюкс-илеит, развивающийся у 85-86% больных вследствие постоянного забрасывания калового содержимого из слепой кишки в подвздошную. При этом отмечаются воспалительные изменения слизистой и нарушения функционирования илеоцекальной заслонки, сопровождающиеся усилением болевого синдрома. В 60-62% случаев возникает вторичный колит.
Диагностика
Постановка диагноза при синдроме Пайра зачастую затруднена, что обусловлено полиморфностью и неспецифичностью клинической картины заболевания, сходной с проявлениями других болезней пищеварительного тракта. Для обнаружения характерных признаков патологии требуется комплексное инструментальное обследование с использованием таких методов, как:
Изменения показателей общего анализа крови (лейкоцитоз, увеличение СОЭ, снижение уровня гемоглобина и эритроцитов) выявляются только в случае декомпенсированного течения болезни Пайра. В биохимическом анализе крови может наблюдаться гипопротеинемия, сдвиг электролитного равновесия, синдром цитолиза (повышение АСТ, АЛТ, щелочной фосфатазы), увеличение концентрации азотистых соединений (креатинина, мочевины).
Дифференциальная диагностика проводится с острым аппендицитом, холециститом, гастритом, острой и хронической кишечной непроходимостью, идиопатическим мегаколоном, болезнью Гиршпрунга, опухолями кишечника, спаечной болезнью, синдромом функциональной диспепсии, хроническими кишечными инфекциями, заболеваниями почек, патологией органов репродуктивной системы у женщин. Кроме наблюдения у гастроэнтеролога или проктолога могут быть рекомендованы консультации хирурга, инфекциониста, генетика.
Лечение синдрома Пайра
Выбор терапевтической тактики осуществляется с учетом стадии заболевания. Больным в фазе компенсации и субкомпенсации рекомендована высококалорийная диета с употреблением пищи, содержащей небольшое количество клетчатки и стимулирующей кислотное брожение. Ограничиваются продукты, замедляющие кишечную перистальтику: крепкий чай, какао, шоколад, кофе. Полезна ЛФК с выполнением упражнений для мышечного пресса и усиления перистальтической активности. Схема консервативного лечения синдрома Пайра включает:
По показаниям комплексную консервативную терапию дополняют противовоспалительными средствами, миотропными спазмолитиками, ферментными препаратами, пребиотиками, санаторно-курортным лечением с употреблением минеральных вод и их применением в виде лечебных микроклизм. При декомпенсированном течении болезни Пайра с прогрессированием болевого синдрома, моторно-эвакуаторных расстройств, сохраняющейся кишечной интоксикацией, неэффективностью консервативной терапии показана хирургическая коррекция. Операциями выбора являются резекция поперечной ободочной кишки с наложением коло-колоанастомоза «конец в конец» и фиксацией кишечника в анатомически правильном положении, лапароскопическое иссечение ободочно-селезеночной и ободочно-диафрагмальной связок для низведения селезеночного изгиба. При сочетании синдрома с долихосигмой выполняется левосторонняя гемиколэктомия или комбинированное вмешательство с резекцией сигмовидной кишки.
Прогноз и профилактика
Исход заболевания зависит от своевременности диагностики, правильного выбора терапевтической тактики, общего состояния больного, наличия интеркуррентных расстройств. После назначения комплексной консервативной терапии стойкое улучшение состояния отмечается у 85,4% пациентов. Прогноз относительно неблагоприятный при декомпенсированных формах синдрома Пайра, требующих радикальных операций по удалению части кишечника. Меры специфической профилактики заболевания не разработаны. Для предупреждения осложнений необходимо тщательное обследование больных с кишечными симптомами неизвестной этиологии, динамическое наблюдение за пациентами с диагностированной болезнью Пайра.
В левой половине селезеночный угол что такое
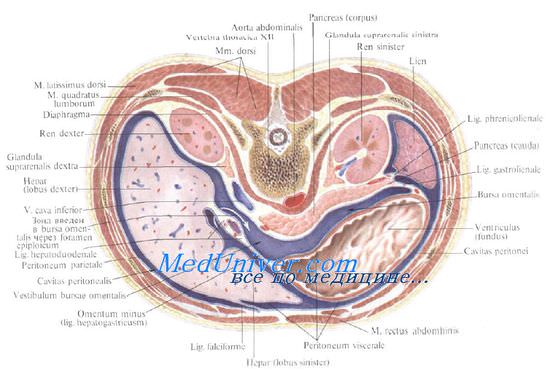
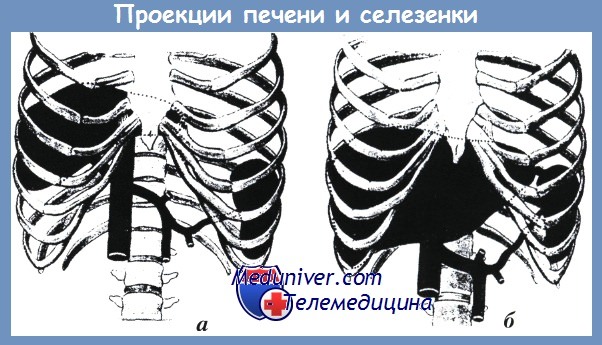
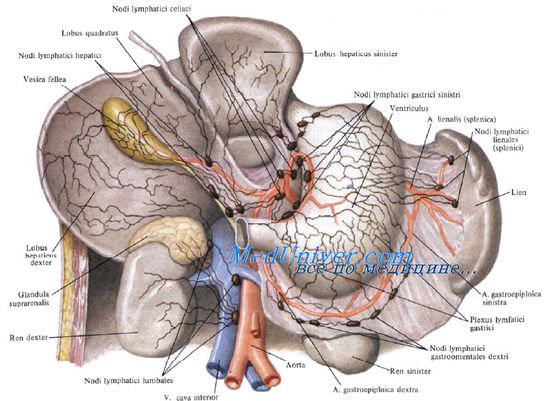
Селезенка имеет удлиненную форму, отдаленно напоминающую форму боба, расположена высоко в левом подреберье, с длинной осью, направленной сверху сзади, вниз и вперед, параллельно IX-XI ребрам. Ее верхняя выпуклая поверхность, обращенная кверху и кнаружи, на всем протяжении касается бокового ската диафрагмы.
Внутренняя поверхность вогнута, в центре ее расположены ворота селезенки, через которые проходят кровеносные сосуды. Этой стороной кпереди от ворот селезенка касается желудка, кзади — поджелудочной железы и заднего ската диафрагмы. Внизу она прилежит к левому надпочечнику и верхнему полюсу левой почки.
Положение селезенки и уровень ее стояния в первую очередь зависят от типа телосложения. При длинной и узкой грудной клетке нижний край селезенки не опускается ниже XI ребра, а верхний всегда лежит выше X ребра, иногда поднимаясь до уровня VIII ребра, при этом она лежит полугоризонтально. Такое расположение селезенки характерно для лиц астенического телосложения с низко опущенными ребрами и узким реберным углом, что необходимо иметь ввиду при выполнении пункции и дренировании левой плевральной полости.
При короткой и широкой грудной клетке селезенка располагается ниже, нижний край ее лежит на уровне XII ребра, а верхний не поднимается выше X ребра, продольная ось расположена более вертикально.
При ранениях груди сзади имеет значение тот факт, что расстояние от позвоночника до задней поверхности селезенки может колебаться от 1,5 до 4 см, а при переполнении содержимым желудка и ободочной кишки (обильная пища, метеоризм) селезенка оттесняется вверх и кзади. Кроме того, при вдохе она смещается диафрагмой вниз и кпереди, при выдохе — поднимается вверх и кзади.
По всей поверхности, за исключением ворот, селезенка покрыта двойным серозным слоем, который образует семь фиксирующих связок различной длины, ширины и эластичности, что в сочетании с длиной кровеносных сосудов, питающих селезенку, определяет ее чрезвычайную подвижность.
Самые большие связки — желудочно-селезеночная и селезеночно-поджелудочная.
Желудочно-селезеночная связка представляет собой дубликатуру брюшины между большой кривизной желудка и воротами селезенки. В ней проходят короткие сосуды желудка.
Она имеет треугольную форму с широким основанием и вершиной, обращенной вверх, так что в верхних отделах ее ширина не превышает 1 см. Поэтому при ее пересечении следует соблюдать осторожность, чтобы не захватить в лигатуру стенку желудка.
Остальные пять связок меньше размером и менее выражены: диафрагмально-селезеночная, селезеночно-ободочная, поджелудочно-селезеночная, поджелудочно-ободочная и диафрагмально-ободочная. Некоторые авторы выделяют еще одну, восьмую связку, которая представляет собой карман, поддерживающий селезенку снизу, — предселезеночная связка.
Поджелудочно-селезеночная связка идет позади желудочно-селезеночной связки, от хвоста поджелудочной железы также к воротам селезенки. Она содержит очень крупные селезеночные артерии и вену.
К верхнему углу ворот селезенки сверху подходит диафрагмально-селезеночная связка, в толще которой к верхнему полюсу селезенки может проходить одна из ветвей нижней диафрагмальной артерии — верхняя полярная артерия. К сожалению, наличие этой артериальной ветви в связке часто игнорируется хирургами, и они пересекают связку без ее надежного лигирования. Однако эта мелкая артерия, визуально трудно различимая, плохо тромбируется из-за высокого давления в ее просвете вследствие близости к аорте. В результате спленэктомия без лигирования этой артерии приводит к постепенному скоплению крови в левом поддиафрагмальном пространстве, нагноению с образованием поддиафрагмального абсцесса.
К нижнему углу ворот селезенки подходят желудочно-ободочная и селезеночно-ободочная связки, в которых проходят ветви левой желудочно-сальниковой артерии.
Таким образом, все кровеносные сосуды, питающие селезенку, расположены в ее связках, в то время как вся остальная поверхность селезенки представлена гладкой и тонкой бессосудистой капсулой.
Помимо серозной оболочки, селезенка покрыта внутренней соединительно-тканной эластичной оболочкой, которая вдается в паренхиму в области ворот по ходу селезеночной артерии и ее ветвей. Следует заметить, что паренхима селезенки у детей содержит больше эластина и гладких мышечных волокон, чем у взрослых, чем и объясняется эффективность консервативного лечения у них повреждений селезенки.
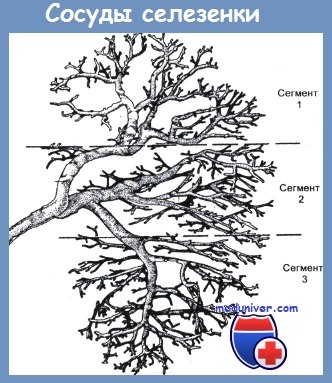
По селезеночной артерии в селезенку поступает около 5 % объема циркулирующей крови. Для артерии характерна изменчивость деления основного ствола на ветви, которые отходят от него под различными углами и диаметр их сильно варьирует.
Результаты обстоятельного исследования А. П. Сорокина и соавт. показали, что в 57% случаев селезеночная артерия делится на 2 ветви, в 12 % — на три, в 8 % — на множество ветвей. В 23 % случаев артерия на ветви не делится и входит в паренхиму селезенки одним стволом.

б — передняя полюсная артерия селезенки, отходящая от селезеночной артерии;
в — задняя полюсная артерия селезенки, отходящая непосредственно от селезеночной артерии
Как уже упоминалось выше, некоторые авторы выделяют непостоянную верхнюю полярную артерию, идущую от нижней диафрагмальной артерии.
Большое значение при ранениях селезенки имеет знание особенностей архитектоники коротких артерий желудка. Число коротких артерий желудка колеблется от 2 до 6. Наиболее часто эти артерии отходят от ветвей селезеночной артерии (в частности, от задней полюсной артерии), реже — непосредственно от основного ствола. Незнание варианта отхождения коротких артерии желудка от задней полюсной артерии в ходе операции может привести к неожиданному кровотечению.
Следует подчеркнуть, что ворота селезенки редко имеют ту форму, которая описывается обычно в анатомических руководствах [Сорокин А. П. и др.]. Авторы выделяют две крайние формы ворот селезенки: компактную, когда артериальные и венозные ветки располагаются близко друг к другу (37,5%), и рассеянную, когда эти элементы сосудистой ножки селезенки удалены друг от друга и занимают практически весь медиальный край органа (47,5%). В 15% случаев имеется смешанная форма расположения сосудов, когда на одном участке медиального края они расположены компактно, а на другом — рассеянно.
При рассеянной форме расположения сосудов, как правило, встречаются задние полюсные сосуды (артерия и вена). Задние сосуды селезенки требуют особого внимания хирурга, так как они расположены более глубоко по сравнению с остальными сосудами и кровотечение из них создает большие трудности.
Основные ветви селезеночной артерии в паренхиме селезенки разделяются, образуя четкие анатомические сегменты. Эти сосуды идут радиально, в поперечном направлении, окружены соединительно-тканными трабекулярными оболочками и не имеют анастомозов друг с другом. Это объясняет нередко наблюдаемый эффект самопроизвольной остановки кровотечения при поперечных ранах селезенки.
Напротив, продольные раны с повреждением нескольких трабекул приводят к устойчивому и сильному кровотечению.
В отличие от артерии, вены селезенки образуют сложную сеть, собирая венозную кровь без сегментарного разделения.
Что касается соединительно-тканной стромы селезенки, то она представлена капсулой, влагалищными оболочками сосудов, трабекулами, а также ретикулярным каркасом красной пульпы и фолликулов.
Капсула селезенки имеет три слоя: поверхностный (серозный), средний и глубокий (граничащий с пульпой) [Arinci К., Krentz H. et al.].
Основную механическую нагрузку несут соединительно-тканные пучки среднего слоя, обеспечивающие подвижную и прочную конструкцию капсулы селезенки, не препятствующую изменению объема органа при различной степени его кровенаполнения. Поэтому хирургу следует учитывать направление прочных пучков среднего слоя при наложении швов или выполнении секторальной резекции — рассекать ткань селезенки лучше вдоль этих пучков, а накладывать швы — перпендикулярно им.
Влагалищные оболочки сосудов тесно связаны с трабекулами, которые представляют собой коллагеновые, эластичные и ретикулярные соединительно-тканные волокна с небольшим количеством гладкомышечных волокон. Эти волокна образуют сетеобразный каркас селезенки. При кровенаполнении объем селезенки увеличивается, трабекулы при этом натягиваются, увлекая за собой стенки крупных артерий и особенно вен, что ведет к депонированию крови. Сокращение многочисленных трабекул приводит к равномерному выдавливанию крови в систему венозного оттока. Эти свойства трабекулярной ткани селезенки также необходимо учитывать хирургу.
При наличии у пострадавшего такой сопутствующей патологии, как цирроз печени, селезенка резко увеличена, вокруг нее развиваются плотные сращения с мощной коллатеральной венозной сетью. Понятно, что такие анатомические изменения резко меняют условия хирургического вмешательства при повреждениях селезенки.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Что покажет УЗИ селезенки: норма, процедура и расшифровка
УЗИ селезенки в большинстве случаев делают как составную часть комплексного УЗИ брюшной полости. Изучать состояние только селезенки на УЗИ изолированно при многих заболеваниях не совсем рационально. При комплексном УЗИ брюшной полости диагностической информации получено будет значительно больше. Поэтому чаще врачи медицинских центров Санкт-Петербурга назначают одновременное обследование селезенки и брюшной полости. Такая процедура длится примерно 15 минут. Сразу после скрининга пациенту выдаются результаты на руки.
Процедура
Само обследование осуществляется следующим образом.
Человек оголяет живот и укладывается на кушетку в положении лежа на спине. Врач наносит специальный гель на область исследования и на датчик для улучшения скольжения. Сперва сканирование проходит посередине линии живота, а затем смещается влево на 10 см. Таким образом врач постепенно меняет направление и последовательно водит датчиком по области сканирования. На экране аппарата появляются подробные изображения селезенки и соседних тканей.
Если у больного аномалия развития селезенки, могут возникнуть сложности в проведении ультразвукового сканирования. В таком случае доктор меняет положение пациента. Решением проблемы будет позиция лежа на правом боку. Левую руку пациент поднимает за голову, глубоко вдыхает, и на задержке дыхания врач сканирует селезенку через межреберное пространство.
Как выглядит селезенка на УЗИ?
УЗИ селезенки: норма
Что покажет УЗИ селезенки
Признаками гематомы на УЗИ будет смешанная или анэхогенная эхо-структура.
К сожалению, не все заболевания селезенки можно увидеть с помощью УЗИ. Например, онкологические патологии потребуют проведения КТ или МРТ брюшной полости с контрастом. Однако, если в медицинском центре установлен УЗИ аппарат экспертного класса, доктор может определить опухолевые образования по площади наибольшего среза. Для этого наибольший линейный размер врач умножает на наименьший. У здорового органа показатель равен 15,5 – 23,5 см2. Если есть отклонения от нормы, следует заподозрить образование.
| Услуга УЗИ | Цена по Прайсу, руб | Цена по Акции, руб |
|---|---|---|
| УЗИ органов брюшной полости и забрюшинного пространства (печень, желчный пузырь, поджелудочная железа, селезенка, желудок) | 1500 руб. | |
| УЗИ одного органа (печень, желчный пузырь, селезенка, поджелудочная железа, мочевой пузырь, надпочечники) | 800 руб. | |
| УЗИ органов брюшной полости и почек | 1700 руб. | |
| УЗИ органов брюшной полости + УЗИ почек + УЗИ мочевого пузыря | 2000 руб. | |
| УЗИ почек | 800 руб. | |
| Комплексное УЗИ (УЗИ органов брюшной полости + УЗИ почек + УЗИ щитовидной железы) | 2400 руб. | 1999 руб. |
| Комплексное УЗИ (УЗИ органов брюшной полости + УЗИ почки + УЗИ щитовидной железы + УЗИ малого таза абдоминальным датчиком + УЗИ молочных желез) | 4200 руб. | 2999 руб. |
| Комплексное УЗИ (УЗИ органов брюшной полости + УЗИ почек + УЗИ щитовидной железы + УЗИ предстательной железы абдоминальным датчиком) | 3300 руб. | 2499 руб. |
| Комплексная диагностика тела (МРТ грудного отдела позвоночника, МРТ поясничного отдела позвоночника, УЗИ органов брюшной полости, УЗИ почек, УЗИ мочевого пузыря, консультация невролога, консультация терапевта) | 11700 руб. | 7000 руб. |
Результаты
Однако информативность МРТ селезенки, безусловно, выше ультразвукового исследования. Поэтому в случае обнаружения тревожных признаков воспаления или опухолевого поражения пациента направят на дообследование на МРТ брюшной полости.
Рак ободочной кишки
Рак ободочной кишки – злокачественная опухоль, которая чаще образуется у людей в возрасте 40-70 лет. Заболевание в течение длительного времени протекает бессимптомно или проявляется дисфункцией кишечника. По этой причине опухоль чаще выявляют на поздней стадии онкологического процесса, когда возникают сложности с выполнением радикального оперативного вмешательства.
Для диагностики и лечения опухолей ободочной кишки все условия созданы в Юсуповской больницы:
Европейский уровень комфортности палат;
Новейшая диагностическая аппаратура экспертного класса, обладающая высокой разрешающей способностью;
Высокий уровень квалификации врачей;
Применение международных протоколов и стандартов лечения злокачественных новообразований ободочной кишки;
Внимательное отношение медицинского персонала к пожеланиям пациентов и их родственников.
Пациенты, нуждающиеся в паллиативной помощи, могут находиться в хосписе. Тяжёлые случаи рака ободочной кишки обсуждаются на заседании Экспертного Совета. В его работе принимают участие доктора и кандидаты медицинских наук, врачи высшей квалификационной категории. Ведущие специалисты в области онкологии коллегиально вырабатывают тактику ведения пациента.
Причина развития заболевания
Точной причины рака ободочной кишки учёные до настоящего времени не установили. Злокачественная опухоль может развиться на фоне предраковых заболеваний: семейного и приобретенного полипоза, ворсинчатых опухолей и аденоматозных полипов. К провоцирующим образование опухоли факторам исследователи относят следующие патологические процессы:
Неспецифический язвенный колит;
Заболевание может развиться при нарушении питания и состава пищи. Новообразование чаще развивается у людей, которые употребляют в пищу большое количество мяса и мясных продуктов. Внутренняя флора может вырабатывать канцерогенные вещества из животных жиров. К образованию опухоли приводит также нарушение пассажа кишечного содержимого при недостаточном употреблении свежих овощей, фруктов, продуктов, которые содержат большое количество клетчатки.
Макроскопически различают две формы злокачественного новообразования ободочной кишки – экзофитную и эндофитную. Первая форма рака характеризуется ростом опухоли в просвет кишки. Она может иметь вид узла или полипа, чаще встречается в правой половине ободочной кишки, по форме напоминает цветную капусту. Эндофитная опухоль в большинстве случаев образуется в левой половине ободочной кишки. Она инфильтрирует кишечную стенку, постепенно захватывает её по всей окружности и вызывает циркулярное сужение. На опухоли часто образуются язвы.
Морфологи различают следующие гистологические типы злокачественных новообразований ободочной кишки:
Рак ободочной кишки поздно метастазирует. Это позволяет хирургам-онкологам производить радикальные оперативные вмешательства даже при больших размерах новообразования. Опухоль рано вовлекается в воспалительный процесс. Он часто переходит на клетчатку, которая окружает кишечник. Метастазы могут длительное время находиться в регионарных лимфатических узлах. Их во время операции удаляют вместе с брыжейкой.
Симптомы
Ободочная кишка – это сегмент толстой кишки. Основные функции ободочной кишки – секреция, абсорбция и эвакуация содержимого кишечника. Ободочная кишка имеет самую большую длину. Она состоит из восходящей, нисходящей, поперечной и сигмовидной ободочной кишки, имеет печеночный изгиб, селезеночный изгиб. Рак ободочной кишки – это одно из распространенных злокачественных заболеваний в развитых странах, население которых употребляет избыточное количество животных жиров, много мяса и очень мало свежих овощей и фруктов.
Симптомы заболевания становятся более выраженными по мере роста опухоли и интоксикации организма. Клиническая картина бывает разнообразной, зависит от локализации, формы опухоли, различных отягчающих обстоятельств. Левосторонний рак ободочной кишки характеризуется быстрым сужением просвета кишки, развитием ее непроходимости. Правосторонний рак ободочной кишки характеризуется анемией, интенсивной болью в животе. На ранних стадиях развития рака ободочной кишки симптоматика схожа с различными заболеваниями желудочно-кишечного тракта, что часто не позволяет своевременно поставить правильный диагноз. К симптомам рака ободочной кишки относятся:
Нередко рак ободочной кишки сопровождается присоединением инфекции и развитием воспалительного процесса в опухоли. Боли в животе могут напоминать боли при остром аппендиците, часто поднимается температура, анализы крови показывают увеличение СОЭ и лейкоцитоз. Все эти симптомы нередко приводят к врачебной ошибке. Ранние проявления рака ободочной кишки – это кишечный дискомфорт, симптомы которого часто относят к заболеваниям желчного пузыря, печени, поджелудочной железы. Запоры при раке ободочной кишки не поддаются лечению, что становится важным симптомом развития онкологического заболевания. Левосторонний рак ободочной кишки гораздо чаще сопровождается кишечными расстройствами, чем правосторонний рак.
Запоры при раке ободочной кишки могут сменяться диареей, живот вздувается, беспокоит отрыжка и урчание в животе. Такое состояние может беспокоить длительное время. Назначение диеты, лечение расстройства работы кишечника не приносит результатов. Наиболее выраженные симптомы с вздутием живота и запорами, свойственные раку ректосигмоидного отдела кишечника, появляются на ранних стадиях развития рака.
Непроходимость кишечника при раке ободочной кишки – это показатель позднего проявления онкологического заболевания, чаще встречается при левосторонней форме рака. Правый отдел кишки имеет большой диаметр, тонкую стенку, в правом отделе содержится жидкость – непроходимость этого отдела наступает на поздних стадиях рака. Левый отдел кишки имеет меньший диаметр, в нем находятся мягкие каловые массы, при росте опухоли происходит сужение просвета кишки и наступает закупорка просвета каловыми массами – развивается кишечная непроходимость.
При пальпации врачи определяют в правой половине живота неподвижную, слегка болезненную опухоль. В связи с меньшим диаметром нисходящей кишки, плотной консистенцией кала, эндофитным ростом с сужением просвета кишечника при раке этой локализации часто развивается кишечная непроходимость. Рак ободочной кишки может осложняться кровотечением, кишечной непроходимостью, перфорацией (прободением стенки кишечника), прорастанием новообразования в соседние органы, воспалением опухоли.
При правосторонней форме рака больные нередко обнаруживают опухоль сами при пальпации живота.
Кровь в кале
Пациенты предъявляют жалобы на наличие в кале примесей: крови, гноя, слизи. Кровянистые выделения при раке ободочной кишки чаще отмечаются при экзофитных типах опухолей, начинаются при распаде опухоли, относятся к поздним проявлениям злокачественного образования. В ряде случаев появление крови в фекалиях является единственным признаком рака, особенно если опухоль располагается в левой половине и селезёночном углу ободочной кишки.
В зависимости от расположения опухоли кал может иметь различный вид. При поражении восходящей кишки испражнения имеют бурый цвет или наблюдается дёгтеобразный стул. Каловые массы, смешанные с кровью, – признак опухоли, расположенной в области селезеночного угла и прилежащих отделов нисходящей кишки. При поражении конечного отдела ободочной кишки неизменённая (алая или тёмно-красного цвета) кровь покрывает кал.
Кровянистые выделения при раке ободочной кишки чаще отмечаются при экзофитных типах опухолей, начинаются при распаде опухоли, относятся к поздним проявлениям злокачественного образования.
Рак восходящей ободочной кишки
Рак восходящего отдела ободочной кишки характеризуется выраженным болевым синдромом. Боль в области живота также сильно беспокоит при раке слепой кишки. Этот симптом является одним из признаков рака этих отделов ободочной кишки.
Рак селезеночного изгиба ободочной кишки
В силу своего анатомического расположения рак селезеночного изгиба ободочной кишки плохо определяется при помощи пальпации. Также плохо определяется рак печеночного изгиба ободочной кишки. Чаще всего обследование проводят в положении стоя или в положении полусидя. Такое исследование при первичном обследовании пациента позволяет получить информацию о наличии, размере опухоли и месте её локализации.
Рак поперечно-ободочной кишки
Рак поперечно-ободочной кишки развивается реже чем рак сигмовидной или слепой кишки. При растущей опухоли поперечно-ободочной кишки поражаются правые ободочные, средние, левые ободочные и нижние брыжеечные лимфатические узлы. Симптомы рака поперечно-ободочной кишки – это потеря аппетита, ощущение тяжести в верхней части живота, отрыжка, рвота. Такие симптомы чаще характеризуют рак правой стороны поперечно-ободочной кишки.
Осложнения
Рак ободочной кишки вызывает тяжёлые и опасные для жизни осложнения:
Кровотечение из ободочной кишки при наличии злокачественного новообразования редко бывает обильным. В основном кровь перемешивается с каловыми массами и определяется с помощью лабораторных исследований.
Непроходимость кишечника у большинства пациентов служит первым проявлением болезни. Она является обтурационной кишечной непроходимостью (растущая опухоль сужает просвет ободочной кишки).
Большую опасность для пациента представляет перфорация кишки. Прободение возникает либо в области опухоли при изъязвлении или распаде, либо проксимальнее (выше) её в результате чрезмерного растяжения кишечной стенки содержимым. При перфорации опухоли ободочной кишки резко ухудшается состояние пациента, развивается каловый перитонит, нередко с летальным исходом.
Большие трудности для диагностики и лечения представляют воспалительные и нагноительные процессы в клетчатке, которая окружает опухоль ободочной кишки. Инфекция чаще всего поражает позадибрюшинную клетчатку восходящего и нисходящего отделов толстой кишки, которые лишены серозной оболочки. При наличии воспаления пациенты предъявляют жалобы на боль в пояснице и задних отделах брюшной стенки. У них повышается температура тела. При пальпации врачи определяют напряжение мышц и болезненность в области передней брюшной стенки и поясницы.
Методы диагностики
Врачи клиники онкологии Юсуповской больницы устанавливают диагноз «рак ободочной кишки» на основании анализа клинической картины заболевания, данных физикального обследования, эндоскопических и рентгенологических исследований, результатов биопсии. В анализе крови могут иметь место следующие изменения:
Анемия (уменьшение количества эритроцитов и гемоглобина);
Гипопротеинемия (снижение концентрации белка);
Увеличение скорости оседания эритроцитов;
Гипопротромбинемия (уменьшение количества тромбоцитов);
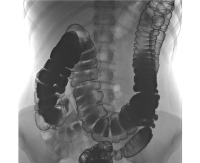
С помощью лабораторного анализа определяют наличие скрытой крови в кале. Во время ирригоскопии (рентгенологического исследования толстого кишечника с контрастированием бариевой смеси) определяют расположение, размер, протяжённость и характер роста опухоли. На рентгенограммах видны характерные признаки злокачественной опухоли ободочной кишки:
Сужение (стеноз) просвета кишки;
Ригидность кишечной стенки.
Колоноскопия (эндоскопическое исследование) позволяет осмотреть все отделы ободочной кишки, произвести биопсию. Участки тканей с патологически изменённых участков кишечника отправляют в морфологическую лабораторию для верификации гистологического типа рака. С помощью колоноскопии, выполненной с применением новейших аппаратов, онкологи Юсуповской больницы выявляют начальные стадии рака ободочной кишки, недоступные для других методов исследования.
Чтобы исключить наличие метастазов в печень, проводят радиоизотопное сканирование. Результаты исследования врачи клиники онкологии учитывают при определении стадии опухолевого процесса и составлении плана оперативного вмешательства. Позитронно-электронную компьютерную томографию (ПЭТ-КТ) выполняют при подозрении на метастазы. Если с помощью этих диагностических методов установить точный диагноз не удаётся, онкологи выполняют эксплоративную лапаротомию.
Перед операцией хирурги проводят дифференциальную диагностику рака ободочной кишки со следующими заболеваниями:
Если опухоль расположена в левой половине ободочной кишки, исключают амебиаз, дивертикулит, неспецифический язвенный колит. При поражении злокачественной опухолью печёночного угла проводят дифференциальный диагноз с опухолью печени или правой почки, калькулёзным холециститом. Если онкологи подозревают рак селезёночного изгиба ободочной кишки, исключают опухоль и кисту селезёнки, хвоста поджелудочной железы или левой почки.
Лечение
Онкологи Юсуповской больницы удаляют злокачественную опухоль ободочной кишки с помощью оперативного вмешательства. Проводится резекция пораженного участка ободочной кишки вместе с брыжейкой, также удаляются лимфатические узлы. Если обнаружен рак восходящей ободочной кишки, лечение проходит путем правосторонней гемиколэктомии. Таким же методом удаляется опухоль слепой кишки. Хирург удаляет лимфатический аппарат, всю правую половину толстой кишки, в том числе треть поперечно-ободочной кишки, восходящей, слепой кишки и участок печеночного изгиба.
Подготовка к хирургическому вмешательству
Независимо от характера и объёма операции, врачи клиники онкологии проводят общую и специальную предоперационную подготовку, которая во многом обеспечивает успех оперативного вмешательства. С помощью современных инфузионных средств ликвидируют нарушения водно-электролитного баланса, нормализуют уровень белка, проводят борьбу с гипохромной анемией и интоксикацией. Пациентам проводят внутривенное вливание препаратов и компонентов крови, глюкозы с витаминами, растворов электролитов. Одновременно проводят мероприятия, направленные на улучшение функции жизненно важных органов (сердца, лёгких, надпочечников, печени, почек).
Специальная подготовка направлена на удаление механическим путём каловых масс. Пациентам дают принимать слабительные препараты, ставят клизмы, подавляют патогенную микрофлору, которая в изобилии присутствует в кишечном содержимом, лекарственными средствами.
Для предоперационной подготовки толстого кишечника используют элементную диету. За 3-5 дней до операции врачи назначают пациентам специальные препараты, которые содержат все жизненно необходимые ингредиенты пищи в рафинированном виде.
Паллиативные резекции
При отсутствии технической возможности выполнить радикальную операцию хирурги проводят паллиативные резекции ободочной кишки. Выбор паллиативного вмешательства зависит от следующих факторов:
Степени распространения опухоли;
Анатомических особенностей места расположения первичного очага;
Осложнений опухолевого процесса;
Общего состояния пациента.
Если невозможно удалить опухоль правой половины ободочной кишки, хирурги накладывают обходной илеотрансверзоанастомоз. При неоперабельных новообразованиях нисходящей кишки и селезёночного угла создают обходной трансверзосигмоанастомоз. В случае выявления опухоли конечного отдела толстой кишки, накладывают проксимальную колостому, одноствольный иди двуствольный противоестественный задний проход.
Химиотерапия
Химиотерапия в лечении рака ободочной кишки применяется с разными целями – для уменьшения опухоли перед хирургическим вмешательством, приостановки ее роста, уничтожения раковых клеток, метастазов. Колоректальный рак – это довольно резистентная к цитостатикам опухоль. Химиотерапия при раке ободочной кишки назначается врачом в зависимости от размера опухоли и наличия метастазов, проводится курсами.
При поражении регионарных лимфатических узлов, прорастании опухолью серозной оболочки кишки проводят адъювантную химиотерапию. Если существует потенциальный риск развития метастазов в другие органы, проводят максимально активную химиотерапию. После нескольких циклов лечения противоопухолевыми препаратами оценивают состояние метастазов и проводят удаление очагов. После оперативного вмешательства применяют адъювантную химиотерапию.
Метастазы
Рак ободочной кишки чаще всего метастазирует в регионарные лимфатические узлы не сразу, а через продолжительное время после развития опухоли. Опухоль чаще прорастает в соседние ткани и органы. Рак ободочной кишки генерализованный, с проникающими метастазами в легкие, печень требует консультации торакального хирурга, хирурга-гепатолога.
Нерезектабельный рак ободочной кишки характеризуется прорастанием опухоли в костные структуры, магистральные сосуды. Проводится оценка возможности удаления опухоли; если хирургическое вмешательство невозможно, используется паллиативное лечение (химиотерапия).
Исходно резектабельные метастатические очаги удаляются хирургическим путем с последующим проведением паллиативной химиотерапии. Также в качестве лечения системная химиотерапия проводится перед операцией по удалению метастазов, после операции лечение химиотерапией продолжают.
Прогноз
Прогноз при отсутствии метастазов в регионарные лимфатические узлы оптимистичный. Пятилетняя выживаемость составляет около 80%. При наличии метастазов в регионарные лимфатические узлы более пяти лет живут около 25% больных.
При появлении первых признаков нарушения функции толстой кишки записывайтесь на приём к онкологу Юсуповской больницы, позвонив по номеру телефона контакт-центра. Выявление и лечение рака ободочной кишки на ранней стадии заболевания улучшает прогноз и способствует излечению пациента.