в диагнозе дно что это
Дыхательная недостаточность ( Легочная недостаточность )
МКБ-10
Общие сведения
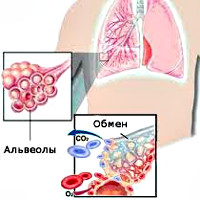
Внешнее дыхание поддерживает непрерывный газообмен в организме: поступление атмосферного кислорода и удаление углекислого газа. Любое нарушение функции внешнего дыхания приводит к нарушению газообмена между альвеолярным воздухом в легких и газовым составом крови. В результате этих нарушений в крови нарастает содержание углекислоты и уменьшается содержание кислорода, что ведет к кислородному голоданию, в первую очередь, жизненноважных органов – сердца и головного мозга.
При дыхательной недостаточности (ДН) не обеспечивается необходимый газовый состав крови, либо он поддерживается за счет перенапряжения компенсаторных возможностей системы внешнего дыхания. Угрожающее для организма состояние развивается при дыхательной недостаточности, характеризующейся снижением парциального давления кислорода в артериальной крови менее 60 мм рт. ст., а также повышением парциального давления углекислоты более 45 мм рт. ст.
Причины
Дыхательная недостаточность может развиваться при различных острых и хронических воспалительных заболеваниях, повреждениях, опухолевых поражениях органов дыхания; при патологии со стороны дыхательной мускулатуры и сердца; при состояниях, приводящих к ограничению подвижности грудной клетки. К нарушению легочной вентиляции и развитию дыхательной недостаточности могут приводить:
Классификация
Дыхательная недостаточность классифицируется по ряду признаков:
1. По патогенезу (механизму возникновения):
2. По этиологии (причинам):
3. По скорости нарастания признаков:
4. По показателям газового состава крови:
5. По степени выраженности симптомов ДН:
Симптомы дыхательной недостаточности
Признаки ДН зависят от причин ее возникновения, типа и тяжести. Классическими признаками дыхательной недостаточности служат:
Гипоксемия клинически проявляется цианозом (синюшностью), степень которого выражает тяжесть дыхательной недостаточности и наблюдается при снижении парциального давления кислорода (РаО2) в артериальной крови ниже 60 мм рт. ст. Для гипоксемии характерны также нарушения гемодинамики, выражающиеся в тахикардии и умеренной артериальной гипотонии. При понижении РаО2 в артериальной крови до 55 мм рт. ст. наблюдаются нарушения памяти на происходящие события, а при снижении РаО2 до 30 мм рт. ст. пациент теряет сознание. Хроническая гипоксемия проявляется легочной гипертензией.
Проявлениями гиперкапнии служат тахикардия, нарушения сна (бессонница ночью и сонливость днем), тошнота, головные боли. Быстрое нарастание в артериальной крови парциального давления углекислоты (РаСО2) может привести к состоянию гиперкапнической комы, связанной с усилением мозгового кровотока, повышением внутричерепного давления и развитием отека головного мозга. Синдром слабости и утомления дыхательных мышц характеризуется увеличением частоты дыхания (ЧД) и активным вовлечением в процесс дыхания вспомогательной мускулатуры (мышц верхних дыхательных путей, мышц шеи, брюшных мышц).
ЧД более 25 в мин. может служить начальным признаком утомления дыхательной мускулатуры. Урежение ЧД менее 12 в мин. может предвещать остановку дыхания. Крайним вариантом синдрома слабости и утомления дыхательной мускулатуры служит парадоксальное дыхание.
Одышка субъективно ощущается пациентами как нехватка воздуха при чрезмерных дыхательных усилиях. Одышка при дыхательной недостаточности может наблюдаться как при физическом напряжении, так и в спокойном состоянии. В поздних стадиях хронической дыхательной недостаточности с присоединением явлений сердечной недостаточности у пациентов могут появляться отеки.
Осложнения
Дыхательная недостаточность является неотложным, угрожающим для здоровья и жизни состоянием. При неоказании своевременного реанимационного пособия острая дыхательная недостаточность может привести к гибели пациента. Длительное течение и прогрессирование хронической дыхательной недостаточности приводит к развитию правожелудочковой сердечной недостаточности в результате дефицита снабжения сердечной мышцы кислородом и ее постоянных перегрузок. Альвеолярная гипоксия и неадекватная вентиляция легких при дыхательной недостаточности вызывает развитие легочной гипертензии. Гипертрофия правого желудочка и дальнейшее снижение его сократительной функции ведут к развитию легочного сердца, проявляющегося в застое кровообращения в сосудах большого круга.
Диагностика
На начальном диагностическом этапе тщательно собирается анамнез жизни и сопутствующих заболеваний с целью выявления возможных причин развития дыхательной недостаточности. При осмотре пациента обращается внимание на наличие цианоза кожных покровов, подсчитывается частота дыхательных движений, оценивается задействованность в дыхании вспомогательных групп мышц.
В дальнейшем проводятся функциональные пробы для исследования функции внешнего дыхания (спирометрия, пикфлоуметрия), позволяющая провести оценку вентиляционной способности легких. При этом измеряется жизненная емкость легких, минутный объем дыхания, скорость движения воздуха по различным отделам дыхательных путей при форсированном дыхании и т. д.
Обязательным диагностическим тестом при диагностике дыхательной недостаточности является лабораторный анализ газового состава крови, позволяющий определить степень насыщения артериальной крови кислородом и углекислым газом (PаО2 и PаСО2) и кислотно-щелочное состояние (КОС крови). При проведении рентгенографии легких выявляются поражения грудной клетки и паренхимы легких, сосудов, бронхов.
Лечение дыхательной недостаточности
Лечение пациентов с дыхательной недостаточностью предусматривает:
При выраженных признаках гипоксии в первую очередь проводится оксигенотерапия (кислородная терапия). Кислородные ингаляции подаются в концентрациях, обеспечивающих поддержание PаО2 = 55— 60 мм рт. ст., при тщательном мониторинге рН и PаСО2 крови, состояния пациента. При самостоятельном дыхании пациента кислород подается масочно или через носовой катетер, при коматозном состоянии проводится интубация и поддерживающая искусственная вентиляция легких.
Наряду с оксигнотерапией проводятся мероприятия, направленные на улучшение дренажной функции бронхов: назначаются антибактериальные препараты, бронхолитики, муколитики, массаж грудной клетки, ультразвуковые ингаляции, лечебная физкультура, проводится активная аспирация секрета бронхов через эндобронхоскоп. При дыхательной недостаточности, осложненной легочным сердцем, назначаются диуретики. Дальнейшее лечение дыхательной недостаточности направлено на устранение вызвавших ее причин.
Прогноз и профилактика
Дыхательная недостаточность является грозным осложнением многих заболеваний и нередко приводит к летальному исходу. При хронических обструктивных заболеваниях легких дыхательная недостаточность развивается у 30% пациентов.Прогностически неблагоприятно проявление дыхательной недостаточности у пациентов с прогрессирующими нейромышечными заболеваниями (БАС, миотония и др.). Без соответствующей терапии летальный исход может наступить в течение одного года.
При всех прочих патологиях, приводящих к развитию дыхательной недостаточности, прогноз разный, однако невозможно отрицать, что ДН является фактором, сокращающим продолжительность жизни пациентов. Предупреждение развития дыхательной недостаточности предусматривает исключение патогенетических и этиологических факторов риска.
Дыхательная недостаточность (ДН) — это патологический синдром, включающий в себя несколько заболеваний, в основе которых наблюдается нарушение газового обмена в легких.
Внешнее дыхание поддерживает постоянный газовый обмен в организме, т.е. поступление кислорода из атмосферы и удаление углекислого газа. Всякое нарушение функции внешнего дыхания приводит к нарушению газового обмена между альвеолами воздуха в легких и газовому составу крови. В итоге данных нарушений в крови резко возрастает содержание углекислоты, а содержание кислорода при этом уменьшается, что приводит организм пациента к кислородному голоданию (гипоксии) жизненноважных органов, таких как сердце и головной мозг.
Это опасно-развивающаяся состояние для организма пациента при дыхательной недостаточности, характеризуется понижением парциального давления кислорода в артериальной крови 45 мм ртутного столба.
Причины и классификация при дыхательной недостаточности
Нарушение легочной вентиляции и развитие дыхательной недостаточности приводит к ряду острых и хронических заболеваний бронхо-легочной системы (пневмония, ателектаз, диссеминированные процессы в легком, абсцессы и пр.), поражения центральной нервной системы, анемии, гипертензии в малом круге кровообращения, сосудистых патология легких и сердца, опухоли легких и пр.
Дыхательная недостаточность классифицируют по следующим признакам:
1. По механизму возникновения (патогенезу):
• паренхиматозная (дыхательная или легочная недостаточность 1-го типа)
Дыхательная недостаточность по паренхиматозному типу характеризуется понижением содержания кислорода, а так же парциального давления кислорода в артериальной крови (так называемая гипоксемия), при этом она трудно корректируется кислородной терапией. К наиболее частым причинам этого типа дыхательной недостаточности можно отнести следующие болезни: пневмония, респираторный дистресс (его еще называют синдромом «шокового легкого»), кардиогенный отек легких.
• вентиляционная (гиперкапническая или дыхательная недостаточность 2-го типа)
Проявляется в случае повышения содержания парциального давления углекислоты в артериальной крови (так называемая гиперкапния). В крови также наблюдается присутствие гипоксемии, однако она хорошо излечивается с помощью сеансов длительной кислородной терапии. Развитие вентиляционной дыхательной недостаточности возникает у пациентов с ослабленной дыхательной мускулатурой, в результате каких либо дефектов мышечного и реберного каркаса грудной клетки, нарушение регуляторной функции дыхательного центра.
2. По причинам:
• обструктивная
• ограничительная или рестриктивная
• смешанная или комбинированная
• гемодинамическая
• диффузная
3. По скорости нарастания признаков:
• острая
• хроническая
4. По показателям газового состава крови:
• компенсированная (состав газовой крови в норме);
• декомпенсированная (т.е. наличие гипоксемии и/или гиперкапнии артериальной крови).
5. По степени выраженности симптомов ДН (дыхательной недостаточности):
• ДН 1-ой степени – в основном хар-тся одышкой при умеренных или сильных нагрузках;
• ДН 2-ой степени – одышка может наблюдаться при незначительных нагрузках;
• ДН 3-ей степени – проявляется одышкой и «синюшной» окраской кожи в покое, гипоксемией.
Симптомы дыхательной недостаточности (ДН)
Признаки дыхательной недостаточности напрямую могут зависеть от причин ее возникновения, типа и тяжести. К характерным признакам дыхательной недостаточности относят:
• обнаружение гипоксемии;
• обнаружение гиперкапнии;
• синдром слабости и/или утомление дыхательных мышц;
• одышка
• отеки
Гипоксемия в основном проявляется в виде «синюшной» окраски кожи, степень которой выражает саму тяжесть ДН. Она наблюдается при снижении парциального давления кислорода в артериальной крови гиперкапнии появляется увеличение частоты сердечного ритма (тахикардия), нарушения сна (апноэ), тошнота или спазм головного мозга. Стремительное нарастание в артериальной крови парциального давления оксида углерода (углекислоты) способно привести к состоянию так называемой гиперкапнической комы, которая может привести к развитию отека головного мозга.
При синдроме слабости и/или утомления дыхательных мышц происходит увеличение частоты дыхания (ЧД), что приводит к активному вовлечению в процесс вдыхания вспомогательной мускулатуры (задействуются мышцы верхних дыхательных путей, мышцы шеи и брюшные мышцы). Частота дыхания более 25 вдохов в минуту может послужить начальным признаком при котором происходит утомление дыхательной мускулатуры. Если частота дыхания Одышка у пациента, в основном, ощущается в виде нехватки воздуха (кислорода) при чрезмерных дыхательных усилиях. Одышка у пациента, если у него дыхательная недостаточность, наблюдается как при физической нагрузке, так и в состоянии спокойствия организма.
Отеки у пациента появляются в поздних стадиях хронической дыхательной недостаточности с проявлением сердечной недостаточности.
Осложнения дыхательной недостаточности
Длительное течение, а так же прогрессирование хронической дыхательной недостаточности (ХДН), способно привести к развитию сердечной недостаточности. Это происходи в результате не полного, а частичного поступления кислорода в сердечную мышцы и при ее постоянных перегрузок.
Уменьшение парциального давления кислорода в альвеолярном воздухе и ненормальная вентиляция легких пациента при дыхательной недостаточности, способна вызвать развитие легочной гипертензии. Чрезмерный рост правого желудочка сердца, а так же дальнейшее снижение его сокращений приводят к развитию легочного сердца, проявляющегося в увеличение давления в малом круге кровообращения.
Диагностика дыхательной недостаточности
В начале диагностики ДН, врачом специалистом основательно собирается информация, посвященная физическому, психическому и социальному развитию пациента и его сопутствующих заболеваний с целью обнаружения возможных причин развития дыхательной недостаточности. В результате осмотра пациента, врач наблюдает, есть ли наличие признаков «синюшной» окраски кожи (признаки цианоза), считает частоту дыхательной мускулатуры, проверяет задействованы ли в дыхании вспомогательные группы мышц. окраски кожи (признаки цианоза), считает частоту дыхательной мускулатуры, проверяет задействованы ли в дыхании вспомогательные группы мышц.
• максимальное количество воздуха, которое может быть забрано в легкие после максимального выдоха,
• объем дыхания за минуту,
• скорость движения воздуха по разным отделам дыхательных путей при глубоком выдохе «через силу» с большой скоростью и пр.
Лабораторный анализ газового состава крови, является необходимым диагностическим тестом при диагностике дыхательной недостаточности.
Прогноз и профилактика дыхательной недостаточности
Неблагоприятный прогноз у пациентов с дыхательной недостаточностью, у которых прогрессирует нейромышечные заболевания (боковой амиотрофический склероз, миотония и пр.). Если не придерживаться рекомендуемой терапии врача, летальный исход может наступить в течение 1 года.
При других патологиях, вызывающих развитие ДН, прогноз врачей разный, хотя нельзя отрицать, что дыхательная недостаточность является фактором, которая сокращает продолжительность жизни пациентов, если они не придерживаются рекомендации лечащего врача по ее терапии.
Предупреждение развития ДН предусматривает исключение механизма зарождения, развития болезни и отдельных её проявлений, а так же причины ее возникновения.
Лечение дыхательной недостаточности
Лечение больных с ДН предусматривает:
• восстановление и поддержание в оптимальном состоянии вентиляцию легких для жизнеобеспечения организма и процедура аппаратного насыщения крови кислородом;
• лечение ряда заболеваний, которые явились первопричиной к развитию дыхательной недостаточности (пневмония, экссудативный плеврит, пневмоторакс, хронический воспалительный процесс в бронхах и тканях легких и т.п.).
При обнаружении признаков:
• гипоксемии;
• слабости и/или утомление дыхательных мышц;
• одышке;
• начальных отеках организма
Ингаляции кислорода должны подаваться в концентрациях, которые обеспечивают поддержание давления кислорода в артериальной крови от 55 до 60 мм ртутного столба, при тщательном наблюдении рН и парциальном давлении углекислого газа в артериальной крови (PаСО2), пациента. Если пациент способен дышать самостоятельно, то кислород подается ему через маску, либо через назальные канюли, при коматозном состоянии подача кислорода происходит вместе с аппаратом искусственной вентиляции легких (ИВЛ).
Вместе с проведением сеансов кислородной терапии (оксигенотерапией), должны проводиться следующие процедуры:
• массаж грудной клетки;
• ингаляционная терапия (потребуется ингалятор с небулайзером)
• лечебная физкультура;
• производится «засасывание» секрета бронхов через эндобронхоскоп;
• процедуры способные улучшить дренажную функцию бронхов (необходимо назначение антибактериальных препаратов, бронхолитиков, муколитиков;
Процесс дальнейшего лечения дыхательной недостаточности направлен на устранение причин вызвавших эту дыхательную недостаточность.
Что лучше выбрать для кислородной терапии при дыхательной недостаточности?
Кислородные баллончики являются бюджетным и удобным средством лечения дыхательной недостаточности. Они не требуют настройки, особых навыков обращения, обслуживания, их удобно брать с собой. Ниже представлена подборка наиболее популярных моделей кислородных баллончиков:
В таких случаях, неоспоримым преимуществом обладают кислородные концентраторы. Это аппараты, которые вырабатывают из окружающего воздуха обогащенную кислородом смесь для дыхания. Такая кислородотерапия компенсирует ДН, что приводит к уменьшению одышки и интоксикации:
Статью подготовил Гершевич Вадим Михайлович
(врач торакальный хирург, кандидат медицинских наук).
Остались вопросы? Позвоните нам сейчас по телефону бесплатной линии 8 (800) 100-75-76 и мы с радостью квалифицированно проконсультируем и ответим на все интересующие Вас вопросы.
Виды дыхательной недостаточности у пациентов. Что нужно знать врачу паллиативной помощи
Время чтения: 4 мин.
Любая одышка, вызванная заболеванием, считается признаком дыхательной недостаточности. Но одышка в состоянии покоя или при минимальной нагрузке вне обострения заболевания — это один из критериев того, что человек нуждается в паллиативной помощи.
Дыхательная недостаточность
Дыхательная недостаточность — не всегда показатель заболеваний легких: она может возникать из-за проблем с сердцем, нейромышечных заболеваний. Любой врач паллиативной помощи может встретить в своей практике такого пациента.
В паллиативе чаще встречается хроническая дыхательная недостаточность. Виды недостаточности различают по:
Локализация поражения
Центральная дыхательная недостаточность возникает из-за повреждений на уровне дыхательного центра в стволе головного мозга. В паллиативной помощи она возникает чаще всего из-за:
Как определить, что у пациента центральная дыхательная недостаточность?
Тогда зачем знать вид дыхательной недостаточности, если паллиативному пациенту в тяжелом состоянии может помочь только симптоматическая терапия? В первую очередь, чтобы более аргументированно и уверенно донести до родственников причину ухудшения состояния их близкого и объяснить объем помощи.
Нейромышечная дыхательная недостаточность возникает, когда пути, связывающие дыхательный центр с межреберными мышцами и диафрагмой (мотонейроны шейного и грудного отделов), прерываются. Нейромышечная дыхательная недостаточность — это осложнение таких заболеваний, как спинальные мышечные атрофии (СМА), миодистрофия Дюшенна, боковой амиотрофический склероз (БАС), миастения и миопатии. Этот вид недостаточности прогрессирует и необратим.
Был случай, когда супруг пациентки с БАС по ее просьбе не надевал маску и не подключал аппарат НИВЛ. Он объяснял это так: «Мы так тренируемся дышать сами, не всю же жизнь на аппарате сидеть».
Конечно, это решение самой пациентки, но у них не было даже понимания того, что аппарат необходим из-за необратимости недостаточности. Важно объяснить это пациенту и его родным.
Торако-диафрагмальная дыхательная недостаточность возникает при колабировании альвеол и ограничении их расправления из-за сдавления легких извне (опухолью, напряженным асцитом, парезом кишечника).
Бронхо-легочная дыхательная недостаточность бывает обструктивной, рестриктивной и перфузионной.
Обструктивная недостаточность возникает из-за:
— сужения просвета из-за утолщения стенок бронхов (воспалительный, аллергический, бактериальный отек);
— наличия на покрове бронхов вязкой слизи при увеличении ее секреции бокаловидными клетками бронхиального эпителия, слизисто-гнойной мокроты, крови;
— сужения вследствие рубцовой деформации бронха;
— развития эндобронхиальной опухоли;
— сдавления бронхов извне, в том числе опухолью, замещающей паренхиму легких, распространения лимфангита на межальвеолярные перегородки;
Однажды мне позвонил врач выездной службы, который был на вызове по причине внезапно возникшей дыхательной недостаточности у пациента с трахеостомой.
Родственники пациента рассказали, что внезапно появилась сильная одышка. Частота дыхательных движений была 24/мин, при этом аускультативно справа дыхание не проводилось.
Врач отметил, что трахеостомическая трубка проходима, однако вдох пациентом осуществляется с трудом. Гемодинамика была стабильной, поэтому версия с тромбоэмболией легочной артерии была неочевидной.
На мой вопрос о сухости языка и кожи врач ответил утвердительно. У меня сразу возникла мысль об обструкции правого бронха густой мокротой. Конечно, в этом случае пациента необходимо было госпитализировать в многопрофильный стационар, ведь обструкция могла привести к ателектазу правого легкого. Но больному повезло: врач попытался улучшить вентиляцию с помощью мешка Амбу, кусок мокроты выскочил прямо в просвет трубки и был извлечен. Признаки дыхательной недостаточности были купированы.
В данном случае врач заподозрил, что причиной недостаточности могла быть обструкция и немедленно приступил к оказанию помощи.
Рестриктивная недостаточность возникает из-за:
Понимание вида дыхательной недостаточности позволяет выбрать наиболее эффективную терапию. Например, при фиброзе кислородный концентратор на 5 литров скорее всего не поможет из-за нарушения альвеолярно-капиллярной мембраны. Таким пациентам нужен 10-литровый кислородный концентратор.
В диагнозе дно что это
Наиболее часто в детской практике встречаются следующие виды ДНО.
Остеома.
Наиболее частые локализации: кости черепа (компактные остеомы), длинные трубчатые кости – бедренная и плечевая (губчатые и смешанные).
Клинические проявления зависят от локализации. В большинстве случаев протекают бессимптомно и являются рентгенологической находкой.
На рентгенограмме остеома определяется, как дополнительное образование с чёткими контурами округлой формы и однородной структуры интенсивной плотности. Могут представлять бугристое образование на ножке.
Лечение оперативное – резекция в пределах здоровых тканей.
Остеоид-остеома.
Составляет 9-11% от всех ДНО скелета (Трапезников Н.Н.). Диагностируется преимущественно у детей после 5 лет, чаще у мальчиков.
Локализуется во всех костях скелета кроме ключицы и костях свода черепа (Волков М.В.). Наиболее частая локализация – бедренная и большеберцовые кости 20-30%, дуги и отростки позвонков 10-12%.
Клиника.
Ведущий симптом боль с нарастающей интенсивностью. Главный диагностический признак – усиление болей в ночное время. Боль может иррадиировать. Боль купируется НПВС.
Диагностика.
Рентгенография.
На рентгенограмме определяется очаг («гнездо») с чёткими контурами, размерами до 1.5 см. Наиболее часто локализуется в кортикальном слое кости и располагается по длиннику кости.
Рентгенография не всегда позволяет уточнить диагноз и, как дополнительный метод, применяют КТ.
Лечение оперативное: резекция кости с удалением «гнезда» опухоли.
Остеобластома.
Остеобластома – васкуляризированная костеобразующая опухоль.
Локализуется чаще всего в позвонках (40%) и длинных трубчатых костях: бедренная, большеберцовая и плечевая (30%).
Классификация.
Различают агрессивный и не агрессивный типы.
Клиника.
Характерна постоянная локальная боль, независящая от времени суток. Часто наблюдается в покое, купируется или притупляется под воздействием НПВС. При локализации в позвонках боль часто иррадиирует.
Диагностика.
Рентгенография.
При неагрессивном типе.
Ранняя стадия характеризуется наличием очага литической деструкции без чётких контуров и видимых включений.
В более поздние сроки отмечается очаг разрежения, окружённый умеренно выраженный зоной склероза.
При сроках заболевания до 7 лет нарастает зона склероза и внутриочаговых оссификатов, очаг деструкции увеличивается незначительно.
При агрессивном типе увеличивается очаг деструкции, отмечается вздутие и истончение кортикального слоя, отсутствие зоны склероза.
Лечение оперативное – широкая резекция кости с возмещением дефекта трансплантатом.
Хондрома.
Преимущественная локализация кости стопы и кисти.
Классификация.
Различают центральные и периферические хондромы.
Клиника.
Часто протекает бессимптомно и выявляется после травмы или патологического перелома.
Диагностика.
Рентгенография.
На рентгенограмме определяется очаг деструкции с относительно чёткими границами, расположенный в эпифизе, однородной структуры.
Лечение оперативное – резекция опухоли в пределах здоровой ткани, при рецидивах более широкая резекция.
Хондромы больших размеров, локализованные в длинных трубчатых костях, рёбрах, костях таза, позвонках и грудине склонны к озлокачествлению.
Доброкачественная хондробластома.
Составляет 1-1.8 % всех опухолей скелета.
Выявляется у детей старше 5 лет.
Локализуется в большинстве случаев в эпифизе и метаэпифизе длинных трубчатых костей, реже в метафизе. Чаще всего поражаются проксимальные отделы плечевой, бедренной и большеберцовой кости.
Клиника.
Прогрессирующая боль в ближайшем суставе, усиление её при физической нагрузке и в ночное время. Характерны раннее развитие контрактур, синовита и гипотрофии мышц скелета.
Диагностика.
Рентгенография.
На рентгенограмме определяется литический очаг округлой или овальной формы, расположенный эксцентрично. Очаг чёткий с ровными контурами, с зоной склероза. Структура очага имеет в 50% случаев известковые включения. Часто отмечается истончение и вздутие кортикального слоя, периостальная реакция в области метадиафиза. иногда формируется внекостный компонент опухоли.
Гистологическое исследование ткани опухоли.
Лечение оперативное – резекция опухоли в пределах здоровых тканей.
Гемангиома.
Может локализоваться в мягких тканях и костях, чаще всего в позвонках.
Классификация.
Различают капиллярные, кавернозные, комбинированные и смешанные гемангиомы.
Клиника.
Мягкотканные гемангиомы проявляются, как опухолевидные образования различной формы и размера с ярко-красной или цианотичной окраской. Отличительная особенность данных гемангиом – уменьшение размеров и побледнение при компрессии, а так же быстрый рост в первые месяцы жизни. При пальпации область опухоли безболезненная, отмечается локальное повышение температуры.
Мягкотканные гемангиомы следует отличать от врождённых сосудистых пятен, последние никогда не возвышаются над кожей, не растут, имеют постоянную окраску и представляют собой расширенную сеть кожных капилляров.
Костные гемангиомы нередко протекают бессимптомно и являются рентгенологической находкой при обследовании или патологическом переломе. При локализации в позвонках отмечаются периодические иррадиирующие боли, иногда корешковый синдром или симптомы, связанные с компрессией спинного мозга.
Диагностика.
Для уточнения вида и размеров мягкотканых гемангиом применяют УЗ-доплерографию, ангиографию.
Рентгенография для диагностики костных гемангиом.
На рентгенограммах трубчатых костей определяется бесструктурный очаг округлой или овальной формы со склерозированными стенками, расположенный в зоне диафиза. При локализации в губчатых костях отмечается вздутие кости, разрушение кортикального слоя.
Для уточнения размеров костной гемангиомы применяют ангиографию.
При наличие мелких капиллярных мягкотканных гемангиом, которые регрессируют или не увеличиваются в размерах, показано динамическое наблюдение. Нельзя откладывать лечение врожденного разрастания сосудистой ткани, локализующегося на лице, ушах, голове, слизистой ротовой полости, в области гениталий, т.к. его быстрый рост в первые 6 месяцев жизни малыша может привести к серьезным нарушениям функционирования органов. Также незамедлительно начинают лечить активно разрастающуюся опухоль, опухоль больших размеров, не склонную к регрессии, инфицированную, осложненную некрозом или кровотечением.
Лечение.
Выбор метода лечение мягкотканых гемангиом зависит от вида опухоли, размера, локализации, темпа роста и осложнений.
Консервативное лечение показано при гемангиомах лица или при невозможности удаления гемангиомы оперативным путём.
Методы:
Оперативное лечение:
Иссечение мягкотканных гемангиом.
Резекция кости с пластикой дефекта. Показание – костные гемангиомы больших размеров и наличие патологических переломов.
Декомпрессивная ляминэктомия со спонделодезом. Показание – компрессия спинного мозга и спинномозговых корешков.
В случаях обширной и глубокой мягкотканой гемангиомы, смешанных видах показан комбинированный метод лечении: криотерапия – инъекции спирта с новокаинов – иссечение гемангиомы.
Липома.
Липома – доброкачественное образование из жировой ткани.
Чаще всего липомы локализуются в мягких тканях конечностях, грудной клетки и спины. Редко встречаются липомы кости: паростальная, возникающая в субпериостальной зоне, и внутрикостная.
Клиника.
Диагностика.
Рентгенография.
На рентгенограмме определяется очаг деструкции трабекулярного характера. При поражении ребра и малоберцовой кости отмечается вздутие кости. В длинных трубчатых костях характерно истончение кортикального слоя.
Гистологическое исследование тканей опухоли.
Лечение хирургическое.
Мягкотканные липомы иссекают.
Липомы кости подлежат иссечению опухоли, в ряде случаев проводят резекцию кости с замещением дефекта трансплантатом.
Фиброма.
Фиброма – соединительнотканная доброкачественная опухоль.
Располагается в коже или подкожной клетчатке. Встречается у детей старше года.
Клиника.
Протекает бессимптомно. Локально при пальпации определяется округлое или овоидное образование плотной консистенции, незначительных размеров, малоподвижное, безболезненное. Границы чёткие. Образование характеризуется медленным ростом.
Диагноз подтверждает УЗИ.
Лечение хирургическое – удаление образования.
Статью подготовил врач-ортопед детской клиники Тигренок Кравченков Павел Вячеславович