в чем заключается профилактика пролежней
Профилактика пролежней: алгоритм действий
Пролежни – это дистрофический процесс на коже и в мышечном слое, появляющийся вследствие нарушенного кровотока и лимфотока в тканях. Пролежни появляются вследствие сдавливания костных выступов твердой поверхностью извне. Наиболее подвержены их появлению люди с ограниченной подвижностью, которые вследствие своего недуга находятся в статичном лежачем положении.
Своевременная диагностика и лечение пролежней обеспечит комфортную жизнь без тяжелого процесса реабилитации. Врачи Юсуповской больницы подходят к разработке плана терапии индивидуально и комплексно, основываясь на последних достижениях медицины.
Причины появления пролежней
Профилактика и лечение пролежней: алгоритм
Лечение пролежней, как правило, состоит из регулярных перевязок имеющихся ран и предупреждения появления новых пролежней. Терапию подбирает лечащий врач, ссылаясь на индивидуальные потребности пациента, непереносимость им определенных лекарственных препаратов и стадии самого заболевания. Самостоятельно подбирать препараты не желательно, поскольку неумелый подход может лишь усугубить ситуацию. Обработка раны происходит один-два раза в день неагрессивными препаратами, такими как, например, хлоргексидин, после чего накладывается повязка с ранозаживляющими мазями. Если уход за лежачим больным происходит дома без участия специалиста, перед обеззараживающими манипуляциями сначала следует оценить общее состояние пролежня – установить, имеется ли в ране наличие некроза (серо-желтые или черные мягкие ткани по краям раны), а также классифицировать степень пролежня. Современная медицина определяет несколько видов пролежней:
Пролежни любой стадии желательно лечить под контролем опытного врача. Медицинский персонал Юсуповской больницы регулярно проводит повышение квалификации, что позволяет всегда лечить наших пациентов самыми современными методиками и препаратами.
Профилактика пролежней у лежачих больных: алгоритм действий
Лечением пролежней в Юсуповской больнице занимаются лучшие хирурги столицы. Наши врачи подбирают специализированное комплексное лечение, основываясь на последних достижениях современной медицины. Лежачим пациентам Юсуповской клиники оказывается качественный уход за пролежнями. Алгоритм действий медицинского персонала согласовывается с высококвалифицированными врачами. В своей работе мы используем проверенные и надёжные средства, прошедшие многоэтапную проверку в европейских лабораториях. Для того чтобы записаться на прием к врачу, следует обратиться к координатору на нашем сайте, либо позвонить по телефону Юсуповской больницы.
Профилактика и лечение пролежней
Профилактика и лечение пролежней – неотъемлемая часть домашнего или больничного ухода за лежачими больными. Для человека прикованного к постели, пролежни становятся не просто источником дискомфортных ощущений, а потенциальной угрозой образования первичного очага сепсиса. Чтобы предотвратить осложнения, родственникам пациента нужно вооружиться специальными знаниями по уходу и профилактике пролежней, либо нанять специалиста, например, сиделку из патронажной службы.
Что такое пролежни и почему они появляются
Пролежнями у лежачих больных называют те участки тела, где кожа и мягкие ткани пострадали от некроза, то есть омертвели. При длительной иммобилизации, определенные зоны тела долго находятся в статичном состоянии и под постоянным давлением веса пациента. Из-за этого они лишаются нормального кровоснабжения. В области ишемии (локального дефицита кровотока) ткани не получают достаточного количества питательных веществ, плохо обеспечиваются кислородом и не очищаются от диоксида углерода. А при нарушенной трофике, сохранение целостности структуры кожи и подкожной жировой клетчатки становится невозможным. Без грамотного лечения пролежней, участки мертвой ткани на теле живого человека постепенно увеличиваются по площади и глубине, превращаясь в открытые раны, опасные для жизни.
Как развивается некроз
Процесс образования пролежней – это поэтапное ухудшение состояния тех участков тела, которые постоянно придавлены к кровати. В медицине степень тяжести пролежней оценивается по четырем стадиям:
Успешное лечение пролежней у лежачих больных в домашних условиях во много зависит от тяжести патологического процесса. В большинстве случаев, самостоятельно справиться с проблемой родственникам удается только на 1 и 2 стадии развития болезни.
Где образуются пролежни
Места образования пролежней зависят от того, какими частями тела человек упирается в поверхность кровати. Для лежачих пациентов характерны пролежни на спине, в зоне копчика и крестца, на локтях и пятках. Если больной по медицинским показаниям вынужден все время лежать на боку, некрозу тканей подвергаются плечевой сустав, бедро, лодыжка, боковая часть коленного сустава. При постоянном пребывании в инвалидном кресле-коляске появляются пролежни на ягодицах, в области лопаток и плюсневых костей.
Как проводить профилактику
Ранняя профилактика пролежней помогает значительно затормозить развитие некротического процесса. Родственникам больного желательно позаботиться о специальной двух- или трехсекционной кровати, противопролежневом матрасе и подушках или резиновых валиках, подкладываемых в потенциально опасные зоны.
Чтобы не было пролежней, пациент не должен оставаться в одном и том же положении тела дольше 2-2,5 часов.
Необходимо ежедневно проводить гигиену гениталий и своевременно менять памперсы, поскольку пролежни и опрелости, в первую очередь, образуются в зоне крестца из-за затекания мочи.
Ежедневный уход за кожей для профилактики пролежней включает:
Постельное и нательное белье пациента должно быть хлопчатобумажным и содержаться в образцовой чистоте. Важно поддерживать комфортную температуру в помещении, т. к. при переохлаждении или перегревании нарушается циркуляция крови.
Необходимо контролировать рацион больного. Врачи рекомендуют сделать упор на продукты, богатые белком, витаминами, кальцием и железом, а количество простых углеводов максимально минимизировать.
Чем лечить
Как в домашних условиях лечить пролежни, которые уже появились? На начальной стадии используют антисептические и подсушивающие средства от пролежней такие, как: раствор перманганата калия, бриллианта зеленого, фукорцина. По назначению врача лечение дополняют ангиопротекторами для поддержания кровообращения и тонуса сосудов. При развитии инфекционного процесса применяют:
Во время обработки поврежденных участков кожи важно соблюдать осторожность и правила применения медикаментов, поскольку некорректный уход за пролежнями только ускорит их развитие.
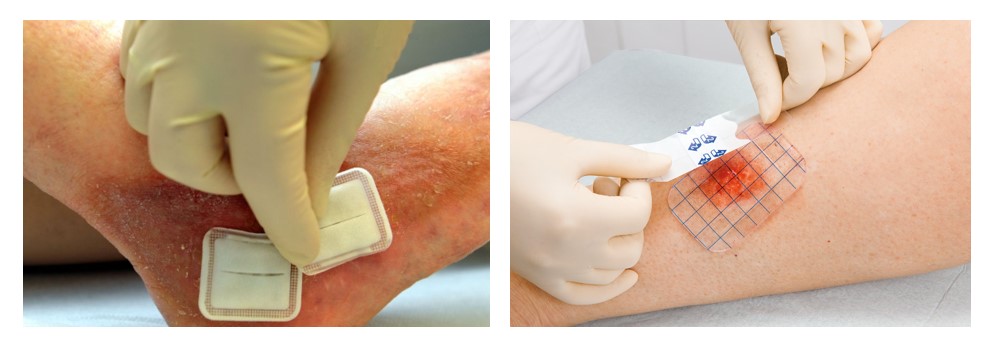
Эффективным способом лечения считаются очищающие, адсорбирующие и заживляющие повязки от пролежней. Рекомендуется лечить пролежни с помощью аптечных повязок, которые пропитаны лекарствами, поддерживающими оптимальную среду в пораженной области. Если приобрести такие повязки невозможно, подойдут стерильные салфетки и лейкопластырь на бумажной основе. Перед тем, как наложить повязку, рану необходимо очистить от гнойных масс и частичек мертвой кожи, а также обработать антисептиком.
Уход за больным с пролежнями требует терпения, знания основ обработки и перевязки ран, навыков проведения гигиены и смены постельного белья. Кроме того, лежачие пациенты нуждаются в постоянном присмотре и общении. У родственников, часто, не хватает ни сил, ни времени, чтобы окружить человека всесторонней заботой. В такой ситуации оптимальным решением будет наем сиделки для тяжелого больного.
Доверить здоровье близких людей можно специалистам патронажной службы «Надежная опора». Мы предлагаем услуги сиделок, владеющих навыками доврачебной помощи, ведения домашнего хозяйства и психологической поддержки.
Профилактика пролежней у лежачих больных
Пожилые люди могут оказаться прикованными к постели в силу травм, хронических заболеваний, старческой астении. Практически полная неподвижность приводит к тому, что мягкие ткани спины и конечностей находятся под постоянным давлением от веса тела. В результате нарушается местное кровообращение и происходит некроз кожи. На теле образуются пролежни, которые являются входными воротами для инфекции и с трудом поддаются лечению. Их наличие значительно осложняет уход за лежачими больными и представляет серьезную опасность для ослабленного организма. Для профилактики пролежней очень важен грамотный профессиональный уход за пациентом.
Причины возникновения
К образованию пролежней приводит комплекс факторов, включающий:
Особенно высока вероятность возникновения ран на коже у больных с травмами позвоночника. Они наиболее ограничены в движениях и нуждаются в постоянной профилактике пролежней. Длительное внешнее давление на кожу (более 2 ч.) превышает внутреннее. Кровь в капиллярах застаивается, питание клеток нарушается. В таких условиях риск образования пролежней доходит до 95 %.
При уходе за лежачими больными важно устранить все внешние факторы, которые могут спровоцировать раздражение кожи: трение, излишнюю влажность или сухость, складки или крошки в постели. Больного необходимо правильно перемещать, тело и белье — содержать в чистоте. Оптимальные условия для этого созданы в специализированных пансионатах.
Стадии пролежней
Некроз мягких тканей развивается постепенно. Чем раньше будут приняты лечебно-профилактические меры, тем легче и быстрее восстановится целостность кожных покровов. Всего выделяют 4 стадии:
I — целостность кожи не нарушена, однако на ней появляются стойкие покраснения, которые не проходят после прекращения давления. На данном этапе их еще можно удалить, нормализовав кровообращение с помощью массажа или регулярной смены позы;
II — покраснения не проходят. На коже появляются небольшие наросты, эрозии, пузыри и др. нарушения. Происходит отслойка эпидермиса;
III — язвы явно выражены, гноятся и глубоко поражают клетки кожи, вплоть до мышц;
IV — происходит омертвение мягких тканей и нервных окончаний. Некроз доходит до сухожилий и костей.

На III и IV стадиях медикаментозное лечение и уход малоэффективны. Чаще всего требуется хирургическое вмешательство.
Зоны риска
Наибольшему риску образования пролежней подвержены участки с низким содержанием подкожной клетчатки и жировой ткани. К ним относятся:
На эти зоны внешнее давление действует сильнее всего, поэтому для перераспределения нагрузки на сосуды лежачего больного необходимо регулярно переворачивать.
Профилактика пролежней
Чтобы не допустить образования ран на коже, больному нужно обеспечить постоянный правильный уход. Многие пациенты не жалуются на дискомфорт, стараясь как можно меньше беспокоить близких или сиделок и в результате усугубляют свое состояние. Задача ухаживающего — постоянно контролировать бытовые условия и здоровье больного. Для профилактики пролежней требуется обеспечить лежачему человеку:
В процессе ухода за кожей нужно постоянно проверять наличие покраснений или опрелостей. Для мытья лучше использовать влажные салфетки или мягкую губку. Не рекомендуется растирать тело полотенцем. Излишнюю влагу лучше убирать промакивающими движениями.
Для кожи очень вреден контакт с мочой или калом, поэтому необходимо обеспечить больного подгузниками для взрослых и непромокаемыми пеленками. Кроме того, для комфортного самочувствия пациенту нужно регулярно принимать воздушные ванны.
На нательном и постельном белье не должно быть швов, затяжек и складок. Менять его необходимо по мере загрязнения.
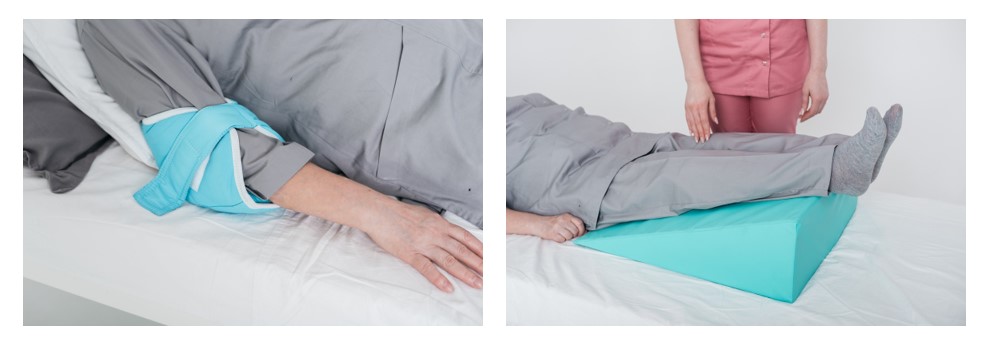
Днем больного требуется переворачивать каждые 2 часа. Если он может делать это самостоятельно, лучше установить ему автоматическое напоминание, чтобы не допускать слишком больших перерывов между сменой поз. В качестве опоры можно использовать специальные ортопедические подушки и валики.
Для нормализации кровообращения рекомендуется выполнять лечебный массаж. Делать его должен специалист с медицинским образованием.
Методы лечения пролежней
Если профилактика своевременно не проводилась или не дала желаемого эффекта, врач подбирает для лежачего больного комплексную терапию для заживления язв. I и II стадии пролежней лечатся в домашних условиях с помощью:
В качестве обеззараживающего средства активно используются препараты на основе серебра. Терапевтические мероприятия сочетаются с профилактикой возникновения новых язв. Глубокие поражения кожи лечатся в стационарных условиях преимущественно хирургическими методами.
Пролежни — очень серьезная проблема для лежачего пациента. Они быстро образуются и долго заживают, вызывая болезненные ощущения. Родственники в большинстве случаев не имеют физической возможности и достаточных знаний, чтобы организовать адекватный уход. В таких ситуациях лучшим выходом будет приглашение сиделки с медицинским образованием или размещение пациента в частном пансионате для лежачих больных.
Если вы столкнулись с такой проблемой, ознакомьтесь с условиями проживания у нас. В сети пансионатов «Доверие» для лежачих больных оборудованы специальные комнаты с трансформируемыми кроватями. Меню домашней кухни составляется с учетом потребностей малоподвижных людей.
Наши сиделки полностью берут на себя физический уход и поддерживают пациентов психологически. Мы заботимся о том, чтобы постояльцы не испытывали неловкости и чувствовали себя как можно более комфортно. Для нетранспортабельных больных возможен патронаж на дому. Чтобы получить более подробную информацию о наших услугах, оставьте заявку на сайте.
Профилактика и лечение пролежней
Пролежни — повреждения кожи и мягких тканей, которые возникают, если человек долго и обездвижено находится в одной позе.
Помните о риске появления пролежней, если вы ухаживаете за человеком, который:
Пролежни могут:
Если пролежни не лечить, они могут привести к летальному исходу!
Что делать, если появился пролежень?
При длительном давлении состояние ухудшится – из красного пятна появится водяной пузырь, откроется рана, которая углубится вплоть до кости.
Как распознать пролежни
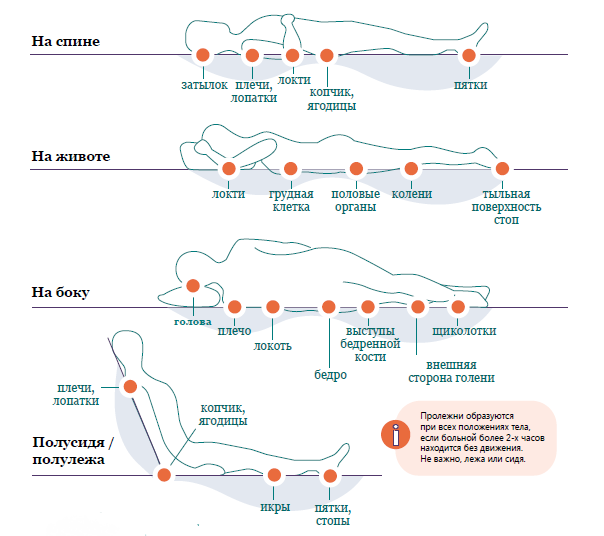
Зоны риска образования пролежней
Иллюстрация: агенство «Инфографика» / фонд «Вера»
Степени пролежней
I степень
Красные/фиолетовые/синие пятна, которые не проходят после прекращения давления; кожа не повреждена.
II степень
Кожа повреждена, появляются пузыри, неглубокая рана (язва).
III степень
Рана углубляется до мышечного слоя, могут быть жидкие выделения из раны.
IV степень
Поражение тканей – некроз (черная корка), с высокой вероятностью гнойного процесса. Распространяется на сухожилия и/или кости.
Надавите на красное пятно пальцем 2-3 секунды: кожа побелела — это не пролежень; осталась красной — это пролежень I степени
Даже при появлении пролежней I степени необходимо обратиться к врачу.
Как предотвратить пролежни
Обратите внимание:
Постоянно осматривайте больного!
Меняйте положение тела
Если человек лежит, меняйте положение тела каждые 2 часа (не реже!). Например, так: спина, левый бок, снова спина, правый бок.
Если человек сидит/полулежит, то меняйте положение каждый час (не реже!).
Используйте:
Матрас не заменяет необходимости смены положений тела человека в постели!
Следите за гигиеной
Как мыть человека с пролежнями?
Аккуратно омывайте раны при ежедневных гигиенических процедурах.
Используйте:
Проследите, чтобы врач назначил современные методы лечения: пенные, гелевые, наполненные водой или воздухом очищающие прокладки, абсорбирующие и гидроактивные повязки.
Заведите блокнот и отмечайте проведенные процедуры.
Нельзя использовать для лечения и обработки пролежней:
«Мазь Вишневского» и «Левомеколь» нельзя использовать без консультации с врачом!
Помните
Каждые 1-2 часа:
Менять положение тела.
Ежедневно (не реже)/ по необходимости:
Постоянно:
Скачать памятку в формате pdf можно здесь.
В создании материала участвовали: Н.Н. Данилова, филиал «Первый московский хоспис им. В.В. Миллионщиковой» ГБУЗ «Центр паллиативной помощи ДЗМ», А.Н. Ибрагимов, ГБУЗ «Центр паллиативной помощи ДЗМ», ГБУ «НИИОЗММ ДЗМ».
Материал подготовлен при участии «Мастерской заботы», проекта благотворительного фонда помощи хосписам «Вера», с использованием гранта президента Российской Федерации на развитие гражданского общества, предоставленного Фондом президентских грантов.
Пролежни: диагностика, лечение, профилактика
Определение
Пролежни — это повреждения кожи и подлежащих тканей, которые возникают вследствие длительного сдавливания тканей. Чаще всего пролежни возникают на тех участках кожи, которые располагаются над костными выступами: колени, локти, бедра, ягодицы, крестец.
Симптомы
Развитие пролежней всегда проходит в четыре стадии.
Стадия I
Это начальная стадия развития пролежней, которая имеет следующие признаки:
Стадия II
В стадии II пролежень представляет собой открытую рану:
Стадия III
На этой стадии пролежень представляет собой глубокую рану:
Стадия IV
Стадия IV характеризуется обширным некрозом тканей:
Наиболее типичные места развития пролежней
Для тех, кто пользуется инвалидным креслом, пролежни часто имеют следующую локализацию:
У лежачих больных, пролежни чаще всего расположены:
Когда нужно приглашать врача
Проверка состояния кожи должна стать рутинной частью процесса сестринского ухода, как на дому, так и в стационаре. Всегда приглашайте врача для осмотра больного, если вы подозреваете пролежень. Срочно за медицинской помощью следует обращаться, если имеются признаки инфекции, например, лихорадка, появление отделяемого или дурного запаха от пролежня, или гипертермия или покраснение окружающих кожных покровов.
Причины
Причиной пролежней является сдавление кожи между костью и какой-либо твердой поверхностью. Другие факторы, которые связаны с неподвижностью, могут повышать уязвимость кожи к пролежням. Вот основные факторы риска развития пролежней:
Факторы риска
Любой человек с ограниченной подвижностью относится к группе риска возникновения пролежней. Неподвижность может возникать вследствие:
Другие факторы, которые повышают риск развития пролежней:
Осложнения
Осложнения пролежней включают:
Обследования и диагностика
Оценка тяжести пролежня
Для этого необходимо:
Какие вопросы надо задать пациенту или тому, кто за ним ухаживает?
Лабораторные исследования
Лечение и лекарственные препараты
Пролежни на стадиях I и II обычно заживают в течение нескольких недель или месяцев, лечение при этом консервативное, обработка ран, общий уход за больным и устранение факторов, предрасполагающих развитие пролежней. На III и IV стадиях язвы лечить гораздо сложнее. При терминальном заболевании или при нескольких тяжелых хронических болезнях лечение может быть направлено на обезболивание, а не на полное излечение раны.
Уменьшение давления
Первый этап в лечении пролежней — это уменьшение давления, которое его и взывало. Для этого могут быть использованы следующие приемы:
Удаление поврежденных тканей
Для облегчения заживления с раны должны быть удалены все поврежденные, инфицированные и омертвевшие ткани. Для этого разработано множество методик, которые применяются в зависимости от тяжести поражения, общего состояния пациента и целей лечения.
Очистка ран и перевязки
Очистка ран. Очень важно содержать рану в чистоте, чтобы избежать инфицирования. На первой стадии пролежней рану можно аккуратно промывать водой и мягким моющим средством, открытые раны промывают физиологическим раствором каждый раз во время смены повязок.
Перевязки. Повязка обеспечивает излечение, так как она поддерживает рану влажной, создает барьер от инфекции и сохраняет окружающую кожу сухой. В качестве повязок используются пленки, губки, гелевые подушечки и различные готовые наклейки. Повязку обычно подбирает врач, на основании размера и тяжести раны, количества отделяемого и легкости наложения и снятия повязки.
Другие вмешательства
Обезболивание. Для начала назначают нестероидные противовоспалительные препараты, например, ибупрофен и напроксен, особенно до и после перемены положения пациента, некрэктомии и перевязок. Местные средства, например гели лидокаина и прилокаина, также могут использоваться при процедурах.
Антибиотики. Инфицированные пролежни при неэффективности местного лечения требуют назначения антибиотиков местно, перорально или парэнтерально.
Нормальное питание. Очень часто больные в тяжелом состоянии плохо едят, иногда приходится назначать зондовое питание, дополнительные витамины и увеличивать количество белка в пище.
Устранение мышечных спазмов. Мышечные релаксанты (например, Валиум — диазепам), занафлекс, дантролен и баклофен — могут уменьшать спазм мышцы и так самым снизить риск развития пролежней, так как это снижает трение кожи.
Хирургическое лечение
Если консервативное лечение неэффективно, приходится применять хирургическое. Целью является профилактика и лечение инфекции, улучшение гигиенических условий, уменьшение потерь жидкости из раны, и снижение риска рака.
Вид реконструктивных операций зависит от расположения пролежня и наличия рубцовых тканей от предыдущих операций. Как правило, для закрытия дефектов применяются собственные ткани пациента.
Помощь и поддержка для больных
Лечение и профилактика пролежней — это довольно сложная задача, как для самого больного, так и для членов его семьи и медицинского персонала. Нередко приходится привлекать и социального работника.
Помощь хроническим больным. Социальный работник поможет наладить контакты с группами, которые помогают таким пациентам, обеспечивают обучение, и поддержку для тех, кто работает с тяжелыми или умирающими больными.
Уход за умирающими. Врачи и медицинские сестры, которые занимаются паллиативной медициной, обеспечивают пациенту обезболивание и комфорт, и помогают семье определиться с целями лечения пролежней у терминального больного.
Стационарная помощь (дома престарелых, дома сестринского ухода). Люди с ограниченными возможностями, которые живут в домах сестринского ухода или в домах престарелых, имеют повышенный риск развития пролежней. Поэтому персонал таких учреждений должен быть обучен профилактике и лечению пролежней.
Профилактика
Пролежни легче предупредить, чем лечить, но не всегда это легко осуществить. Они могут развиваться даже при идеальном уходе.
Основным способом профилактики пролежней является частое изменение положения тела больного, так, чтобы не повреждать кожу и минимизировать давление на кожу в уязвимых областях. Другие способы — это уход за кожей, регулярные осмотры и хорошее питание.
Изменение положения тела в инвалидном кресле
Частота. Люди, которые пользуются инвалидным креслом, должны самостоятельно менять положение тела, если они могут, каждые 15 минут, если не могут — помощники должны делать это каждый час.
Самопомощь. Если у пациента достаточно силы в руках, чтобы двигаться, можно делать аналог «отжиманий» — подниматься на руках.
Специализированные инвалидные кресла. Инвалидные кресла с различными устройствами переменного давления позволяют добиться перемены положения тела и уменьшения давления на уязвимые участки кожи.
Прокладки. Различные прокладки — пенные, гелевые, наполненные водой или воздухом позволяют правильно расположить пациента в инвалидном кресле.
Изменение положения тела в кровати
Частота. Менять положение тела пациента в кровати нужно не реже, чем раз в два часа.
Специальные матрацы и поддерживающие устройства. Специальные подушки, матрацы из пенного материала, матрацы, наполненные водой или воздухом могут помочь придать телу пациента нужное положение, уменьшить давление на уязвимые участки и защитить кожу от повреждения.
Подъем головного конца кровати. Подъем головного конца кровати позволяет облегчить давление на кожу, но он должен быть не больше, чем до 30 градусов.
Защита уязвимых участков. Костные выступы защищают путем правильного расположения пациента, и используя подкладки. Их подкладывают под крестец, бедра и колени. Под пятки можно положить подкладки в форме «бублика».
Уход за кожей
Защита кожи и отслеживание ее состояния позволяют эффективно предупреждать пролежни и выявлять их на ранней стадии до появления осложнений.
Мытье. Кожу следует очищать мягким мыльным раствором и теплой водой, потом осторожно высушивать. Также можно использовать несмываемые очистители.
Защита кожи. Кожу, уязвимую к избыточной влаге, можно обрабатывать тальком. На сухую кожу наносят увлажняющий лосьон.
Проверка состояния кожи. Необходимы ежедневные проверки состояния кожи, чтобы своевременно выявить ранние признаки пролежней. Те, кто может немного двигаться, могут осмотреть свою кожу самостоятельно — в зеркало.
Лечение недержания. Недержание мочи или кала должны устраняться сразу же, так как в этом случае кожа подвергаются воздействию влаги и бактерий. Иногда требуется часто менять подгузники и подкладные пеленки, наносить на неповрежденную кожу защитные лосьоны и использовать моче- или калоприемники.