в чем выражается аритмия сердца
Аритмия сердца – симптомы причины и лечение

В Инновационном сосудистом центре работают опытные кардиологи, которые помогут точно определить, почему возникает аритмия сердца и назначить правильное лечение. Помимо медикаментозной терапии, в нашей клинике имплантируют искусственные водители ритма (кардиостимуляторы) любой конфигурации. Своевременное и правильное лечение позволяет нашим пациентам избежать многих осложнений, а значит продлить жизнь и улучшить её качество.
Признаки аритмии сердца
Существует четыре основных вида аритмии: дополнительные сокращения (экстрасистолии), идиопатическая суправентрикулярная тахикардия, желудочковые аритмии и брадиаритмии (замедление ритма). Дополнительные сокращения включают в себя преждевременные сокращения предсердий и желудочковую экстрасистолию.
Замедленное сердцебиение — брадикардия
Брадикардия возникает по разным причинам:
Появление синусовой брадикардии в результате «неисправности» в синусовом узле (естественный водитель ритма сердца), наступает когда разряды для сокращений возникают слишком редко. Слабость синусового узла может развиваться с возрастом или быть следствием болезни. Некоторые лекарства также могут вызвать или усугубить брадикардию. Эта аритмия может быть временной или постоянной. Её можно лечить с помощью лекарств или с помощью электронного кардиостимулятора.
Блокада сердца-замедление или прерывание электрического сигнала в нижние камеры сердца (желудочки), которые заставляют сердечную мышцу сокращаться. Электрическая проводящая система сердца обычно посылает сигналы из верхних камер сердца (предсердия) к нижним (желудочки), что вызывает согласованные сокращения сердечной мышцы. Полная блокада атриовентрикулярного узла может проявиться внезапной потерей сознания, так как желудочки без стимула из синусового узла сокращаются очень редко. Искусственный водитель ритма может устранить эту проблему и нормализовать функцию сердца.
Учащённое сердцебиение — тахикардия
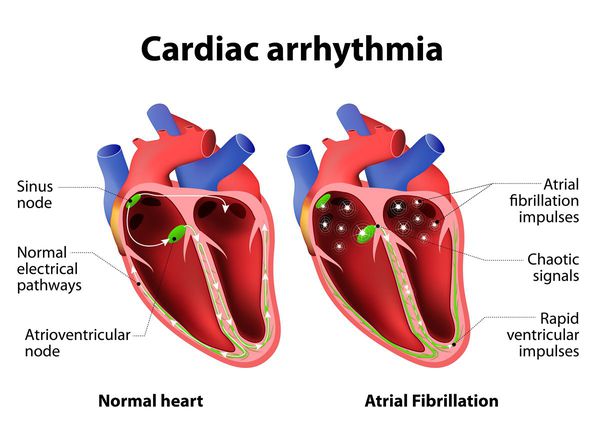
Ишемическая болезнь сердца нередко приводит к аритмии. Эта распространённая форма тахикардии чаще встречается у женщин и проявляется при избыточной электрической активности в предсердиях, которая крайне дезорганизована. Проявлением этой электрической активности являются очень частые и хаотичные сокращения предсердий. Предсердия теряют сократительную функцию, что приводит к застою в них крови и может способствовать образованию сгустков. Тромбы и являются главной причиной осложнений и опасности мерцательной аритмии, так как они могут оторваться из предсердий и попасть в общий кровоток. Такой тромб может вызвать закупорку любой артерии в организме (эмболию), что приводит к инсульту или гангрене конечностей.
При PSVT появляется учащение сердечных сокращений от 140 до 250 ударов в минуту (при норме 60-90 ударов в минуту). Почему это состояние бывает, доставляет неприятности, но редко опасно для жизни? Причины возникновения этого вида аритмии сердца связаны с врождёнными дополнительными электрическими путями между предсердиями и желудочками. Идиопатическая суправентрикулярная тахикардия лечится при помощи разрушения дополнительных электрических путей методом радиочастотной абляции. Тахикардия ощущается как усиленное сердцебиение и очень тревожит пациентов.
У людей с синдромом Вольфа-Паркинсона-Уайта (ВПУ) дополнительные, аномальные электрические пути в сердце приводят к периодам очень быстрого сердцебиения (тахикардия). Большинство людей с синдромом WPW могут вести нормальную жизнь. Многие не имеют никаких симптомов и нет эпизодов тахикардии. У некоторых людей синдром WPW может вызвать учащённое сердцебиение (пароксизмальная наджелудочковая тахикардия), когда частота сердечных сокращений поднимается до 240 ударов в минуту (при норме от 60 до 80 ударов в минуту). Другие симптомы включают сердцебиение, одышку, обмороки и стенокардию (боль в груди) при физической нагрузке. Первые симптомы этой формы аритмии сердца не всегда требуют лечения, но необходимо тщательное обследование у кардиолога.
Прогноз
Аритмии сердца опасны тем, что могут приводить к внезапной остановке сердца из-за полной блокады проводимости. При тяжёлых нарушениях ритма высока вероятность фибрилляции желудочков с летальным исходом. Мерцательная аритмия приводит к образованию тромбов в предсердиях и переносу их в другие органы с развитием инсульта и гангрены конечностей. Вероятность неблагоприятного исхода у больных с аритмиями зависит от формы нарушения ритма и составляет более 20% в год. Не стоит рассчитывать на народные средства — аритмия очень опасна и требует коррекции у профессионального кардиолога.
Аритмия ( Нарушение ритма сердца )
Аритмия – это любое нарушение регулярности или частоты нормального сердечного ритма, а также электрической проводимости сердца. Аритмия может протекать бессимптомно или ощущаться в виде сердцебиения, замирания или перебоев в работе сердца. Иногда аритмии сопровождаются головокружением, обмороками, болями в сердце, чувством нехватки воздуха. Аритмии распознаются в процессе физикальной и инструментальной диагностики (аускультации сердца, ЭКГ, ЧПЭКГ, холтеровского мониторирования, нагрузочных тестов). В лечении различных видов аритмий используется медикаментозная терапия и кардиохирургические методы (РЧА, установка электрокардиостимулятора, кардиовертер-дефибриллятора).
МКБ-10
Общие сведения
Термином «аритмии» объединяются различные по механизму возникновения, проявлениям и прогнозу расстройства зарождения и проведения электрических импульсов сердца. Они возникают в результате нарушений проводящей системы сердца, обеспечивающей согласованные и регулярные сокращения миокарда – синусовый ритм. Аритмии могут вызывать тяжелые нарушения деятельности сердца или функций других органов, а также сами являться осложнениями различных серьезных патологий. По статистике нарушения проводимости и сердечного ритма в 10-15% случаев являются причиной смерти от болезней сердца. Изучением и диагностикой аритмий занимается специализированный раздел клинической кардиологии – аритмология.
Причины аритмий
По причинам и механизму возникновения аритмии условно делятся на две категории: имеющие связь с сердечной патологией (органические) и не связанные с ней (неорганические или функциональные). Группа функциональных аритмий включает нейрогенные, дисэлектролитные, ятрогенные, механические и идеопатические нарушения ритма.
Патогенез
Ритмичное последовательное сокращение отделов сердца обеспечивается особыми мышечными волокнами миокарда, образующими проводящую систему сердца. В этой системе водителем ритма первого порядка является синусовый узел: именно в нем зарождается возбуждение с частотой 60-80 раз в минуту. Через миокард правого предсердия оно распространяется на атриовентрикулярный узел, но он оказывается менее возбудим и дает задержку, поэтому сначала сокращаются предсердия и только потом, по мере распространения возбуждения по пучку Гиса и другим отделам проводящей системы, желудочки.
Таким образом, проводящая система обеспечивает определенный ритм, частоту и последовательность сокращений: сначала предсердий, а затем желудочков. Поражение проводящей системы миокарда ведет к развитию нарушений ритма (аритмиям), а отдельных ее звеньев (атриовентрикулярного узла, пучка или ножек Гиса) – к нарушению проводимости (блокадам). При этом может резко нарушаться координированная работа предсердий и желудочков.
В основе развития органических аритмий лежат повреждения (ишемические, воспалительные, морфологические) сердечной мышцы. Они затрудняют нормальное распространение электрического импульса через проводящую систему сердца к различным его отделам. Иногда повреждение затрагивает и синусовый узел – основной водитель ритма. При формировании кардиосклероза рубцовая ткань препятствует осуществлению проводящей функции миокарда, что способствует возникновению аритмогенных очагов и развитию нарушений проводимости и ритма.
Классификация
Этиологическая, патогенетическая, симптоматическая и прогностическая неоднородность аритмий вызывает дискуссии по поводу их единой классификации. По анатомическому принципу аритмии подразделяются на предсердные, желудочковые, синусовые и атриовентрикулярные. С учетом частоты и ритмичности сердечных сокращений предложено выделять три группы нарушений ритма: брадикардии,
Наиболее полной является классификация, основанная на электрофизиологических параметрах нарушения ритма, согласно которой выделяют аритмии:
I. Вызванные нарушением образования электрического импульса. В эту группу аритмий входят номотопные и гетеротопные (эктопические) нарушения ритма.
При пассивных гетеротопных аритмиях возникновение эктопического импульса обусловлено замедлением или нарушением проведения основного импульса. К пассивным эктопическим комплексам и ритмам относятся предсердные, желудочковые, нарушения атриовентрикуоярного соединения, миграция суправентрикулярного водителя ритма, выскакивающие сокращения.
При активных гетеротопиях возникающий эктопический импульс возбуждает миокард раньше импульса, образующегося в основном водителе ритма, и эктопические сокращения «перебивают» синусовый ритм сердца. Активные комплексы и ритмы включают: экстрасистолию (предсердную, желудочковую, исходящую из атриовентрикулярного соединения), пароксизмальную и непароксизмальную тахикардию (исходящую из атриовентрикулярного соединения, предсердную и желудочковую формы), трепетание и мерцание (фибрилляцию) предсердий и желудочков.
II. Аритмии, вызванные нарушением функции внутрисердечной проводимости. Данная группа аритмий возникает в результате снижения или прекращения распространения импульса по проводящей системе. Нарушения проводимости включают:
III. Комбинированные аритмии. К аритмиям, сочетающим нарушения проводимости и ритма относятся:
Симптомы аритмий
Проявления аритмий могут быть самыми различными и определяются частотой и ритмом сердечных сокращений, их влиянием на внутрисердечную, церебральную, почечную гемодинамику, а также функцию миокарда левого желудочка. Встречаются, так называемые, «немые» аритмии, не проявляющие себя клинически. Они обычно выявляются при физикальном осмотре или электрокардиографии.
Основными проявлениями аритмий служат сердцебиение или ощущение перебоев, замирания при работе сердца. Течение аритмий может сопровождаться удушьем, стенокардией, головокружением, слабостью, обмороками, развитием кардиогенного шока. Ощущения сердцебиения обычно связаны с синусовой тахикардией, приступы головокружения и обмороков – с синусовой брадикардией или синдромом слабости синусового узла, замирание сердечной деятельности и дискомфорт в области сердца – с синусовой аритмией.
При экстрасистолии пациенты жалуются на ощущения замирания, толчка и перебоев в работе сердца. Пароксизмальная тахикардия характеризуется внезапно развивающимися и прекращающимися приступами сердцебиения до 140-220 уд. в мин. Ощущения частого, нерегулярного сердцебиения отмечается при мерцательной аритмии.
Осложнения
Течение любой аритмии может осложниться фибрилляцией и трепетанием желудочков, что равносильно остановке кровообращения, и привести к гибели пациента. Уже в первые секунды развиваются головокружение, слабость, затем – потеря сознания, непроизвольное мочеиспускание и судороги. АД и пульс не определяются, дыхание прекращается, зрачки расширяются – наступает состояние клинической смерти. У пациентов с хронической недостаточностью кровообращения (стенокардией, митральным стенозом), во время пароксизмов тахиаритмии возникает одышка и может развиться отек легких.
При полной атриовентрикулярной блокаде или асистолии возможно развитие синкопальных состояний (приступов Морганьи-Адемса-Стокса, характеризующихся эпизодами потери сознания), вызываемых резким снижение сердечного выброса и артериального давления и уменьшением кровоснабжения головного мозга. Тромбоэмболические осложения при мерцательной аритмии в каждом шестом случае приводят к мозговому инсульту.
Диагностика
Первичный этап диагностики аритмии может осуществляться терапевтом или кардиологом. Он включает анализ жалоб пациента и определение периферического пульса, характерных для нарушений сердечного ритма. На следующем этапе проводятся инструментальные неинвазивные (ЭКГ, ЭКГ-мониторирование), и инвазивные (ЧпЭФИ, ВЭИ) методы исследования:
Лечение аритмий
Консервативная терапия
Выбор терапии при аритмиях определяется причинами, видом нарушения ритма и проводимости сердца, а также состоянием пациента. В некоторых случаях для восстановления нормального синусового ритма бывает достаточно провести лечение основного заболевания.
Иногда для лечения аритмий требуется специальное медикаментозное или кардиохирургические лечение. Подбор и назначение противоаритмической терапии проводится под систематическим ЭКГ-контролем. По механизму воздействия выделяют 4 класса противоаритмических препаратов:
Хирургическое лечение
Немедикаментозные методы лечения аритмий включают электрокардиостимуляцию, имплантацию кардиовертера-дефибриллятора, радиочастотную аблацию и хирургию на открытом сердце. Они проводятся кардиохирургами в специализированных отделениях.
Прогноз
В прогностическом плане аритмии крайне неоднозначны. Некоторые из них (наджелудочковые экстрасистолии, редкие экстрасистолы желудочков), не связанные с органической патологией сердца, не несут угрозы здоровью и жизни. Мерцательная аритмия, напротив, может вызывать жизнеугрожающие осложнения: ишемический инсульт, тяжелую сердечную недостаточность. Самыми тяжелыми аритмиями являются трепетание и фибрилляция желудочков: они представляют непосредственную угрозу для жизни и требуют проведения реанимационных мероприятий.
Профилактика
Основным направлением профилактики аритмий является лечение кардиальной патологии, практически всегда осложняющейся нарушением ритма и проводимости сердца. Также необходимо исключение экстракардиальных причин аритмии (тиреотоксикоза, интоксикаций и лихорадочных состояний, вегетативной дисфункции, электролитного дисбаланса, стрессов и др.). Рекомендуется ограничение приема стимулирующих средств (кофеина), исключение курения и алкоголя, самостоятельного подбора противоаритмических и иных препаратов.
Аритмия: причины, симптомы, лечение у детей и взрослых
Аритмия – нарушение ритма сердечных сокращений – ассоциируется с заболеваниями сердца, однако наблюдается при инфекционных, эндокринологических, неврологических заболеваниях, травмах, а также может встречаться у практически здоровых людей.
Обычно аритмии регистрируют у взрослых, причем старение населения позволяет предположить увеличение распространенности нарушений сердечного ритма. Зачастую аритмии протекают бессимптомно и чаще регистрируются при холтеровском мониторировании, чем при однократном снятии ЭКГ.
Виды и причины аритмий
Нормальный сердечный ритм называется синусовым. Он определяется автономной проводящей системой сердца. Существуют несколько центров, инициирующих импульсы электрической активности: в норме основное значение имеет синусовый узел (главный водитель ритма), меньшей активностью обладает атриовентрикулярное соединение (второй водитель ритма), наиболее слабые и разрозненные импульсы формируются в пучках Гиса и волокнах Пуркинье.
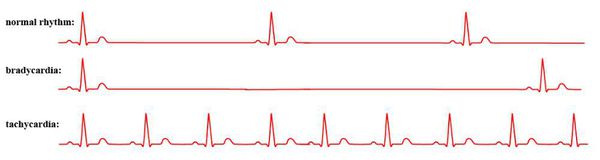
Аритмии бывают номотропными и гетеротропными, периодическими или постоянными, связанными с патологическим возбуждением клеток миокарда. Номотропными называются нарушения функции синусового узла, который, однако, остается главным водителем ритма (синусовая аритмия). Синусовые брадикардия и тахикардия вызваны изменениями скорости возникновения импульса при нормальной работе синусового узла.
Синусовая брадикардия – урежение частоты сердечных сокращений – как показывает статистика, развивается преимущественно у мужчин. В ее патогенезе значение имеет гипертонус блуждающего нерва при таких состояниях, как повышение внутричерепного давления, новообразования, ушиб или сотрясение головного мозга, менингит и энцефалит, геморрагический инсульт; рефлекторно гипертонус нерва может развиться и привести к аритмии – при спазмах почечного, желудочного, кишечного, желчного происхождения.
Повышается активность парасимпатической нервной системы при гипоксии и ишемии миокарда, воздействии хинина, дигиталиса, морфия, повышении уровня билирубина и желчных кислот.
Синусовая аритмия – генерирование импульсов синусовым узлом с различной регулярностью – происходит при попеременном повышении влияния симпатической и парасимпатической нервных систем. Причинами синусовой аритмии считают изменения содержания в крови кислорода и углекислого газа, желчных кислот, лактата, некоторых лекарств, кровоизлияние в сердечную мышцу и травма сердца.
Гетеротопные аритмии связаны с несостоятельностью главного водителя ритма или нарушением их проведения от синусового узла и ниже. В этом случае его функции берут на себя нижние отделы проводящей системы, генерируя замещающие ритмы.
Ритм сердечных сокращений нарушается при изменении возбуждения клеток миокарда. Причинами таких нарушений являются: ИБС; нарушения водно-солевого баланса; гипоксии; хронические интоксикации; травмы груди, сердца, головного мозга; холецистит, мочекаменная болезнь. Дезорганизация сердечного ритма также связывается с аномалиями крупных сосудов, нарушениями нейрогуморальной регуляции. В результате формируются такие аритмии, как мерцания, трепетания и пароксизмальная тахикардия. Аномальный автоматизм связан с ишемией или инфарктом, увеличением содержания ионов калия и тахикардией.
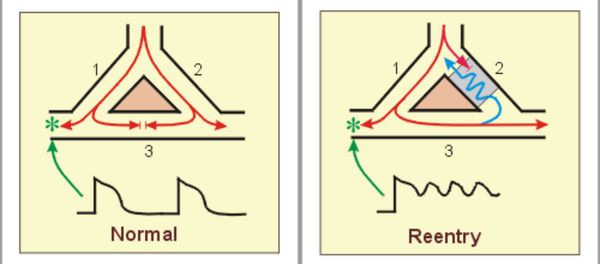
Экстрасистолии – дополнительные, вне основного ритма, сердечные сокращения, за которыми следует более длительная пауза – бывают одиночными, парными, множественными, связанными с ритмом. Пароксизмальная тахикардия – это временное внезапное учащение ритма сердечных сокращений, сменившееся столь же внезапно его нормализацией. В этот период сердце хуже снабжается кровью за счет снижения минутного объема, артериальное давление снижается, возможны головокружение, боли в сердце, потеря сознания. Пароксизмальная наджелудочковая тахикардия регистрируется в 2 раза чаще у женщин, пароксизмальная желудочковая тахикардия – у мужчин. Трепетание – очень частые регулярные сокращения предсердий (до 380 в минуту) и желудочков (до 300 в минуту) – связаны с появлением очагов re-entry в правом предсердии.
Мерцательная аритмия имеет более тяжелое течение. Мерцание – нерегулярные сокращения предсердий или желудочков при беспорядочной электрической активности сердца – вызывается множественными очагами re-entry, генерирующими импульсы с очень высокой частотой. В предсердиях кровь застаивается, образуются тромбы. Мерцательная желудочковая аритмия характеризуется появлением нескольких очагов, генерирующих частые импульсы, но фактически сокращения желудочка не происходит. Мерцательная аритмия никогда не встречается у здоровых.
Симптомы аритмии
Аритмия у детей
Аритмии у детей могут появиться в любом возрасте, но чаще встречаются в период новорожденности, в 4-5, 7-8 лет и у подростков [3]. Во многих случаях аритмии протекают бессимптомно и выявляются при рутинных обследованиях. Более высокая распространенность аритмий у детей пубертатного возраста связана с гормональными возрастными изменениями. При этом дети жалуются на сердцебиение при нагрузке или в покое, слабость, утомляемость, головные боли, бессонницу, периодические боли за грудиной и повышение артериального давления. Сердечная недостаточность формируется быстро, особенно у детей первого года жизни, и может привести к синдрому внезапной сердечной смерти.
Диагностика
Безусловно, центральную роль в диагностике аритмий играют анализ электрокардиограммы, одиночная съемка ЭКГ или суточное (холтеровское) мониторирование. Выполняют ЭКГ с нагрузкой и функциональные исследования. Иногда устанавливают ревил-имплантируемое устройство, постоянно фиксирующее ЭКГ в течение нескольких месяцев. Дополнительно выполняют электроэнцефалограмму, генетическое тестирование, МРТ или КТ сердца, эхокардиографию.
Отдельного внимания заслуживают лабораторные методы диагностики аритмий с целью выявления электролитных нарушений и признаков воспаления. Берутся анализы крови, мочи, ногтей или волос для определения уровня содержания магния, калия, натрия, хлора. Более показательными являются исследования крови.
Можно выполнить комплексный лабораторный тест «Кардиориск», включающий определение уровня тропонина, NT-pro BNP; С-реактивного белка, гомоцистеина, триглицеридов, липопротеина, креатинкиназы, ЛДГ, холестерина, липопротеинов низкой и высокой плотности, D-димера.
Для контроля эффективности лечения назначают исследование уровня лекарственных препаратов амиодарона, лидокаина, прокаинамида в крови методом высокоэффективной жидкостной хроматографии.
Лечение аритмии
Лечение может быть консервативным и хирургическим. В тяжелых случаях выполняют оперативные вмешательства по установлению искусственного водителя ритма, кардиовертеров-дефибриляторов, радиочастотную и криоаблацию (разрушение очага, генерирующего патологические импульсы, электричеством или глубокой заморозкой).
В экстренных случаях назначают внутривенное введение антиаритмических препаратов.
Первая помощь при аритмии у детей заключается в доступе свежего воздуха, освобождении дыхательных путей и обеспечении покоя. В первые минуты ребенку можно приложить к лицу пузырь со льдом, наклонить вниз головой на пару минут, надавить на корень языка. По назначению врача применяют медикаментозную терапию. Выбор препарата зависит от типа аритмии и индивидуальных особенностей пациента. Таблетки от аритмии назначаются кардиологом или терапевтом, самостоятельно их принимать нельзя. Назначают бесопролол, амиодарон, надолол, атенолол или иные β-блокаторы.
Что такое аритмия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Зафираки Виталия Константиновича, кардиолога со стажем в 24 года.
Определение болезни. Причины заболевания
Аритмия — это любой ритм сердца, который не является синусовым с частотой 60-100 ударов в минуту. [1] Это не самостоятельная болезнь, существует порядка двух десятков разных аритмий сердца.
Синусовый ритм означает, что сердце сокращается под влиянием водителя ритма в синусовом узле (есть такое анатомическое образование в стенке правого предсердия, которое берёт на себя функцию ритмовождения у подавляющего большинства здоровых людей). Однако существуют аритмии сердца, которые вполне могут быть у практически здорового человека. Такие явления, как синусовая тахикардия (пульс превышает 100 ударов в минуту), синусовая брадикардия (пульс уменьшается до 60 и менее ударов в минуту), синусовая аритмия (изменение частоты пульса с сохранением нормального, синусового ритма), нечастые желудочковые или наджелудочковые экстрасистолы (несвоевременное сокращение сердца), обычно регистрируются почти у всех здоровых людей при суточном мониторировании электрокардиограммы (ЭКГ). [2]
В то же время есть нарушения сердечного ритма, которые несовместимы с понятием «здоровье». Это, например, фибрилляция предсердий (мерцательная аритмия), устойчивая желудочковая тахикардия, многофокусная предсердная тахикардия.
Факторы риска
Причины аритмий выяснить сложно. Это может быть практически любое сердечное заболевание (ишемическая болезнь сердца, пороки сердечных клапанов, различные кардиомиопатии, гипертоническая болезнь, миокардиты и др.), а также многочисленные внесердечные болезни: тиреотоксикоз, сахарный диабет, холецистит, хроническая обструктивная болезнь легких, болезни почек, инфекционные заболевания и др. Внешние негативные воздействия, такие как сильный стресс, употребление большого количества кофеина или других стимуляторов, недосыпание, некоторые лекарства, тоже могут оказывать аритмогенное действие, т. е. провоцировать нарушения ритма сердца. [3]
Существуют аритмии, в основе возникновения которых лежит унаследованный генетический дефект (например, синдром удлинённого интервала QT с развитием желудочковой пируэтной тахикардии [4] ), либо нарушения формирования сердца во время внутриутробного развития (ортодромная и антидромная тахикардии при наличии дополнительных проводящих путей в сердце).
Не всегда врачу, даже самому хорошему, удаётся установить причину конкретной аритмии, которая имеется у пациента. Наиболее убедительный способ доказать, что какое-либо неблагоприятное воздействие или заболевание является причиной аритмии — это устранить или смягчить его воздействие и убедиться, что аритмия сердца после этого исчезла или возникает теперь гораздо реже.
Симптомы аритмии
Как определить приступ аритмии
Первые признаки аритмий сердца довольно разнообразны. Например, при экстрасистолах может появиться ощущение перебоев в работе сердца, чувства замирания.
Пароксизмальные тахиаритмии обычно проявляются ускоренным сердцебиением (ритмы с частотой от 100 в минуту), которое внезапно начинается и внезапно заканчивается. [1]
Потеря сознания при аритмии
Наиболее тяжёлые проявления аритмий сердца — потери сознания и предобморочные состояния, в особенности если это происходит независимо от положения тела. Наиболее частый вид обмороков — ортостатические, они возникают при длительном стоянии, особенно в душном помещении или в жару, но этот тип потери сознания не имеет никакого отношения к сердечным аритмиям. Обмороками и предобморочными состояниями обычно проявляются нарушения сердечного ритма, которые сопровождаются очень высокой частотой сердечных сокращений: 200 ударов в минуту и даже более того. Однако часто человек с аритмией сердца не испытывает вообще никаких ощущений, связанных с нею.
На основании субъективных ощущений или внешне наблюдаемых симптомов можно лишь предположить, какая именно аритмия у пациента. Точная идентификация сердечного отклонения и механизма, лежащего в его основе — это удел тех методов исследования, которые регистрируют электрическую активность сердца. Здесь наши органы чувств бессильны.
Такие нарушения, как мерцательная аритмия и трепетание предсердий связаны с повышенным риском тромбообразования внутри сердца. [5] Ощутить эти тромбы невозможно, однако в худшем случае фрагменты тромбов могут отрываться и, двигаясь далее по кровотоку, закупоривать собою отдельные сосуды. Чаще всего это сосуды головного мозга, поэтому первым проявлением мерцательной аритмии может стать ишемический инсульт.
Симптомы аритмии у мужчин и женщин схожи, но некоторые её виды связаны с полом: например, наджелудочковая тахикардия почти в два раза чаще развивается у женщин, чем у мужчин. Наоборот, фибрилляция предсердий чаще встречается у мужчин.
Патогенез аритмии
Другие аритмии возникают по механизму патологического автоматизма, когда группа клеток в сердце начинает генерировать электрические импульсы с частотой, которая им в норме не свойственна.
Ещё один механизм развития аритмий сердца — постдеполяризации, когда клетки в отдельных участках сердца приобретают способность после нормальной генерации электрического импульса вдруг начинать генерировать ещё целый залп частых последовательных электрических импульсов.
Классификация и стадии развития аритмии
Классифицировать аритмии можно по нескольким параметрам. Чаще всего их разделяют на две группы:
Смешанные аритмии — у одного человека могут наблюдаться разные варианты нарушений ритма и проводимости: например, сочетание фибрилляции предсердий и экстрасистолии или сочетание желудочковой тахикардии и трепетания предсердий. В диагнозе при этом указывают все клинически значимые аритмии и нарушения проводимости.
Синусовая аритмия, хотя в её названии фигурирует слово «аритмия», является вариантом нормы.
Существуют и другие классификации с другими задачами. Например, классификация желудочковых аритмий J.T. Bigger (1984) [6] разделяет виды аритмии в зависимости от риска внезапной смерти на доброкачественные, злокачественные и потенциально злокачественные. При этом доброкачественные аритмии — это желудочковые экстрасистолы у людей, не имеющих органической патологии сердца (прежде всего, под нею подразумевается перенесённый инфаркт миокарда и низкая сократимость сердца). Потенциально злокачественные — те же желудочковые экстрасистолы, но у пациентов с органическим поражением сердца. Злокачественные — пароксизмы желудочковой тахикардии у людей с органической патологией сердца.
Осложнения аритмии
Иногда при приступе пароксизмальной тахикардии количество крови, перекачиваемой сердцем в минуту, снижается настолько сильно, что человек может потерять сознание. [7] В то же время при очень высокой частоте сердечных сокращений потребность сердца в кровоснабжении увеличивается, а сниженный минутный объём кровотока не позволяет обеспечить быстро работающее сердце адекватным количеством крови. В результате может развиться приступ стенокардии или даже инфаркт миокарда — особенно этому подвержены люди, у которых сосуды значительно сужены атеросклеротическими бляшками.
Если частота сердечных сокращений сохраняется высокой (порядка 120-140 ударов в минуту и выше) в течение длительного времени (дни и недели), то возможно развитие так называемой тахикардиомиопатии, когда значительно снижается сократимость сердца.
Такие аритмии, как мерцательная и трепетание предсердий сопровождаются повышенным риском тромбообразования в левом предсердии. [5] Оттуда фрагменты тромба могут попасть в аорту и далее в любой орган. Часто фрагменты тромба оказываются в сосудах, кровоснабжающих мозг, что приводит к перекрытию их просвета и развитию ишемического инсульта.
Устойчивая желудочковая тахикардия (длящаяся от 30 секунд и более) может в части случаев закончиться фатальными аритмиями — трепетанием и фибрилляцией желудочков, развитие которых лежит в основе внезапной сердечной смерти. [12]
Диагностика аритмии
Для пациента, имеющего какие-либо из симптомов, перечисленных выше, врач строит план обследования. Смысл дополнительного обследования состоит в том, чтобы зарегистрировать электрическую активность сердца во время аритмии. Для этого применяются методы от самых простых до достаточно сложных.
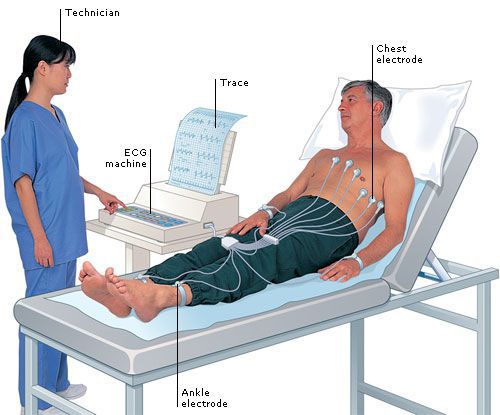
Электрокардиография (ЭКГ)
Самым простым методом регистрации электрической активности сердца является электрокардиография (ЭКГ). Если она зарегистрирована во время беспокоящих пациента симптомов, предположительно связанных с аритмией, то ЭКГ может быть очень информативна. Например, пациент, почувствовав сильное внезапное сердцебиение и слабость, вызывает бригаду скорой помощи, она приезжает и успевает зарегистрировать на ЭКГ аритмию сердца. В этом случае примерно в 80 % (но не в 100 %) случаев опытный в интерпретации ЭКГ врач может точно распознать, какая аритмия имеется у пациента. Бывает так, что аритмия проявляется практически постоянно, в этом случае ЭКГ, когда бы она ни была зарегистрирована, позволит зафиксировать аритмию сердца. Это возможно при постоянной мерцательной аритмии, или при очень частой экстрасистолии.
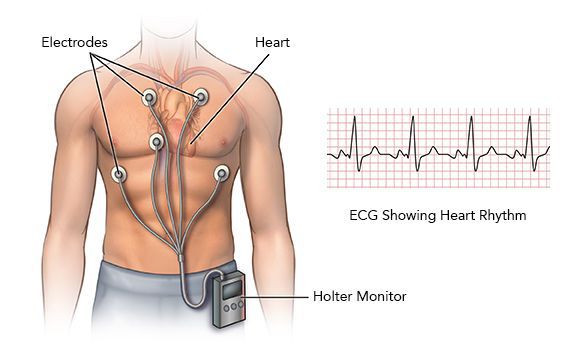
Суточное мониторирование ЭКГ (по Холтеру)
Если аритмия проявляет себя непостоянно, но достаточно часто, почти ежедневно, то имеет смысл попытаться зарегистрировать ее с помощью суточного мониторирования ЭКГ. [8] Небольшой регистратор, обычно носимый на поясе, и несколько электродов-липучек на теле диаметром около 3 см соединены тонкими проводами. Вся эта система позволяет непрерывно записывать в память прибора от 3 до 12 отведений ЭКГ на протяжении от 1 до 3 суток. Почему не больше? Размеры памяти позволяют вести запись даже в течение месяца, но для пациента немыслимо жить целый месяц с электродами на теле. Поэтому максимальная длительность такого мониторирования — не более трёх дней. Это значит, что бессмысленно проводить суточное мониторирование ЭКГ при редких симптомах, дающих о себе знать раз в месяц или раз в две недели. Для таких случае существует иной тип регистраторов: имплантируемые, либо «событийные».
Событийный мониторинг
С помощью специальных регистраторов позволяет оценить, связаны ли редкие симптомы с нарушениями сердечного ритма и проводимости. При событийном мониторинге результаты фиксируются лишь после того, как пациент нажмёт нужную кнопку (когда появятся симптомы).
Эхокардиография (ЭхоКГ)
ЭхоКГ применяется при рутинном обследовании пациентов с аритмиями сердца, чтобы оценить структурные нарушения, которые могли привести к развитию заболевания, например: увеличение левого предсердия, гипертрофия левого желудочка, снижение сократимости миокарда и т. д.
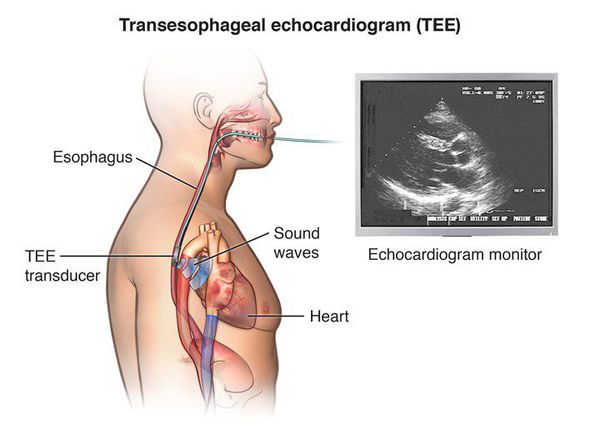
Электрофизиологический метод исследования (ЭФИ)
Некоторые аритмии (например, АВ-узловую реципрокную тахикардию, АВ тахикардии с участием дополнительных путей проведения, некоторые желудочковые тахикардии) можно вызвать при электростимуляции сердца в определённом режиме. То есть, в данном случае мы не дожидаемся спонтанного возникновения аритмии, а провоцируем её возникновение с целью зарегистрировать и разобраться, что она собой представляет. Потому что лечение разных сердечных аритмий может существенно отличаться. Существует два варианта таких диагностических исследований: чреспищеводное электрофизиологическое исследование (ЧП ЭФИ) и инвазивное ЭФИ. Если при чреспищеводном исследовании тоненький зонд-электрод толщиной 1-2 мм размещают в пищеводе, то при инвазивном ЭФИ электрод проводят к сердцу через прокол в сосуде.
Тредмил-тест
Нагрузочное исследование на беговой дорожке (тредмиле) или велоэргометре применяют как провокационный тест при подозрении, что симптомы предположительной аритмии возникают из-за физической нагрузки.
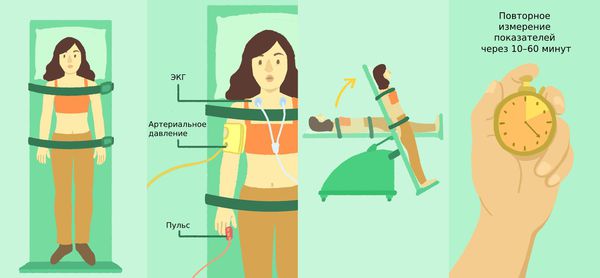
Тилт-тест
Тилт-тест рекомендован пациентам с приступами обморока. C помощью специального поворотного стола врач переводит больного из горизонтального в полувертикальное положение. При этом измеряется артериальное давление, ритм сердца и проводится ЭКГ.
Анализ крови на гормоны щитовидной железы
Проводят при обследовании пациента с впервые выявленной фибрилляцией предсердий. Если обнаружены гормональные нарушения, то может потребоваться УЗИ щитовидной железы, так как причиной аритмии может оказаться эндокринное заболевание.
Лечение аритмии
Первая помощь при приступе аритмии
Меры первой помощи зависят от конкретной аритмии, а её вид может определить только врач. Поэтому не стоит заниматься самолечением, нужно обратиться за медицинской помощью.
Можно ли вылечить аритмию
Аритмии сердца очень сильно различаются между собой по прогнозу. Есть совершенно безобидные, а есть опасные. Лечение аритмий сердца требуется не всегда. Во-первых, лечение целесообразно тогда, когда аритмия снижает качество жизни. Во-вторых, лечить имеет смысл те аритмии, которые ухудшают прогноз, то есть могут привести к преждевременной смерти или иным осложнениям (причем реальность таких осложнений должна быть доказанной в клинических исследованиях). Соответственно, бессимптомные аритмии сердца, которые не приводят к возникновению каких-либо ощущений, в большинстве случаев не лечат.
Кроме того, врач должен попытаться установить, что стало причиной возникновения аритмии, а после этого доказать связь предполагаемого причинного фактора и самой аритмии.
Когда решение о необходимости лечения той или иной аритмии сердца принято, встает вопрос о том, чем лечить.
Хирургическое лечение
В течение многих десятилетий у врача не было иных возможностей лечения нарушений сердечного ритма, кроме медикаментозного. Редкие исключения — это электроимпульсная терапия, когда с помощью наружного дефибриллятора в критической ситуации наносится разряд для устранения угрожающей жизни аритмии, и чреспищеводная электрическая стимуляция сердца для устранения некоторых наджелудочковых тахиаритмий.
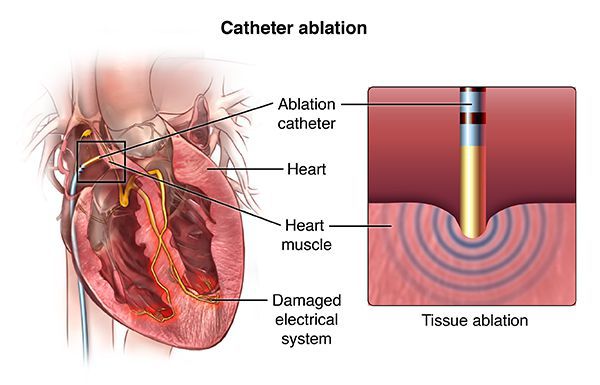
С 90-х годов прошлого века, а в России с 2000-х годов, появился новый метод лечения, эффективный при многих сердечных аритмиях, — радиочастотная аблация (РЧА). Метод позволяет во многих случаях навсегда избавить пациента от необходимости принимать лекарственные препараты для лечения аритмий. Суть метода состоит в локальном радиочастотном воздействии на очаг аритмии или же на патологический путь циркуляции электрического импульса в сердце. Процедура проводится посредством катетера, проведённого к определённому участку в сердце через прокол в сосуде (обычно на бедре). Благодаря воздействию через кончик катетера происходит локальный нагрев участка сердечной мышцы до 70 °C. В результате в этом месте происходит локальная гибель клеток, участвующих в нежелательной генерации импульсов или в нежелательном их проведении. Таким образом, исчезают условия для возникновения и поддержания определённой сердечной аритмии, например, желудочковой тахикардии.
С помощью РЧА можно лечить почти все наджелудочковые тахиаритмии: атриовентрикулярную узловую тахикардию, тахикардии с участием дополнительных путей проведения, трепетание предсердий, фокальную предсердную тахикардию, с меньшим успехом — фибрилляцию предсердий. [9] Кроме того, этим методом лечатся многие виды желудочковых тахикардий и желудочковая экстрасистолия, если она очень частая (десятки тысяч экстрасистол за сутки) и исходит из одного очага. [10]
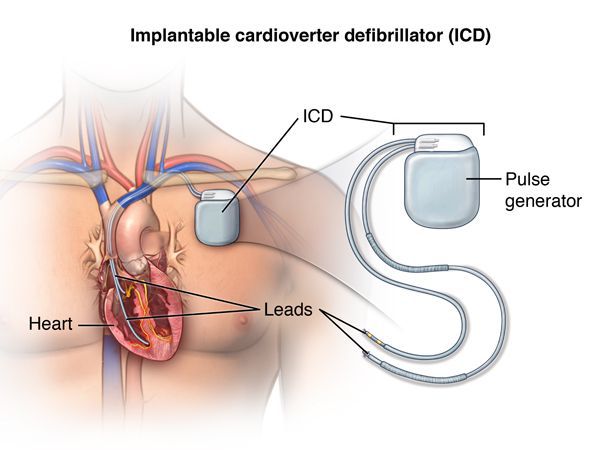
Еще один высокотехнологичный способ лечения потенциально фатальных желудочковых аритмий — имплантация кардиовертера-дефибриллятора. [10] Это устройство способно устранять уже развившуюся желудочковую тахикардию либо фибрилляцию желудочков двумя способами: электрической стимуляцией желудочков в ритме, превышающем ритм тахикардии, или нанесением довольно мощного электрического разряда, что довольно болезненно, однако спасает жизнь. Таким образом, кардиовертер-дефибриллятор используют в тех случаях, когда имеется реальный риск внезапной смерти из-за желудочковых аритмий. [13]
Электрокардиоверсия
Электрическую кардиоверсию (дефибрилляцию) применяют, когда аритмия резко ухудшает состояние пациента и сопровождается значительным падением артериального давления. Также её иногда выполняют в плановом порядке, чтобы восстановить синусовый ритм при сохраняющейся фибрилляции предсердий.
Фармакотерапия
Однако во многих случаях сердечные аритмии лечат и лекарствами. Чаще всего антиаритмические препараты назначаются в случае фибрилляции предсердий (мерцательной аритмии), в этом случае эффективность РЧА не столь высока. Другая ситуация, в которой часто используют антиаритмические лекарственные препараты, — это частая экстрасистолия (тысячи и десятки тысяч несвоевременных сердечных сокращений за сутки), сопровождающаяся симптомами. Реже медикаментозный метод используют для лечения других аритмий — например, желудочковой тахикардии, наджелудочковых тахиаритмий.
К сожалению, в России зарегистрировано немного антиаритмических препаратов по сравнению с Европой или США. В нашей стране доступны «Новокаинамид» (используют до сих пор для внутривенного введения при неотложном лечении пароксизмов мерцательной аритмии и редко — желудочковой тахикардии), «Лидокаин» (для внутривенного введения при желудочковой тахикардии), «Этацизин», «Аллапинин» и «Пропафенон». Эти препараты существуют в виде таблеток и назначают для длительного приёма с целью профилактики возникновения широкого круга аритмий сердца. «Пропафенон« в виде таблеток и раствора используется также для устранения пароксизмов мерцательной аритмии.
«Амиодарон« — универсальный антиаритмический препарат, однако используется в основном как резервный антиаритмик. Зато его можно назначать при органическом поражении сердца (перенесённый инфаркт миокарда, низкая сократимость сердца, выраженная гипертрофия левого желудочка и др.), в то время как «Этацизин», «Пропафенон» и «Аллапинин» при этих состояниях использовать нельзя. [11]
«Соталол» — антиаритмический препарат для предотвращения приступов фибрилляции предсердий, а также желудочковых аритмий. Существует в таблетках.
Ещё один класс лекарств от аритмии составляют антагонисты кальция — «Верапамил» и «Дилтиазем». Их используют при некоторых наджелудочковых тахиаритмиях, как для длительного приёма в таблетках, так и для устранения развившихся приступов аритмий с высокой частотой сердечных сокращений.
Бета-адреноблокаторы образуют самостоятельный класс антиаритмических лекарств, хотя их непосредственная антиаритмическая активность невысока. Основной их эффект — способность снижать риск внезапной сердечной смерти, в основном у людей с низкой сократимостью сердца и связанной с этим сердечной недостаточностью. [11] Наиболее изучены в этом отношении «Метопролола сукцинат», «Бисопролол», «Карведилол» и «Небиволол».
В лечении фибрилляции и трепетания предсердий важнейшее место занимают антитромботические препараты, снижающие свертываемость крови и тем самым уменьшающие риск образования тромбов (при названных сердечных аритмиях он повышен). Это «Варфарин», «Дабигатран», «Ривароксабан», «Апиксабан», «Эдоксабан». Соответственно, приём этих лекарств уменьшает риск инсульта, связанного с тромбоэмболией.
Образ жизни
Некоторые аритмии провоцируются стрессами, злоупотреблением кофе и кофеинсодержащими напитками, курением, недосыпанием, физическими нагрузками и приёмом некоторых лекарств. Поэтому врач прежде всего ищет причинно-следственную связь между факторами образа жизни и возникновением аритмии. Иногда такую связь замечает сам пациент. В подобных случаях, если устранить провоцирующий фактор, то можно избавиться от аритмии. Однако далеко не всегда такую связь удаётся обнаружить.
Народные средства
При подозрении на аритмию следует обратиться к врачу, пройти диагностику и придерживаться назначенного лечения. Народные методы терапии научно не обоснованы и могут быть опасны для здоровья. Без адекватного лечения аритмия может стать причиной серьёзных осложнений: стенокардии, инфаркта миокарда и ишемического инсульта.
Прогноз. Профилактика
Аритмии сердца очень сильно различаются между собой по прогнозу. Есть совершенно безобидные, а есть опасные. Степень негативного влияния неправильного сердечного ритма на будущее зависит от типа аритмии и в большей степени от фонового заболевания, послужившего толчком для развития нарушения. Наиболее опасны в плане прогноза желудочковые аритмии на фоне органического поражения сердца, особенно при низкой сократимости сердца. Такая комбинация создает риск внезапной аритмической смерти.
Другой фактор, влияющий на прогноз при таких аритмиях, как фибрилляция предсердий и трепетание предсердий — риск образования тромбов в левом предсердии. [5] Об этом уже говорилось.
Еще один момент, способный ухудшать прогноз при аритмиях сердца — это длительное поддержание высокой частоты сокращений сердца (например, когда в течение многих дней и даже недель частота сердечных сокращений удерживается, в диапазоне 120-150 ударов в минуту), а также очень частые желудочковые экстрасистолы (десятки тысяч за сутки). В этих случаях есть риск снижения сократимости сердца, расширения его полостей и развития сердечной недостаточности.
Поскольку аритмии сердца часто возникают на фоне уже существующего заболевания сердца, то правильное лечение этого заболевания может быть залогом успеха в профилактике сердечных аритмий. Например, благополучное лечение артериальной гипертонии позволяет в долговременном аспекте добиться нормализации артериального давления и в то же время снижает риск развития фибрилляции предсердий. При инфаркте миокарда быстрое и успешное восстановление кровотока в тромбированной артерии с помощью установки стента позволяет в дальнейшем предотвратить развитие аритмий, связанных с появлением в сердце рубца.