гастродуоденопатия эритематозная 1 степени воспаления что это
Гастропатия: причины, виды, симптомы
Пациенты часто путают гастрит и гастропатию, между тем – это совершенно разные понятия. Если при гастрите определяются явные признаки воспалённого состояния слизистой оболочки желудка, то гастропатия – группа различных заболеваний желудка, характеризующихся повреждениями его эпителия, сосудистой системы. Воспаления при гастропатии также возможны, но они носят совершенно незначительный характер.
Каждый второй житель планеты страдает нарушениями органов пищеварения, а в возрасте старше 50 лет их больше 60%. Из-за гормональных проблем гастропатия среди женщин диагностируется немного чаще чем среди мужчин. По распространенности же у детей гастропатия занимает второе место после респираторных инфекций.
Причинами возникновения гастропатии могут быть как внешние так и внутренние причины. Наиболее частые из них:
Среди факторов риска:
Отметим также, что любое игнорирование проблем со здоровьем чреваты серьёзными рисками для развития гастропатий.
На начальных стадиях гастропатии симптомы, как правило, отсутствуют. Первые признаки могут скрыть симптомы, характерные для других заболеваний и патологий – это обстоятельство способствует развитию заболевания. В дальнейшем же гастропатия проявит себя тяжестью в желудке, изжогой, отрыжкой, тошнотой, иногда рвотой, метеоризмом.
В грудном и детском возрасте гастропатия чаще всего проявляет себя в острой форме и характеризуется внезапным появлением и быстрым течением. «Спусковым крючком» для развития заболевания может стать переход на искусственное вскармливание, воздействие пищевых аллергенов, лекарственные препараты, испорченные продукты и молочные смеси. Заболевание проявляется общим недомоганием, беспокойством, болями в области желудка и пупка, отсутствием аппетита, тошнотой, рвотой, поносом. Острая стадия может перейти в хроническую, для которой характерны «голодные» боли, чувство распирания и переполнения желудка. Хроническая стадия может стать сопровождать ребёнка продолжительный отрезок его жизни.
В зависимости от того, насколько повреждены эпителиальные клетки внутренней поверхности желудка, от того как негативные факторы повлияли на ткани желудка, различают следующие виды заболевания, из которых чаще всего встречаются:
Помимо перечисленных существует еще более десятка вида гастропатий: атрофическая, антральная, катаральная, гиперпластическая, гипертрофическая, диффузная, рефлюкс-гастропатия, портальная, ассоциированная, экссудативная (болезнь Менетрие), зернистая, лимфоидная, рекативная, язвенная, уремическая, индуцированная.
Встречается и смешанная гастропатия, возникающая в результате развития сразу нескольких ее форм.
При диагностике гастропатий, медики используют несколько классификаций заболевания. Как уже упоминалось ранее, гастропатия может иметь острую и хроническую формы. По степени развития гастропатию классифицируют по степеням, где:
Стадии заболевания определяются характером протекания, длительностью болезни, эффективностью лечения, состоянием внутренней поверхности желудка:
Несвоевременно выявленая гастропатий, позднее начало ее леченияможет вызвать целую группу осложнений, выражающихся в нарушении пищеварения из-за недостаточной выработки желудочного сока и пепсина, застойных явлений в антральном отделе желудка. Последствиями может стать развитие В12-дефицитной анемии вследствие нарушения всасывания желудком полезных веществ, образование опухолей, вплоть до злокачественных, желудочное кровотечение.
Диагностика гастропатии проводится гастроэнтерологом.
При подозрении на гастропатию проводят гистологический анализ путём исследование взятого образца ткани (биоптата). Для этого с участков видимых повреждений и здоровых, соседствующих с ними, отдельно берётся материал. Такой анализ позволяет определить некоторые виды хронического гастрита или установить характер новообразований. Для определения состояния слизистой применяются два вида теста: на кислотность (внутрижелудочная РН-метрия) и на соотношение пепсиногена I и пепсиногена II в плазме – проферментов, вырабатываемых фундальными железами желудка. Также проводится анализ на наличие бактерии хеликобактер пилори, возможно и биохимическое генетическое исследование. Стандартной является процедура проведение общего и биохимического анализа крови, анализ мочи (для определение уровня уропепсина) и кала (копрограмма).
При диагностике гастроскопии также выполняют УЗИ органов брюшной полости.
Напоминаем: поставить точный диагноз, назначить лечение может только квалифицированный специалист!
Записаться на прием к гастроэнтерологу в Профессорскую клинику (ул Дружбы, 15а) можно по единому телефону в Перми 206-07-67, или воспользовавшись сервисом «Запись на прием» на нашем сайте. При необходимости, специалист назначит необходимые лабораторные и инструментальные диагностические процедуры, большинство из которых можно также выполнить в Профессорской клинике
Хронический гастрит и гастродуоденит
Содержание
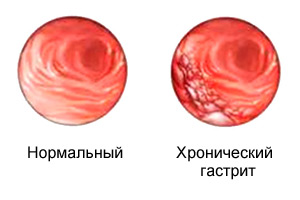
Хронический гастрит (ХГ) – заболевание, характеризующееся хроническим воспалением слизистой оболочки желудка с постепенным развитием ее атрофии (уменьшение органа, количества клеток), расстройством секреторной (выработка желудочного сока), моторной и инкреторной (выработка гормонов) функции желудка.
Хронический гастрит и дуоденит относятся к так называемым кислотозависимым состояниям, развивающимся при дисбалансе защитных и агрессивных факторов слизистой оболочки желудка и двенадцатиперстной кишки.
Одним из таких факторов агрессии является Хеликобактер Пилори.
Основные причины возникновения хронического гастрита
Наличие инфекции Helicobacter pylori
Самая частая причина – поражение слизистой оболочки желудка бактерией Helicobacter pylori. Хеликобактер заселяет слизистую оболочку желудка, вызывает ее воспаление и повреждение. Источником инфекции является зараженный человек. Считается, что около 80% случаев ХГ ассоциировано с Helicobacter pylori (Hp). Инфекция пилорического хеликобактера – доказанный фактор риска рака желудка.
Аутоиммунное повреждение слизистой желудка
При аутоиммунном гастрите происходит повреждение слизистой оболочки собственными антителами, в результате чего развивается атрофия. Причина, по которой организм поражает собственные клетки, точно не установлена.
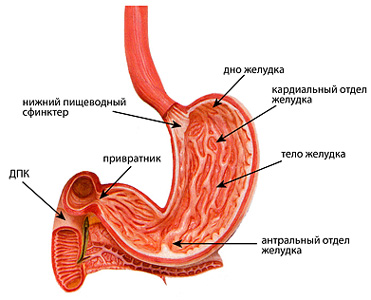
В процесс вовлечен кардиальный отдел и тело желудка.
При аутоиммунном гастрите риск рака желудка достоверно увеличен в 3-6 раз. Так же аутоиммунный гастрит ведет к развитию высокого риска развития тяжелой анемии.
Химико-токсическое воздействие на слизистую оболочку желудка
Воздействие на слизистую оболочку различных химических веществ:
Существует и ряд других причин.
Так же необходимо помнить, что дополнительными факторами, провоцирующими развитие и усугубляющими обострение заболевания являются:
Симптомы
В настоящее время считается, что обычный поверхностный гастрит не приводит к возникновению каких-либо симптомов. Причиной появления жалоб в этой ситуации считается функциональная диспепсия.
Однако в период обострения хронического гастрита (выраженное воспаление, образование эрозий) могут появиться симптомы. Так же клинические проявления возникают при длительном, многолетнем течении заболевания, когда происходит глубокая атрофия слизистой всех отделов желудка. В этих случаях возможно развитие как местных, так и общих проявлений.
Чтобы оценить собственный риск заболеваемости хроническим гастритом, потратьте несколько минут, чтобы ответить на приведенные ниже вопросы.
Если Вы ответили «ДА» хотя бы на 3-4 вопроса, Вы подвержены риску заболеваемости по хроническому гастриту. В таком случае Вам и Вашей семье необходима консультация врача гастроэнтеролога.
Своевременное обращение и лечение снизит риск возможных осложнений гастрита.
Диагностика
Инструментальные исследования
Лабораторные методы
Важно! Объем необходимого обследования может определить только врач гастроэнтеролог. Если вы сомневаетесь, с чего начать, то стоит пройти базовое обследование желудка, с результатами которого можно отправиться на консультацию к врачу.
Лечение
В зависимости от клинической ситуации, выраженности воспалительного и атрофического гастрита при лечении применяют:
Все виды лекарственной терапии должен назначать и обязательно контролировать врач гастроэнтеролог.
Учитывая наличие клинически и морфологически различающихся форм хронического гастрита, в Клинике ЭКСПЕРТ лечение подбирается в зависимости от этиологии, морфологии и стадии болезни.
Важный для нас принцип – соблюдение этапов лечения.
Первый этап
Врач назначает терапию:
Второй этап
Оценка эффективности проводимой терапии:
Прогноз
Желудок является начальным звеном пищеварительной системы, и нарушение его функции сразу сказывается на состоянии других органов пищеварения, вызывая сбой в работе тонкой и толстой кишки, поджелудочной железы, печени и приводя к повышению содержания патогенных бактерий в кишечнике.
Эффективное лечение хронического гастрита позволяет уберечь остальные органы желудочно-кишечного тракта от пагубного влияния на них постоянного воспаления в желудке.
Необходимо помнить, что длительно существующий поверхностный хеликобактерный гастрит без соответствующего лечения заканчивается атрофией слизистой оболочки желудка различной степени. При хроническом атрофическом гастрите есть потенциальная опасность перехода в рак.
В цепочке этих патогенетических событий от хронического гастрита к раку желудка Хеликобактер пилори играет первостепенную роль.
Поэтому грамотное лечение хронического гастрита, успешная эрадикация инфекции Хеликобактер Пилори с последующим тщательным наблюдением врача гастроэнтеролога позволяет снизить риск развития рака желудкапрактически до нуля.
Профилактика и рекомендации
Для профилактики развития заболевания, а так же рецидива, необходимо придерживаться правильного, сбалансированного и регулярного питания.
Питание должно быть частым, 5-6 раз в день, пища не горячая, тщательно механически обработанная. Рекомендуется также прекратить курение табака, прием лекарственных препаратов, оказывающих неблагоприятное действие на слизистую оболочку желудка.
При гастритах с повышенной кислотностью назначают диету №1, обеспечивающую отсутствие химического или механического раздражения слизистой оболочки желудка.
Это физиологически полноценная диета. Пищу готовят в основном протертой, сваренной в воде или на пару. Отдельные блюда запекают без корочки. Рыбу и негрубые сорта мяса можно подавать куском. Умеренно ограничена поваленная соль. Исключены очень холодные и горячие блюда. Режим питания: 5-6 раз в день. Перед сном выпивают молоко, сливки.
При гастритах с пониженной кислотностью назначают диету № 2, которая обеспечивает отсутствие механического раздражения слизистой желудка, но способствует стимуляции его секреторной активности.
Более подробные рекомендации по диете можно получить на консультации врача диетолога.
Часто задаваемые вопросы
Нужно ли соблюдение строгой диеты при гастродуодените?
Раннее назначение лечения не требует того строго соблюдения диеты как предписывалось раньше, но в самом начале лечения для уменьшения симптоматики, конечно, желательно придерживаться щадящей пищи (не очень горячей, не острой, не газированных напитков и пр.)
Может ли гастрит не быть связан с Хеликобактер Пилори?
Да, гастрит может быть обусловлен негативным действием ряда лекарственных средств, иммунными нарушениями, раздражающим действием желчи при дуоденогастральном рефлюксе.
Может ли Хеликобактер Пилори вызвать развитие рака желудка?
Сама бактерия не вызывает онкологических процессов, но длительно поддерживаемое ею воспаление способно изменить строение клеток – метаплазию, высокая степень которой может дать толчок образованию злокачественных клеток.
Можно ли излечиться от хеликобактериоза?
Да, существуют международные стандарты так называемой эрадикационной терапии НР.
Можно ли заразиться повторно Хеликобактер Пилори после лечения?
Да, можно, так как стойкого иммунитета после лечения не вырабатывается, но при соблюдении элементарных противоэпидемических мероприятий, риск минимален.
Истории лечения
История №1
По результатам проведенной ФГДС с тестом на хеликобактериоз, был установлен гастродуоденит с формированием эрозий, высокой степенью активности воспалительного процесса и высокой обсемененностью Хеликобактер Пилори, которая и послужила причиной развития заболевания. Было рекомендовано обследование всех взрослых членов семьи на Хеликобактер, уточнили предыдущее лечение отца и, исходя из всех полученных данных анамнеза болезни и жизни, было назначено лечение всем инфицированным родственникам.
На фоне комплексной антибактериальной эрадикационной терапии проводился контроль самочувствия. Через несколько дней от начала терапии пациент отметил прекращение болей и улучшение общего состояния. Через 2 месяца после лечения пациенту проведена ФГДС с тестом на Хеликобактер Пилори. Была получена положительная динамика с отсутствием воспалительных изменений слизистой оболочки желудка и 12-перстной кишки, бактерия Хеликобактер Пилори не обнаружена.
В течение последующих 5 лет наблюдения жалоб пациент на предъявляет и 1 раз в 6 месяцев проводит контрольную ФГДС с хелик-тестом, продолжает наблюдение у врача-куратора.
История №2
Пациентка Е., 40 лет, обратилась в Клинику ЭКСПЕРТ с жалобами на боли в проекции желудка, возникающие сразу после еды, проходящие при голодании.
Из анамнеза известно, что пациентка питается нерегулярно, в последнее время было много стрессовых ситуаций. После проведения комплексного обследования в условиях Клиники, включающего ФГДС с тестом на хеликобактер и гистологическим исследованием слизистой оболочки желудка был установлен диагноз: хронический гастрит высокой степени активности, НР-тест – отрицателен.
Пациентке было рекомендовано регулярное питание с исключением острых блюд, экстрактивных веществ, газированных напитков, проведена терапия на подавление продукции соляной кислоты ингибиторами протонной помпы. На фоне изменения режима питания и лечения самочувствие пациентки улучшилось, боли прекратились. При контрольной ФГДС сохранялось минимальное воспаление слизистой желудка. Пациентка продолжает лечение и наблюдение у врача-куратора.
Эритематозная гастропатия
Общие сведения
Эритематозная гастропатия — это воспаление, покраснение и отёчность слизистой оболочки желудка, вызванное влиянием ряда негативных факторов или бактериальным поражением. Довольно часто параллельно диагностируется эритематозная гастродуоденопатия, связанная с поражением привратника желудка и части двенадцатиперстной кишки.
Вышеописанные состояния не считаются самостоятельной нозологией, эти симптомы диагностируются во время клинических обследований пациента. При обнаружении гастропатий рекомендуется в кратчайшие сроки пересмотреть образ жизни и систему питания, чтобы избежать развития гастрита и последующей язвенной болезни пищеварительного тракта.
Эритематозная гастропатия и гастродуоденопатия могут спровоцировать развитие бульбопатии — воспалительного процесса в петле, соединяющей двенадцатиперстную кишку с кишечником. Вышеописанные патологии могут встречаться одновременно или последовательно в результате воздействия химикатов или патогенных микроорганизмов.
Патогенез
Эритематозная гастропатия считается кислотозависимым заболеванием, которое запускается при дисбалансе защитных и агрессивных факторов. Самым агрессивным компонентом является хеликобактер пилори.
Классификация
Патология подразделяется на 2 вида:
Также гастропатия подразделяется на несколько форм:
Эритематозно-экссудативная гастропатия является находкой при проведении гастроскопии. Экссудативная форма предполагает выработку небольшого количества экссудата при появлении повреждений слизистых оболочек желудка.
В зависимости от степени поражения эпителиального слоя гастропатию подразделяют на:
Эритематозная бульбопатия
Хронический воспалительный процесс поражает луковицу двенадатиперстной кишки, а точнее её начальный отдел, который располагается сразу же за конечным отделом желудка. Слизистая оболочка приобретает отёчный вид и на ней образуются красные овальные пятна. При появлении эрозивных дефектов говорят об эрозивной бульбопатии, которая является самой тяжёлой формой бульбита.
Эритематозная колопатия
Характеризуется появлением эритематозных пятен на стенках тонкого и толстого кишечника. При воздействии неблагоприятных факторов эритемы переходят в эрозии и язвы.
Причины
Эритематозная гастродуоденопатия и гастропатия развиваются под вдиянием ряда неблагоприятных факторов:
Симптомы
Эритематозная гастропатия характеризуется определённой клинической картиной. Основные симптомы:
Эритематозная гастропатия дополнительно проявляется отложением белого налёта на языке, особенно по утрам.
Анализы и диагностика
На основании данных осмотра пациента, результатов лабораторных и инструментальных исследований выставляется диагноз «Эритематозная гастропатия».
Лабораторные методы исследования:
Инструментальные методы исследования эритематозной гастропатии и дуоденопатии:
В затруднительных ситуациях назначают компьютерную томографию, МРТ и другие методы лучевой диагностики. Очень важно грамотно отдифференцировать дуоденопатию от язвенной болезни пищеварительного тракта, гастрита, язвенного колита и другой патологии ЖКТ воспалительного и невоспалительного характера.
Чаще всего эритематозная гастропатия является случайной находкой при обследовании пищеварительного тракта по другим поводам. При необходимости проводится биопсия взятого из стенки желудка материала.
Лечение эритематозной гастропатии
В зависимости от причины, спровоцировавшей эритематозную гастропатию, назначается соответствующее медикаментозное лечение. При неэффективности диеты и лекарственной терапии показано оперативное вмешательство. Гастродуоденопатия лечится по такой же схеме.
Хронический гастродуоденит: симптомы и лечение у взрослых и детей
Хронический гастродуоденит (код МКБ-10: К29) — воспаление слизистой нижнего отдела желудка и двенадцатиперстной кишки.
Для заболевания характерно чередование периодов обострения и ремиссии. Для устранения неприятных симптомов применяют комплексное лечение — медикаментозную терапию, диетотерапию, физиопроцедуры.
Общие сведения
Хронический гастродуоденит — длительно протекающая патология, для которой характерно воспаление пилорической части желудка и 12-перстной кишки. Протекает болезнь тяжелее, чем гастрит или дуоденит в отдельности.
Гастродуоденит — следствие воспалительных, дегенеративных и дистрофических процессов в эпителиальных тканях слизистой органов желудочно-кишечного тракта. В результате перестраивается эпителии, развивается дисфункция желез пораженных органов, нарушаются регенеративные, секреторные, моторные функции.
Провоцирующие факторы
Спровоцировать развитие хронического воспалительного процесса слизистой желудка и 12-перстной кишки могут системные заболевания, погрешности в питании и различные внешние и внутренние факторы.
Какие заболевания и патологии могут привести к развитию хронического гастродуоденита:
Один из основных провоцирующих факторов — нарушение правил здорового питания. Длительные перерывы между приемами пищи и постоянное переедание, чрезмерное употребление горячих блюд и напитков, жареной, острой еды, соблюдение строгой диеты. К провоцирующим факторам относят алкогольную зависимость и курение, хроническую усталость, стресс, неблагоприятную экологическую обстановку, длительный или бесконтрольный прием лекарственных средств.
Клинические проявления
Из симптомов гастродуоденита хронического течения характерен болевой синдром в брюшной полости различной степени интенсивности, чувство тяжести в желудке. Через 1-2 часа после приема пищи появляются спазмы, дискомфорт в верхней части живота с правой стороны. Боль чаще всего ноющая, умеренная, может отдавать в спину, лопатку.
При обострении патологии кожа становится бледной, снижается артериальное давление и частота сердечных сокращений. Иногда температура повышается до субфебрильных отметок.
Диагностические мероприятия
Диагностикой и составлением плана лечения занимается гастроэнтеролог. Дополнительно необходимо записаться на прием к эндоскописту.
Проводят дифференциальную диагностику для исключения язвенной болезни, спазма сфинктера Одди, панкреатита, холецистита, рака дуоденального сосочка, грыжи пищевода.
Методы лечения хронического гастродуоденита
Терапия заболевания включает несколько этапов — подбор диеты, медикаментозное и немедикаментозное лечение.
Диетотерапия
При хроническом гастродуодените диета — одна из важных составляющих лечения. Из рациона необходимо исключить продукты, которые требуют длительного переваривания. Вся пища должна быть разваренной, протертой или кашицеобразной.
Во время обострения заболевания при повышенной и нормальной кислотности назначают стол № 1. При пониженной кислотности — диету № 2. После улучшения состояния — диету № 15. При запорах — № 3, при расстройстве стула — № 4. В первые 24 часа после начала рецидива показано голодание, можно пить воду или чай без сахара в небольшом количестве.
Фармакотерапия
Задача медикаментозного лечения хронического гастродуоденита у детей и у взрослых одинаковая — купировать неприятные симптомы, устранить причины патологического состояния, снизить риск обострения болезни и развития осложнений.
Немедикаментозная терапия
Физиотерапевтические процедуры назначают во время ремиссии и обострения заболевания.
Физиотерапия благотворно влияет на основные патогенетические механизмы развития заболевания. Процедуры помогают нормализовать работу нервной, эндокринной, иммунной систем. Лечение способствует уменьшению проявлений воспаления и улучшению микроциркуляции, оказывает выраженное обезболивающее действие, восстанавливается трофика пораженных органов. Полученные положительные результаты сохраняются в течении нескольких месяцев.
Во время ремиссии назначают лечебную физкультуру. Специалист подбирает упражнения для улучшения кровообращения в брюшной полости и трофики слизистой оболочки желудка, ускорения репаративных процессов.
Профилактика
Чтобы избежать обострения хронического гастродуоденита врачи рекомендуют придерживаться следующих правил:
При хроническом гастродуодените полностью вылечить болезнь невозможно. Спровоцировать рецидив могут различные факторы — стресс, погрешности в питании, переутомление. Но при соблюдении всех рекомендаций гастроэнтеролога можно избежать систематических обострений.
Заниматься самолечением хронического гастродуоденита опасно. Без правильной терапии развиваются опасные осложнения — язвенная болезнь, желудочные кровотечения, рак желудка или дуоденального сосочка, анемия, атрофический гастрит.
Гастродуоденит. Язвенная болезнь желудка и двенадцатиперстной кишки
Терминология
Прежде всего, необходимо внести терминологическую ясность, поскольку понятия «язва», «эрозия», «гастрит», «гастродуоденит» и т.п. — нередко смешиваются и путаются. Речь в любом случае идет о поражении слизистых оболочек желудочно-кишечного тракта, точнее, собственно желудка и его непосредственного продолжения – двенадцатиперстной кишки, с которой желудок сообщается через сфинктер-привратник (лат. «pylorus»). Поверхностный воспалительный процесс в этой зоне носит название гастрит или гастродуоденит — второй вариант означает, что воспаление распространяется и на двенадцатиперстную кишку. Иногда изолированно диагностируют пилорит или бульбит, акцентируя преимущественную локализацию воспалительного процесса, соответственно, в привратнике или луковице двенадцатиперстной кишки. Однако все эти структуры настолько взаимосвязаны, что чаще всего процесс со временем генерализуется.
Эрозией называют стойкое поверхностное деструктивное изъязвление, часто кровоточивое, возникающее на внутренних стенках желудка и/или двенадцатиперстной кишки (или на любой другой воспаленной слизистой, если не ограничиваться тематикой статьи), — что и подразумевается диагнозом, напр., «эрозивный гастрит». Язва — следующий этап или уровень разрушительного эродирующего процесса, характеризующийся постепенным разрушением все более глубоких слоев ткани.
Существенной разницей между эрозией и язвой является то, что при адекватном лечении регенеративные процессы могут «затянуть» и восстановить эродированный участок практически без изменений в структуре и функциональном статусе ткани, тогда как более глубокая, по определению, подповерхностная язва разрушает тот или иной объем ткани необратимо – в лучшем случае, образовавшийся дефект может зарубцеваться с частичным замещением утраченной паренхимы соединительной тканью.
Язвенная болезнь желудка и двенадцатиперстной кишки — тяжелое хроническое заболевание, которое характеризуется чередованием относительных ремиссий и обострений, но в отсутствие медицинского вмешательства обнаруживает тенденцию к неуклонному (более или менее быстрому) прогрессированию.
Локализация незаживающей, воспаленной, кровоточащей язвенной поверхности в гастродуоденальной зоне многократно увеличивает ту опасность, которую несут язвы вообще. Дело в том, что здоровые поверхности желудка, привратника и двенадцатиперстной кишки защищены плотным эпителиальным слоем от разрушительного действия собственных пищеварительных секретов (желудочный сок, желчь), тогда как при разрушении этой защитной оболочки кислота буквально «разъедает и проедает» стенки все глубже, и чем более выражен гиперацидный синдром (т.е. повышенная кислотность, гиперсекреция желудка), тем этот процесс агрессивней.
В мире накоплен огромный статистический материал в отношении гастродуоденальной язвенной болезни, однако эти данные находятся в тесной зависимости от диагностических установок исследователя и характеристик выборки (региональных, возрастных, профессиональных и т.д.), от постановки вопроса и дизайна исследования. В самом общем приближении, распространенность язвенной болезни оценивается в пределах 5-11% человеческой популяции. Достоверным можно считать преобладание мужчин среди страдающих этим заболеванием. Установлено также, что в молодом возрасте преобладают дуодениты и язвы двенадцатиперстной кишки, тогда как в старших категориях чаще диагностируется преимущественно желудочная локализация изъязвления.
И хотя достигнуты значительные успехи в исследованиях и терапии этого грозного заболевания, в сокращении его распространенности, летальности, частоты хирургических вмешательств, — запущенные и осложненные варианты по-прежнему очень опасны и иногда фатальны.
Причины
Долгое время язвенная болезнь связывалась, в основном, с алиментарными (пищевыми) факторами. Однако двадцатый век кардинальным образом расширил и углубил представления об этиопатогенезе. Нездоровое питание (в самом широком смысле), а также пьянство, курение, переутомление, дефицит сна, неблагоприятная экологическая обстановка – и сегодня рассматриваются в числе наиболее значимых факторов риска, однако причины язвенной болезни сложнее и многообразней; это заболевание – из группы полиэтиологических (многопричинных). На сегодняшний день достоверно установлена роль таких факторов, как:
Влияние наследственного фактора не вызывает сомнений; его значимость оценивается, в зависимости от методологического подхода к исследованию, в статистическом интервале от 10 до 50 процентов. Определенное значение имеют также, по-видимому, группа крови, резус-фактор и другие врожденные характеристики.
Далее, язвенная болезнь не случайно стоит на втором, после артериальной гипертензии, месте в т.н. Большой Семерке психосоматических заболеваний. Взаимосвязь между физиологическими и нервно-психическими процессами (а также их нарушениями) очень тесна, давно доказана и остается объектом интенсивных исследований, вскрывающих все новые тенденции и закономерности. Разного рода стрессы, одномоментные и хронические; умственные и эмоциональные перегрузки; невротические расстройства (особенно тревожно-фобические и неврастенические) – все это неизбежно сказывается на общем состоянии организма и, в частности, на функциональном статусе органов ЖКТ.
В отношении патогенного микроорганизма Helicobacter Pylory в гастроэнтерологической науке долгое время складывалась неопределенная и даже парадоксальная ситуация. Априори считалось невозможным существование бактериальных культур, способных к активной жизнедеятельности в соляной кислоте (ее достаточно высокая концентрация в желудочном соке необходима для нормального протекания ферментативно-пищеварительных процессов). В то же время, неоднократно высказывались аргументированные множеством фактов и наблюдений гипотезы о том, что такой микроорганизм не просто существует, но может оказаться непосредственной причиной язвенной болезни. Более того, Helicobacter Pylory (досл. «привратниковая спиральная бактерия») несколько раз была обнаружена различными исследователями, но эти открытия либо не получили должного внимания, либо не были достаточно доказательными, чтобы преодолеть устоявшееся скептическое предубеждение к «бактериальной» гипотезе. Лишь к середине 1980-х годов все вопросы были окончательно сняты; представления об этиопатогенезе гастродуоденитов и язвенной болезни в очередной раз кардинально изменились. Сегодня известно, что Helicobacter Pylory присутствует в организме у 75% больных язвенной болезнью желудка и у 95% пациентов с язвенной болезнью двенадцатиперстной кишки.
Неоспоримой является также взаимозависимость всех структурных элементов желудочно-кишечного тракта, эндокринной системы, гемодинамических и биохимических факторов. Любой дисбаланс в этой сфере, наличие хронических заболеваний и очагов инфекции в какой бы то ни было системе организма, – особенно в сочетании с нездоровым образом жизни (см. выше), – создают предпосылки для активизации патогенной микрофлоры, развития гастритов и язвенной болезни со всеми ее жизнеугрожающими последствиями и осложнениями.
Следует подчеркнуть, что гастродуодениты и язвенная болезнь рассматриваются нами в одной статье лишь из соображений определенного симптоматического, этиологического и патоморфологического их сходства, а также единой локализации. В действительности прямая причинно-следственная связь (или последовательная смена фаз, стадий и состояний) между гастритом и язвенной болезнью прослеживается далеко не всегда. Напротив, гастродуоденит во многих случаях носит вторичный характер и является следствием давно протекающей язвенной болезни, либо осложняет течение других хронических заболеваний ЖКТ, либо выступает как самостоятельное заболевание без каких-либо признаков язвы.
Симптоматика
Доминирующими, наиболее типичными проявлениями служат, однако, болевой синдром (во всем спектре возможного абдоминального дискомфорта: ощущение тяжести и переполненности, рези и спазмы различной интенсивности, тянущие, тупые, ноющие боли) и столь же многообразные диспептические и дискинетические феномены (изжога, отрыжка, рефлюкс-синдром, тошнота и рвота, диарея, запоры, метеоризм, неприятный запах изо рта). На фоне обострений или осложнений нередко наблюдаются примеси слизи и крови в рвотных и/или каловых массах.
При столь серьезной патологии формируется также астено-депрессивный синдром с компонентами апатии, ипохондрии, резко сниженной работоспособности, утраты привычных интересов и т.д. Меняется и внешний вид: больные, как правило, худы и бледны, с нездоровой кожей и поредевшими тусклыми волосами (вследствие неправильного метаболизма), «погасшим» взглядом.
От преимущественной локализации (желудок, привратник или двенадцатиперстная кишка), выраженности и масштабов изъязвления, и в значительной степени – от рН желудочной среды зависит связь симптоматики с приемом пищи. В одних случаях больные лучше чувствуют себя натощак (пониженная кислотность), в других облегчение наступает только после еды (повышенная). Вообще, все клинические варианты и типы течения гастродуоденитов и язвенной болезни возможно описать только в фундаментальном многостраничном исследовании.
К наиболее тяжелым из возможных осложнений и исходов относятся: прободение язвы (с кинжальной болью, синдромом «острого живота», выбросом желудочного содержимого в брюшную полость и последующим перитонитом); желудочные кровотечения; грубые деформирующие рубцовые изменения, обусловливающие выраженную функциональную недостаточность; малигнизация (перерождение в злокачественный опухолевый процесс); хронические панкреатиты, холециститы, жировые гепатозы и др.
Диагностика
Диагностика предполагаемой язвенной болезни требует самого тщательного обследования, в том числе для дифференциации от симптоматически сходных заболеваний (язва может быть вызвана специфическими патогенами – туберкулезной палочкой, бледной трепонемой, распадающейся опухолью и т.д.). Необходима контрастная рентгенография, биопсия, ряд лабораторных анализов и, по показаниям, визуализирующих методов диагностики (КТ, МРТ, УЗИ). Однако на сегодняшний день главным, незаменимым, наиболее информативным и многофункциональным инструментом в данном случае (как и во многих других, впрочем) является фиброэзофагогастродуоденоскопия, или ФЭГДС, которую с полным основанием называют золотым стандартом современной гастроэнтерологии.
Лечение
Выбор терапевтической стратегии и конкретной схемы лечения определяется множеством факторов – прежде всего, диагностическими результатами, общим состоянием больного, клиническими и индивидуальными особенностями. В любом случае, назначается специальная диета и нормализация всех факторов, связанных с образом жизни. Широко применяются антацидные (противокислотные) препараты, в т.ч. антисекреторные Н2-блокаторы (при пониженной секреции, напротив, могут быть назначены заместительные препараты); антибиотики, к которым наиболее чувствителен данный штамм Helicobacter Pylory (по результатам бактериологического анализа); регуляторы эндокринного баланса; санаторно-курортное лечение (в частности, курсовой прием тех или иных минеральных вод). В наиболее тяжелых, острых, осложненных, жизнеугрожающих ситуациях осуществляется хирургическое вмешательство, практикуемые варианты и техники которого также очень разнообразны.
Даже при своевременном обращении за помощью и неукоснительном соблюдении всех врачебных предписаний прогноз остается лишь относительно благоприятным. Необходим перманентный профилактический и противорецидивный режим, а также диспансерное наблюдение в течение, как минимум, 3-5 лет с момента последнего успешно купированного обострения.