гастрэктомия комбинированная что это
Гастрэктомия
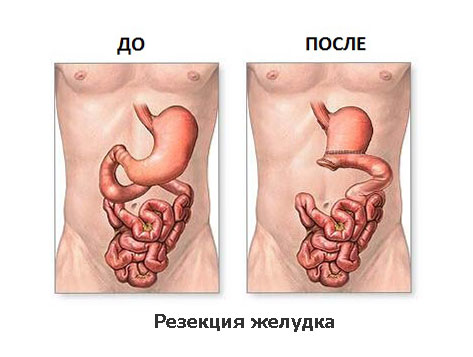
Гастрэктомия – основная операция для лечения рака желудка. Она предполагает хирургическое удаление органа вместе с окружающей клетчаткой и лимфоузлами. В основном операция применяется для лечения рака желудка. Она может быть выполнена на любой стадии, кроме четвертой, на которой появляются отдаленные метастазы.
Показания
Гастрэктомия – не единственная операция по лечению рака желудка. Возможны и другие варианты лечения: на ранних стадиях проводят эндоскопическую резекцию слизистой оболочки, а при небольших, неагрессивных опухолях, особенно располагающихся в антральном отделе, желудок может быть удален не полностью, а частично.
Обычно гастрэктомия проводится при крупных новообразованиях, а также при агрессивных и расположенных в верхней части желудка опухолях.
Хирургическое лечение рака желудка показано всем пациентам, за исключением случаев появления отдаленных метастазов. Даже если опухоль распространилась на соседние органы, гастрэктомия всё ещё возможна. Но в этом случае удаления одного только желудка недостаточно: проводятся комбинированные операции – гастрэктомия дополняется резекцией печени, поджелудочной железы, кишечника, диафрагмы.
Как проводится операция
Обычно операция выполняется через большой разрез на животе (лапаротомия). Изредка используется лапароскопия. Хотя операция через короткие разрезы менее травматичная, пока что нет убедительных доказательств, что она способна обеспечить аналогичные показатели выживаемости пациентов.
Врач удаляет желудок, пересекая его на расстоянии около 5 см от опухоли. При агрессивных типах рака отступ увеличивают до 7 см. Желудок удаляют вместе с большим и малым сальником, клетчаткой и лимфоузлами. Сразу после вмешательства выполняется гистологическое исследование материала, чтобы убедиться в отсутствии раковых клеток на границе удаленной ткани.
Кандидат медицинских наук
Опыт работы: Более 19 лет
Операция всегда дополняется лимфодиссекцией. Количество удаляемых лимфоузлов зависит от стадии патологии, величины и расположения опухоли. Обычно чем больше узлов удаляет врач, тем лучше показатели выживаемости пациентов. Но хирург удаляет только лимфоузлы первого и второго порядка. Узлы третьего порядка считаются отдаленными. Их удаление повышает риск осложнений, но не увеличивает выживаемость пациентов.
Реконструкция желудка
После удаления желудка у пациента должна сохраняться возможность самостоятельного питания. Для этого проводится реконструктивный этап онкологической операции.
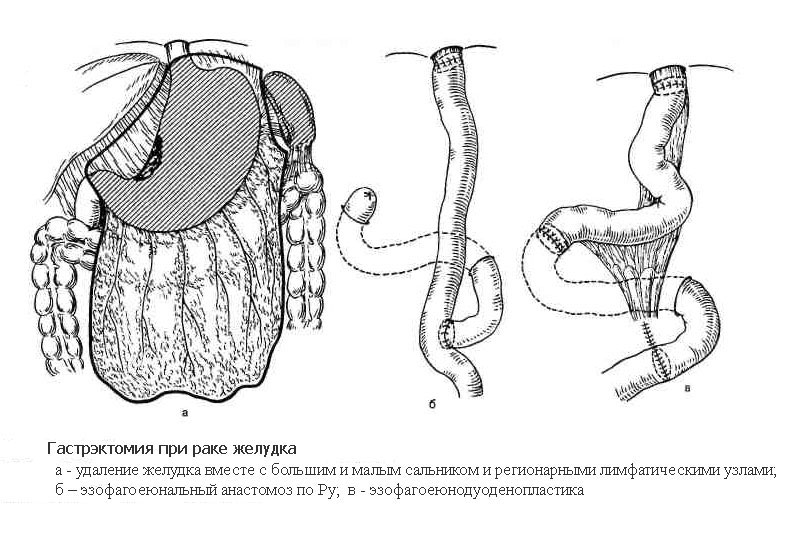
В литературе описано более 70 способов реконструкции после гастрэктомии. Все методы восстановления непрерывности пищеварительного тракта делят на две группы: с сохранением или без сохранения пассажа по двенадцатиперстной кишке. Кроме того, пластика может быть выполнена без резервуара или с резервуаром, который обычно формируют из сдвоенного сегмента тонкой кишки.
В клинике НАКФФ предпочтение отдается хирургическим операциям с сохранением пассажа по двенадцатиперстной кишке, с резервуаром. Они обеспечивают лучшее качество жизни пациентов после гастрэктомии, снижают риск рефлюкса, демпинг-синдрома, дисфагии и других симптомов.
Операция резекции и гастрэктомии
29 января 1881 года Теодор Бильрот провел первую успешную операцию резекции желудка при локализации рака в его выходном отделе. Последующая и также успешная операция резекции была проведена через несколько месяцев ассистентом Бильрота. Успех заключался и в продолжительности жизни пациента, первого среди прооперированных по поводу рака желудка прожившего пять лет после операции.
Уважаемые пациенты! Обратите внимание на следующие материалы сайта:
Несмотря на то, что с момента выполнения первой успешной операции на желудке прошло более 130 лет и за прошедшее время медицина шагнула далеко вперед, основным методом лечения рака желудка остается операция. Никакие другие методы лечения не могут заменить хирургическое вмешательство.
Принципиально выделяют два вида радикальных операций по поводу рака желудка: субтотальная резекция желудка и гастрэктомия. Выбор объема операции зависит в первую очередь от локализации опухоли в желудке, уровня глубины проникновения опухоли в стенку желудка, а также её распространение на соседние органы и структуры.
Дистальная субтотальная резекция желудка
При распространении опухоли на соседние органы выполняется и их резекция. Операция завершается восстановлением непрерывности желудочно-кишечного тракта формированием анастомоза (соустья) между оставшейся частью желудка и тонкой кишкой.
Существует несколько десятков способов восстановления непрерывности желудочно-кишечного тракта, но наиболее часто применяемыми являются следующие: по Бильрот, Бальфуру, Ру, Райхелю—Полиа, Хофмейстеру—Финстереру, Мойнихену. Анастомозы формируются с помощью ручного шва, либо с помощью различных сшивающих аппаратов.
Гастрэктомия
Гастрэктомия – операция, выполняемая при локализации раковой опухоли в средней и верхней трети тела и кардиальном отделе желудка, а также при расположении опухоли в месте перехода желудка в пищевод (кардиоэзофагеальный рак). Объем операции включает удаление всего желудка, также с обязательным выполнением лимфодиссекции. В отдельных случаях дополнительно удаляются селезенка вместе с телом и хвостом поджелудочной железы. При распространении опухоли на соседние органы выполняется и их резекция. Операция завершается формированием анастомоза напрямую между пищеводом и тонкой кишкой, также либо с помощью ручного шва, либо с помощью специальных сшивающих аппаратов.
Изложенные операции могут выполняться традиционным (открытым) методом и с помощью высокотехнологичных малотравматичных методов (лапароскопическим или роботическим).
Традиционный (открытый) метод применяется у пациентов с местнораспространенными опухолями желудка требующие расширенных и комбинированных операций с резекцией соседних органов и структур, а также у пациентов с высоким индексом массы тела (ИМТ>30).
У пациентов с начальной (I-II) стадией заболевания и с ИМТ
Гладышев Дмитрий Владимирович:
Коваленко Сергей Алексеевич:
Городская больница №40, г.Сестрорецк, ул.Борисова, д.9, хирургический корпус (№4), кабинет №19.
Часы приёма: понедельник, среда, пятница с 15.00 до 17.00. По направлению онкологов поликлиник.
Запись по телефону: 8-911-235-21-80.
Информационно-справочная служба: +7 (812) 437-40-75 и +7 (812) 437-31-11
Отдел платных услуг: +7 (812) 437-11-00 и +7 (911) 766-97-70
Информация по отборочной комиссии: +7 (812) 437-09-07
Отдел госпитализации: +7 (812) 437-03-68 и +7 (812) 434-32-13
Запись на МРТ, КТ, ПЭТ КТ : +7 (812) 437-35-13 и +7 (911) 171-06-04
Маммография: +7 (812) 200-16-88.
Вы можете выбрать удобную для Вас дату исследования соответственно с периодом менструального цикла.
Кроме того, Вы можете оставить свой вопрос в рубрике «Вопрос-ответ» и сотрудники отдела платных услуг обязательно свяжутся с Вами или ответят по указанному Вами адресу электронной почты.
Гастрэктомия комбинированная что это
а) Показания для гастрэктомии с реконструкцией по Лонгмайру:
— Плановые: злокачественные опухоли желудка.
— Альтернативные операции: резекция желудка при опухолях, расположенных дистальнее угла желудка (карциномы кишечного типа по классификации Лаурена). Y-образная реконструкция по Ру, особенно после паллиативной резекции. Эзофагогастрэктомии при раке кардии.
б) Предоперационная подготовка:
— Предоперационные исследования: эндоскопия с биопсией и эндоскопическое ультразвуковое исследование, рентгенография верхнего отдела ЖКТ, ультразвуковое исследование органов брюшной полости, возможна компьютерная томография.
— Подготовка пациента: назогастральный зонд, предоперационная антибиотикопрофилактика.
в) Специфические риски, информированное согласие пациента:
— Спленэктомия
— Несостоятельность анастомоза (менее 5% случаев)
— Нарушение пассажа пищи (10-30% случаев)
— Панкреатит (3% случаев)
— Абсцесс
— Повреждение поперечно-ободочной кишки/ее брыжейки
— Изменение типа питания
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
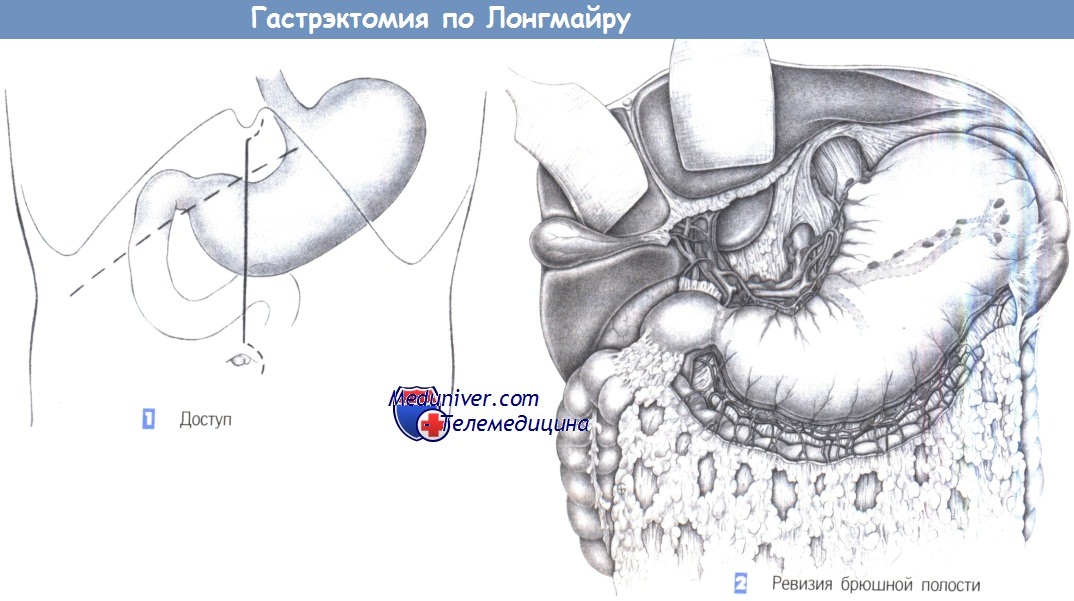
е) Доступ. Верхнесрединная лапаротомия с возможным расширением вниз.
ж) Этапы гастрэктомии по Лонгмайру:
— Доступ
— Ревизия брюшной полости
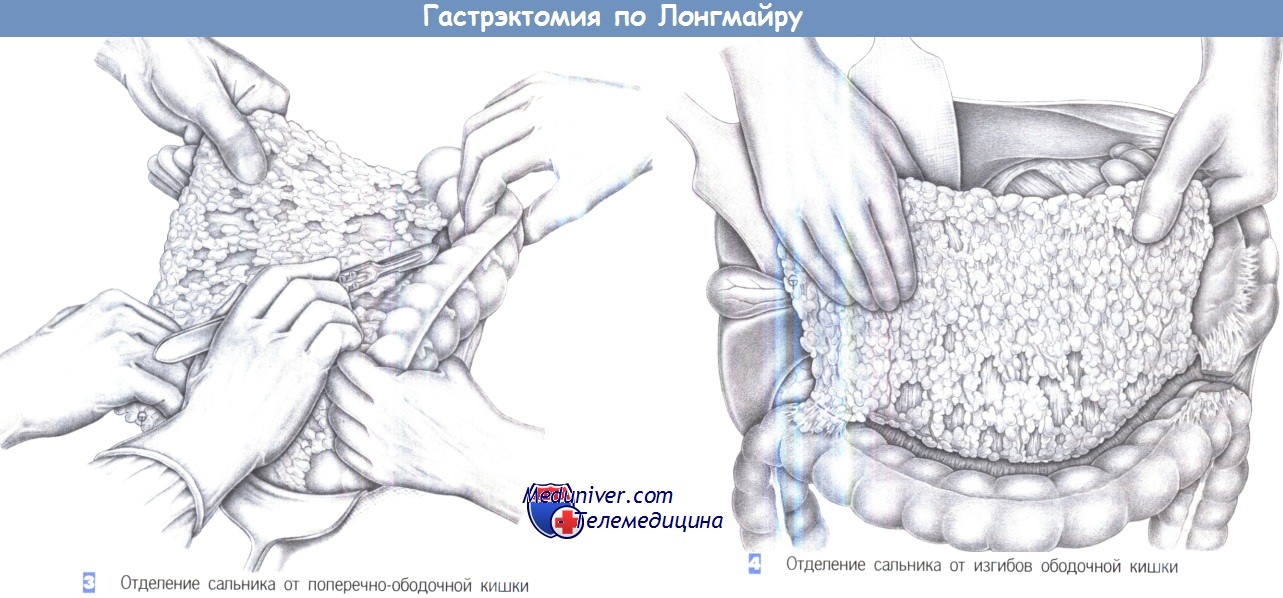
— Отделение сальника от поперечно-ободочной кишки
— Отделение сальника от изгибов ободочной кишки
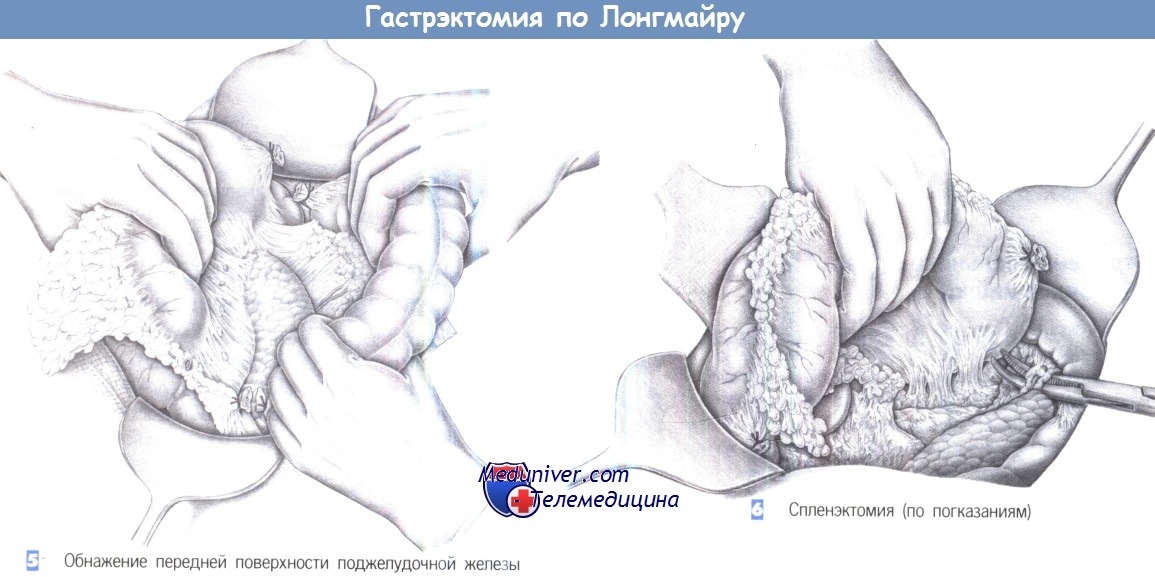
— Обнажение передней поверхности поджелудочной железы
— Спленэктомия (по показаниям)
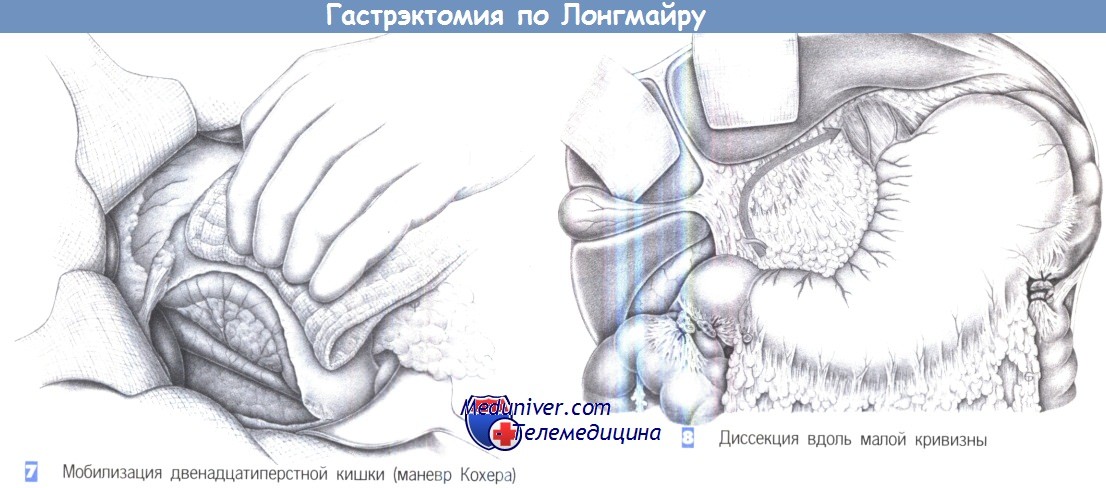
— Мобилизация двенадцатиперстной кишки (маневр Кохера)
— Диссекция вдоль малой кривизны
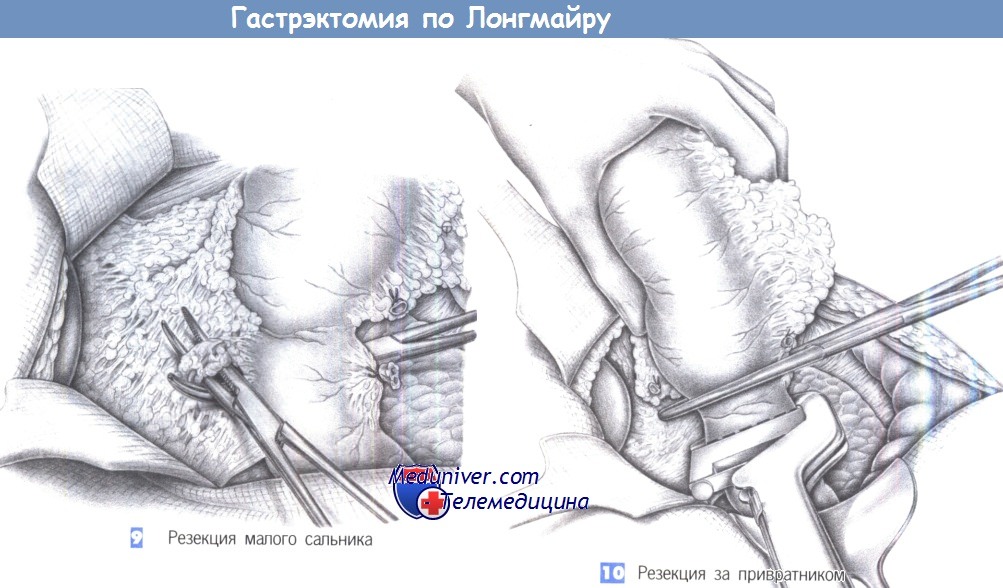
— Резекция малого сальника
— Резекция за привратником
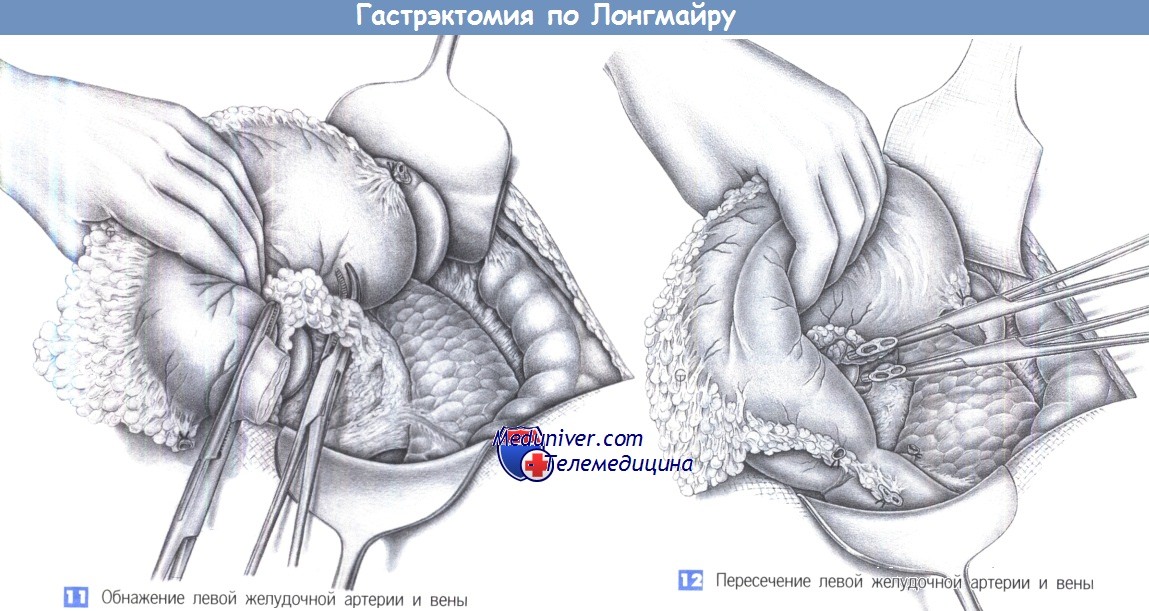
— Обнажение левой желудочной артерии и вены
— Пересечение левой желудочной артерии и вены
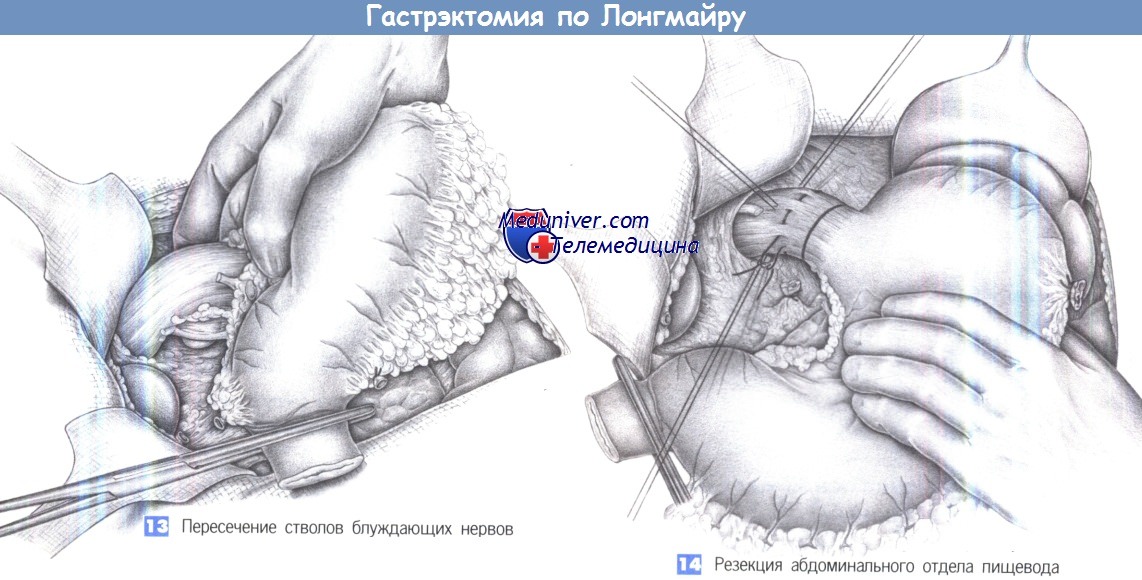
— Пересечение стволов блуждающих нервов
— Резекция абдоминального отдела пищевода
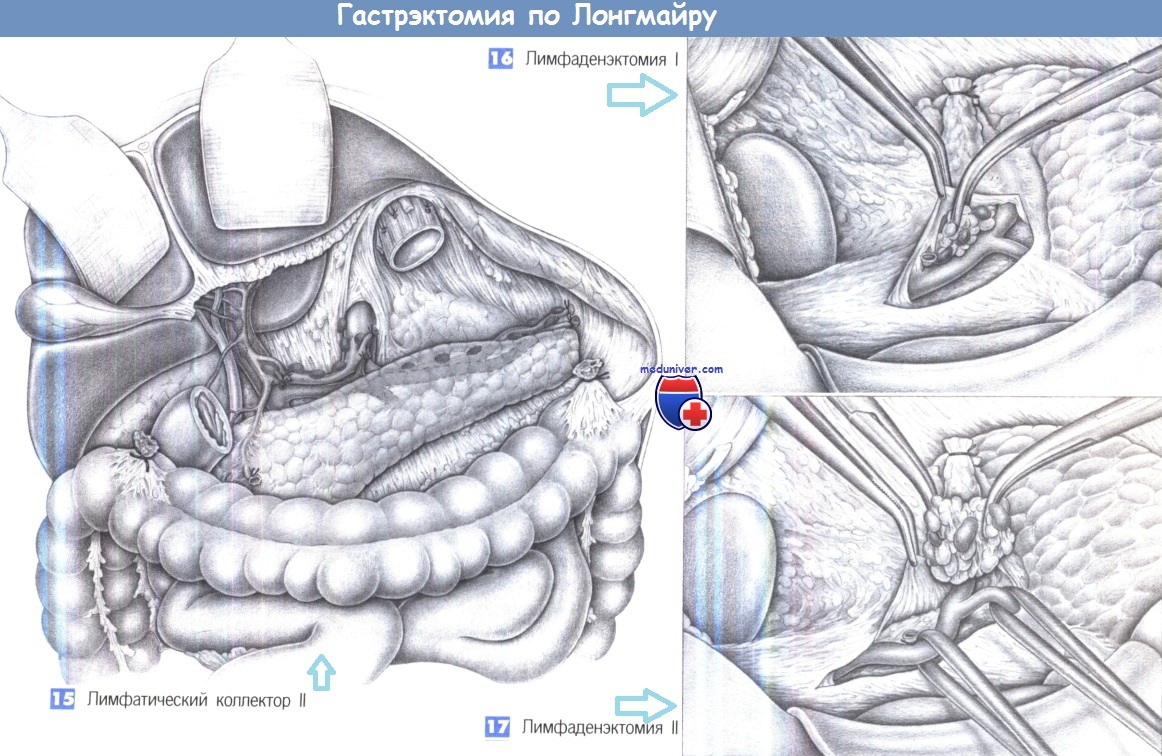
— Лимфатический коллектор II
— Лимфаденэктомия
— Лимфаденэктомия II
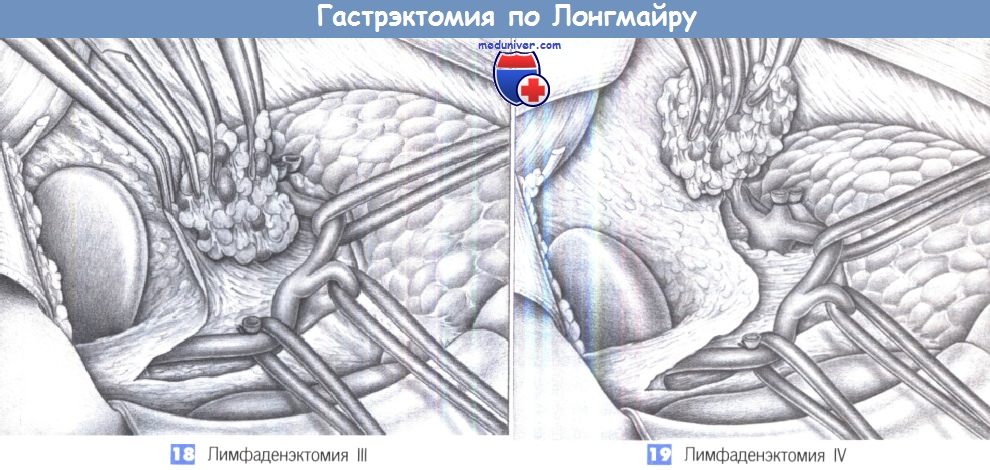
— Лимфаденэктомия III
— Лимфаденэктомия IV
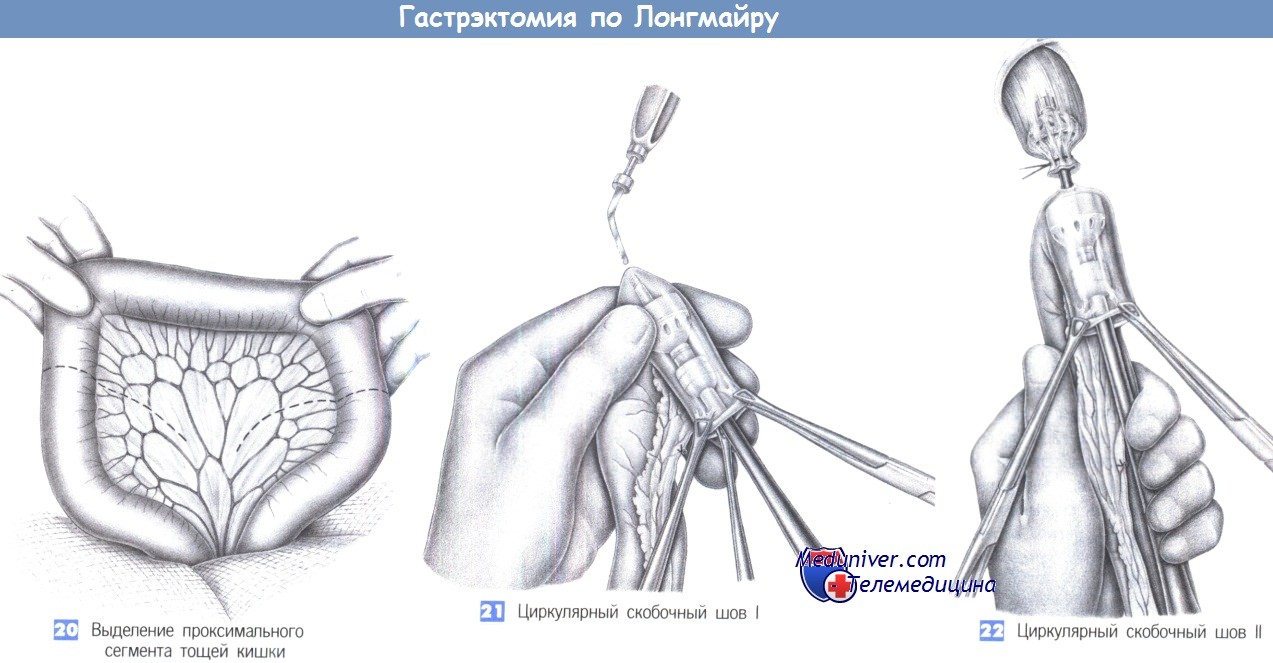
— Выделение проксимального сегмента тощей кишки
— Циркулярный скобочный шов I
— Циркулярный скобочный шов II
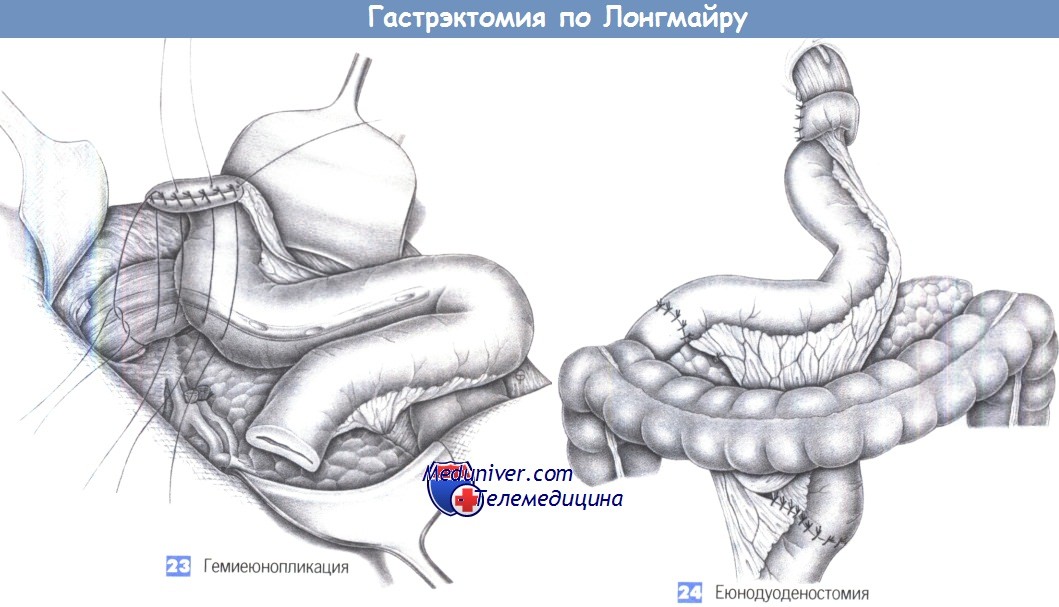
— Гемиеюнопликация
— Еюнодуоденостомия
и) Меры при специфических осложнениях:
— Повреждение желчного протока: первичный шов рассасывающимся материалом после введения Т-образной трубки
— Повреждение селезенки: попытайтесь сохранить селезенку путем гемостаза электро-/сапфировой/аргоновоплазменной коагуляцией и наложения гемостатического материала.
1. Доступ. Удобен верхнесрединный разрез с возможным продлением вниз. Для пациентов с ожирением альтернативой является расширенный разрез в правом подреберье.
2. Ревизия брюшной полости. После рассечения брюшной стенки выполняется ревизия брюшной полости. Радикальная гастрэктомия включает в себя удаление желудка, терминального отдела пищевода, проксимальной части двенадцатиперстной кишки, малого и большого сальника, а также лимфатических коллекторов I и II уровней. После подтверждения диагноза следует исключить отдаленные метастазы (например, в печени, брюшине, яичниках, дугласовом пространстве). Фактически гастрэктомия начинается с мобилизации большого сальника.
4. Отделение сальника от изгибов ободочной кишки. Мобилизация большого сальника выполняется до обоих изгибов ободочной кишки. Слева пересекаются селезеночноободочная и расположенные дорзально желудочно-ободочная и желудочно-селезеночная связки. Сосудистые включения перекрываются лигатурами с прошиванием. У печеночного изгиба рассекается между зажимами Оверхольта и перевязывается с прошиванием двенадцатиперстно-ободочная связка.
5. Обнажение передней поверхности поджелудочной железы. После пересечения связок передний листок брыжейки поперечно-ободочной кишки постепенно отделяется по вентральной поверхности поджелудочной железы. Поперечноободочная кишка отводится каудально путем бимануальной тракции, тогда как желудок и большой сальник отводятся краниально. Это обеспечивает доступ к чревным лимфатическим коллекторам. Лимфатические коллекторы II уровня могут быть удалены в едином блоке либо на этом этапе операции, либо, как показано здесь, позднее на отдельном этапе.
6. Спленэктомия (по показаниям). Вскрытие сальниковой сумки обнажает ворота селезенки. Селезеночная артерия и вена выделяются раздельно, пересекаются между зажимами Оверхольта и перевязываются с прошиванием (2-0). Затем следует дорзальная мобилизация селезенки с рассечением париетальной брюшины над боковой поверхностью селезенки. Это позволяет повернуть селезенку в вентральном направлении. Все фиброзные тяжи, соединяющие ее с хвостом поджелудочной железы, пересекаются.
Выполняется высокое пересечение селезеночных сосудов: сосуды выделяются и раздельно пересекаются между лигатурами. Тщательная диссекция предотвратит повреждение хвоста поджелудочной железы. Место повреждения, если оно все же произойдет, необходимо закрыть отдельными швами (3-0 PGA). Селезенка остается соединенной с желудком короткими желудочными сосудами.
7. Мобилизация двенадцатиперстной кишки (маневр Кохера). Мобилизация двенадцатиперстной кишки по Кохеру облегчает закрытие культи двенадцатиперстной кишки, а также, после формирования изоперистальтической вставки, еюнодуоденостомию. Более того, она также позволяет удалить ретропанкреатические лимфатические узлы. Мобилизация начинается с того, что ассистент отводит двенадцатиперстную кишку медиально.
Натянутая складка брюшины латеральнее двенадцатиперстной кишки рассекается ножницами. Диссекция выполняется тупым и острым путем и продолжается по другую сторону нижней полой вены. Краниальным краем диссекции является печеночно-двенадцатиперстная связка, тогда как печеночный изгиб ободочной кишки образует ее каудальный край. После полной мобилизации задняя поверхность поджелудочной железы и нижняя полая вена лежат полностью обнаженными, а глубже появляются забрюшинный жировая клетчатка и почечная фасция Герота.
8. Диссекция вдоль малой кривизны. Резекция малого сальника начинается у привратника и распространяется до кардии. Чтобы удалить малый сальник как можно полнее, ее следует проводить близко к печени.
9. Резекция малого сальника. Мобилизация малого сальника начинается с проведения зажима Оверхольта под проксимальный отдел двенадцатиперстной кишки. Разведение браншей зажима позволяет обнаружить правую желудочную артерию, которая перевязывается между зажимами Оверхольта. В ходе этого маневра должна быть тщательно защищена печеночно-двенадцатиперстная связка. Следует избегать случайного повреждения печеночной артерии и, если это случилось, зашить ее сосудистым швом. Дальнейшая диссекция продолжается вдоль нижней поверхности печени до кардии.
Полное пересечение малого сальника у нижней поверхности печени вместе с печеночными ветвями блуждающего нерва позволит отделить желудок от двенадцатиперстной кишки.
10. Резекция за привратником. Желудок резецируется на 1,0-1,5 см дистальнее привратника вместе с проксимальной частью двенадцатиперстной кишки. Желудок перекрывается краниально зажимом Кохера, тогда как двенадцатиперстную кишку можно закрыть каудально либо нераздавливающим кишечным жомом, если планируется изоперистальтическая интерпозиция, либо швами в случае реконструкции Y-образной петлей по Ру. Для этого подходит линейный сшивающий аппарат, а линию скобочного шва следует обшить отдельными швами (3-0 PGA).
11. Обнажение левой желудочной артерии и вены. Сосудистая ножка левой желудочной артерии обнажается путем запрокидывания желудка кверху, где он фиксируется. Под натяжением ножка выглядит как плотный тяж, здесь обычно можно встретить увеличенные лимфатические узлы. Перед перевязкой левой желудочной артерии нужно четко идентифицировать общую печеночную и селезеночную артерии. Под сосудистый пучок подводится зажим Оверхольта, и артерия с веной перевязываются раздельно. Чтобы выделить и перевязать сосуды, отделяется окружающая их жировая клетчатка и соединительная ткань.
12. Пересечение левой желудочной артерии и вены. Левая желудочная артерия и вена пересекаются между зажимами Оверхольта у чревного ствола и перевязываются с прошиванием (2-0 PGA). При этом пульсация печеночной и селезеночной артерии подтверждается пальпацией.
13. Пересечение стволов блуждающих нервов. Последним этапом полной гастрэктомии является мобилизация терминального отдела пищевода и пересечение стволов блуждающих нервов. На этом этапе должны выделяться и удаляться с препаратом кардиальные лимфоузлы. Тракция в каудальном направлении позволяет обнаружить стволы блуждающих нервов. Они коагулируются и пересекаются под контролем зрения. Это позволит растянуть абдоминальный отдел пищевода почти на 5 см.
14. Резекция абдоминального отдела пищевода. Линия пересечения желудка на уровне терминального отдела пищевода лежит приблизительно на 1,5 см выше кардии. Пищевод пересекается после наложения швов-держалок и, возможно, кисетного шва для аппаратного анастомоза. Культя пищевода временно закрывается влажной салфеткой.
15. Лимфатический коллектор II. За полным удалением желудка следует расширенная лимфаденэктомия. Это подразумевает удаление лимфатического коллектора II уровня, включающего группы лимфатических узлов вдоль чревного ствола, общей печеночной артерии, собственной печеночной артерии, селезеночной артерии и верхнего края поджелудочной железы.
16. Лимфаденэктомия I. Лимфаденэктомия начинается у основания желудочнодвенадцатиперстной артерии. Для этого эпи- и периваскулярная соединительная ткань захватывается пинцетом и пересекается ножницами до адвентиции желудочно-двенадцатиперстной артерии. Печеночная артерия обнажается и мобилизуется по направлению к печени до ее соединения с правой желудочной артерией. Каждый лимфатический узел, обнаруженный по ходу сосудов, выделяется и отделяется от сосуда в медиальном направлении. Рекомендуется рассекать ткань между передней поверхностью сосуда и поверхностью поджелудочной железы и вычищать весь пакет лимфоузлов в краниальном направлении.
Проксимальная часть желудочно-двенадцатиперстной артерии и общая печеночная артерия полностью очищаются по окружности и тупо отделяются от лимфатических узлов.
17. Лимфаденэктомия II. Пакет лимфоузлов захватывается зажимом Оверхольта и постепенно отделяется от сосудов. Перед выделением лимфоузлов на передней поверхности воротной вены, ее необходимо выделить в дорзальном направлении. В этой зоне обычно обнаруживается левая желудочная вена (венечная вена), которая пересекается или резецируется у ее слияния с воротной веной.
18. Лимфаденэктомия III. Диссекция пакета лимфоузлов продолжается медиально вдоль общей печеночной артерии. Собственная печеночная артерия и желудочно-двенадцатиперстная артерия перемещаются с помощью резиновых держалок. Для более легкого отделения лимфатических узлов общая печеночная артерия выделяется из своего ложа и поднимается на сосудистой петле. Лимфаденэктомия продолжается до места отхождения селезеночной и левой желудочной артерии от чревного ствола.
19. Лимфаденэктомия IV. Последним этапом лимфаденэктомии является диссекция вдоль проксимальных 3 см селезеночной артерии, что позволяет удалить находящиеся здесь лимфатические коллекторы. Предельную осторожность следует соблюдать, чтобы не повредить поджелудочную железу. Рассмотрите возможность дальнейшей резекции левой желудочной артерии и левой желудочной вены, которые нужно тщательно перевязать.
20. Выделение проксимального сегмента тощей кишки. После резекций R0, в качестве реконструктивной процедуры мы предпочитаем изоперистальтическую тощекишечную вставку, чтобы сохранить ортоградное направление хода кишечного содержимого для лучшего функционального результата.
При этом достигается оптимальная утилизация питательных веществ и, в отличие от других процедур, какой-либо кишечнопищеводный рефлюкс возникает редко. Изоперистальтическая вставка тощей кишки начинается с выбора проксимальной изо-перистальтической петли тощей кишки длиной 45 см.
Она должна кровоснабжаться как минимум одним центральным сосудом, который мог бы быть позадиободочно выведен в верхний этаж брюшной полости. Рекомендуется четкое обозначение направления перистальтики перемещаемого сегмента тощей кишки, так как антиперистальтическая вставка может привести к кишечной непроходимости. После изъятия сегмента тощей кишки донорское место закрывается анастомозом «конец в конец» отдельными швами (3-0 PGA), и окно в брыжейке ушивается. Кишечный сегмент переводится в верхний отдел живота позадиободочно для вставки между пищеводом и двенадцатиперстной кишкой.
21. Циркулярный скобочный шов I. Наиболее надежной считается эзофагоеюностомия «конец в бок», выполненная с помощью циркулярного сшивающего аппарата диаметром 29 мм. Проксимальный конец тощей кишки надевается на сшивающий аппарат без наковальни и протыкается центральным троакаром аппарата по противобрыжеечному краю, приблизительно в 7 см от слепого конца. Чтобы обеспечить минимальный размер дефекта, перфорацию рекомендуется выполнять электроножом. Конец тощей кишки захватывается маленьким легочным зажимом и осторожно натягивается на центральный троакар. После прокола троакаром на сшивающий аппарат накручивается наковальня и аппарат максимально открывается.
22. Циркулярный скобочный шов II. Сшиватель с наковальней вводится в пищевод. Перед этим удобно осторожно расширить просвет пищевода двумя щипцами с оливами на концах и развести их двумя зажимами Дюваля. Затем на пищевод накладывается кисетный шов, и части сшивающего аппарата свинчиваются вместе при легком потягивании за проксимальный отдел тощей кишки. Тонкая кишка должна быть расположена без перегибов и поворотов.
24. Еюнодуоденостомия. Реконструкция желудка завершается еюнодуоденостомией, которая накладывается вручную обычным способом однорядными отдельными швами через все слои (3-0 PGA). Операцию завершают два дренажа, устанавливаемые в поддиафрагмальное пространство в области анастомоза.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Удаление желудка в Германии

Гастрэктомия является радикальным хирургическим методом лечения в Германии, при котором должна быть выполнена реконструкция, т. е. восстановление проходимости пищеварительного тракта.
Желудок, который соединяется с пищеводом и переходит в тонкий кишечник, выполняет важные функции в организме. Во-первых, в нем начинается переваривание пищи с помощью желудочного сока, что помогает уничтожать бактерии, которые могли поступить в организм вместе с продуктами питания. Кроме того, здесь начинается первичное усвоение белка. Во-вторых, благодаря наличию специального сфинктера (привратника), отделяющего удаляемый орган от тонкого кишечника, желудок выполняет функцию регулятора поступления кислого желудочного содержимого в тонкий кишечник по мере ее готовности к приему следующих порций пищевой кашицы (химуса). И, в-третьих, желудок играет решающую роль в усвоении витамина В12 посредством производства вспомогательного вещества, так называемого внутреннего фактора (intrinsic factor), который вырабатывается слизистой оболочкой.
Показания к гастрэктомии
В случае рака желудка при принятии решения по дальнейшей терапии существует принципиальное различие между ранними карциномами и прогрессирующими опухолями. Если злокачественная опухоль ограничена слизистой оболочкой или верхним слоем подслизистой оболочки и может быть оценена как «опухоль низкого риска» (Low Risk Tumor) на основании ее биологической активности, то удаление опухоли возможно в рамках гастроскопии. Во всех остальных случаях развития онкологии удаление желудка с целью лечения рака в Германии для пациентов клиники «Нордвест» представляет собой единственный шанс на выздоровление.
Как и в случае других онкологических заболеваний, перед началом лечения необходимо определить стадию опухоли, т. е. определить степень ее распространения в организме (исследование локального распространения и наличия отдаленных метастазов). Обследования при раке желудка, позволяющие определить стадию рака, включают эндоскопию для забора проб и определения точной локализации опухоли в желудке, ультразвуковое обследование брюшной полости, а также КТ брюшной полости (особенно эпигастрия). В зависимости от результатов вышеуказанных методов диагностики, существует несколько вариантов лечения:
Решение о лечении с помощью гастрэктомии или субтотальной резекции желудка, при которой сохраняется верхняя его часть, принимается на основании локализации опухоли и типа дифференцировки опухолевых клеток (классификация по Лорен). При интестинальном типе рака достаточной считается зона безопасности в 5 см, чтобы в случае опухолей в нижней трети желудка часть органа могла быть сохранена.
При опухолях, расположенных в верхних отделах, показано полное оперативное удаление желудка. При диффузном типе по Лорен отдельные скопления опухолевых клеток обнаруживаются на расстоянии до 8 см от видимого края опухоли, так что почти всегда необходима гастрэктомия.
Помимо рака желудка, гастрэктомия также может быть показана при неукротимом кровотечении в области этого органа, например, после тяжелых аварий или при разрыве слизистой оболочки после сильной рвоты, или при незаживающих язвах.
Техника выполнения гастрэктомии — ход операции
Как правило, гастрэктомия может быть проведена двумя способами: лапароскопически (при этом хирург делает несколько маленьких разрезов в брюшине, так называемые троакары, через которые при дистанционном управлении производится удаление желудка) или в рамках открытой операции. Но поскольку на данный момент не существует убедительных фактов равнозначности данных методов, то в большинстве случаев предпочтение отдается последнему способу, т. е. открытой операции.
В рамках хирургического вмешательства гастрэктомия проводится посредством разреза, сделанного по центру верхнего отдела живота (эпигастрия). Все манипуляции проводятся под общим наркозом, в связи с чем, помимо проведения необходимых предоперационных обследований, с пациентом ведется информационная беседа о возможных рисках и осложнениях после гастрэктомии, а также в результате использования наркоза.
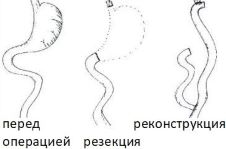
Для того чтобы пациент после удаления желудка снова мог переваривать пищу, необходимо провести реконструкцию удаленного органа, т. е. воссоздать его, и восстановить непрерывность кишечника. В данном случае применяется два основных метода:
Существенной разницы в качестве жизни после двух вышеуказанных методов восстановления непрерывности кишечника и реконструкции желудка нет.
Возможные осложнения после удаления желудка
Гастрэктомия относится к очень большим операциям, в связи с чем существует определенное количество рисков и осложнений:
Учитывая все возможные последствия удаления желудка при раке, следует позаботиться о соответствующем лечении после гастрэктомии. Все вышеуказанные осложнения могут быть причиной необходимости проведения дальнейших операций. На ранних стадиях у многих пациентов развивается ранний или поздний демпинг-синдром. В связи с тем, что еда непривычно быстро проходит через пищеварительный тракт, после приема пищи у пациента могут возникнуть через полчаса (ранний демпинг-синдром) или через 2-3 часа (поздний демпинг-синдром) тошнота, головокружение и слабость, и вплоть до коллапса системы кровообращения. Все эти факторы в обязательном порядке учитываются в схеме лечения, и, после удаления желудка, для каждого пациента клиники Nordwest составляется своя программа реабилитации и восстановления.
Питание после удаления желудка
Многих пациентов и их родственников волнует вопрос, что можно есть после удаления желудка, нужно ли соблюдать диету. Конечно, гастрэктомия накладывает свои ограничения относительно питания, ведь полноценный процесс переваривания пищи теперь становится невозможным. Несмотря на это, с течением времени пациент имеет возможность употреблять все категории продуктов, соблюдать полноценность рациона с точки зрения употребления белков, жиров, необходимых витаминов. Принципиальное изменение в этом вопросе касается способа приготовления пищи и количества употребляемых продуктов за одну трапезу. Преимущество следует отдавать приготовлению на пару, тушению и варке. Одна порция должна быть небольшой, питание в течение дня — дробное. Диета после гастрэктомии предполагает отказ от очень жирных, жареных продуктов, сладкого.
Переедание может вызвать неприятные ощущения и боль, поэтому за размером порций важно следить также внимательно, как за тем, что подается во время еды. Первое время после того, как была проведена гастрэктомия пациенты питаются посредством капельниц: питательные вещества подаются через кровь.
Сколько стоит операция по удалению желудка в Германии
Тотальное удаление желудка — тяжелая операция, требующая профессионализма и внимательности от оперирующего хирурга-онколога. Большой практический опыт врачей клиники «Нордвест» гарантирует качественное проведение каждой хирургической манипуляции. Благодарные отзывы пациентов после операции по удалению желудка подтверждают эффективность метода в борьбе с онкологией. Каждый год сотни больных с данной патологией получают шанс продлить свою жизнь, не взирая на сложность опухоли. Профессионально оказанная помощь, назначенная терапия и соблюдение рекомендаций как в период реабилитации, так и после завершения всего курса лечения, помогают остановить развитие рака и предупредить его возвращение. Чтобы уточнить стоимость операции по удалению желудка, цены на диагностику перед гастрэктомией, а также период пребывания в больнице, свяжитесь с нами по телефону 8 800 551 8099 или через форму обратной связи. Специалисты по работе с пациентами ответят на все вопросы и помогут с оформлением документов.