что нужно колоть при болях в пояснице
Лучшие обезболивающие уколы при болях в спине и пояснице
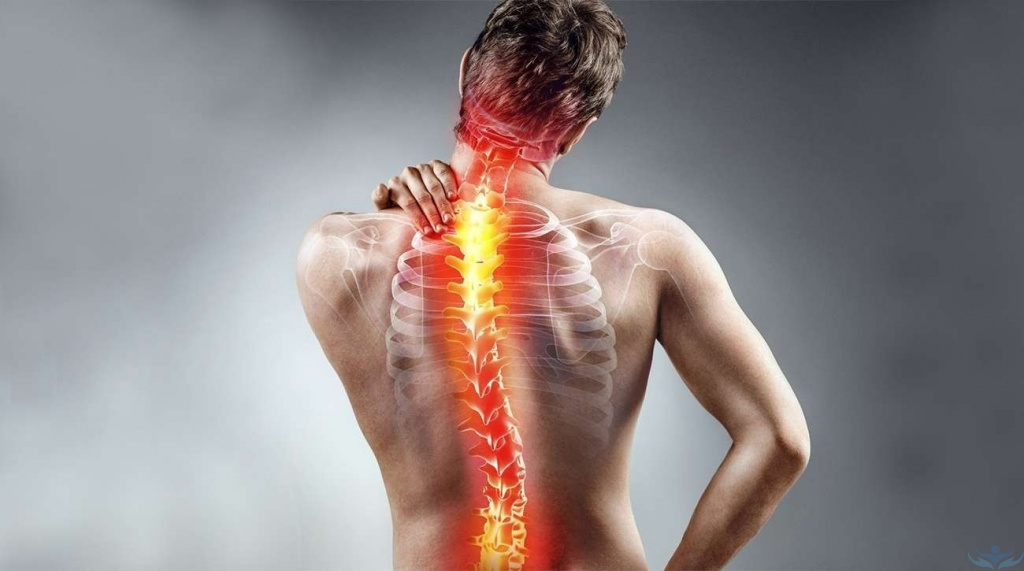
Страдаете от боли в спине или пояснице? Ощущаете сильный дискомфорт во время ходьбы? 70–80% людей хоть раз, но сталкивались с этой проблемой лицом к лицу.
Чтобы устранить болевые синдромы в позвоночнике или пояснице, используют обезболивающие уколы. При инъекции действующие компоненты обезболивающего средства активизируются, прекращая подачу сигналов в головной мозг и нервную систему. В результате этого боль и воспаление отступают.
Виды обезболивающих уколов
Миорелаксанты – снижают чувствительность нервных окончаний и ослабляют рефлекторные реакции, что приводит к уменьшению мышечного тонуса и снимает боль.
Наиболее эффективными или лучшими обезболивающими уколами в лечении болей в спине и пояснице считаются:
Все эти лекарства относятся к группе нестероидных противовоспалительных препаратов.
Причины боли в спине и пояснице
Изнуряющая работа, подъём и перенос тяжестей сильно сказываются на состоянии позвоночника. Когда спина нагружается, то создаётся дополнительное давление на межпозвонковые диски, они деформируются и становятся более подвижными.
При регулярном пребывании в одном положении мышцы спины становятся слабыми, а позвоночник малоподвижным, что приводит к появлению мышечных спазмов и защемлению нервных волокон.
Не всегда можно сразу выявить патологию у новорожденных. При обнаружении аномалии нужно обратиться к врачу, который проведёт диагностику и назначит лечение.
Лишние килограммы давят на позвоночный столб, создавая дополнительную нагрузку на межпозвоночные диски и поясницу.
Появление любой боли (например, ноющей или стреляющей) сигнализирует о наличии проблем со спиной. Не нужно заниматься самолечением – это может привести к ухудшению положения.
При возникновении болевых синдромов следует обратиться к врачу. Для получения более полной картины специалист может назначить МРТ или компьютерную томографию. После получения результатов врач разработает план лечения, который будет эффективным в конкретном случае.
В клинике Формула Здоровья постоянно работает опытнейший врач-невролог, терапевт. Этот именно те специалисты, к которым следует обратиться при болях в спине и пояснице. После назначения лечения врачом можно будет пройти курс обезболивающих уколов при болях в спине или пояснице. Непосредственно в клинике работает процедурный кабинет.
БОЛИ В СПИНЕ: болезненный мышечный спазм и его лечение миорелаксантами
Боли в спине — одна из наиболее распространенных жалоб, которые пациенты предъявляют в общемедицинской практике. Часто они вызываются остеохондрозом позвоночника — дегенеративным поражением хряща межпозвонкового диска и реактивными изменениями со стороны
Боли в спине — одна из наиболее распространенных жалоб, которые пациенты предъявляют в общемедицинской практике. Часто они вызываются остеохондрозом позвоночника — дегенеративным поражением хряща межпозвонкового диска и реактивными изменениями со стороны тел смежных позвонков. Поражение межпозвонкового диска развивается вследствие его повторных травм (подъем тяжести, избыточная статическая и динамическая нагрузка, падения и др.) и возрастных дегенеративных изменений. Студенистое ядро, центральная часть диска, высыхает и частично утрачивает амортизирующую функцию. Фиброзное кольцо, расположенное по периферии диска, истончается, в нем образуются трещины, к которым смещается студенистое ядро, образуя выпячивание (пролапс), а при разрыве фиброзного кольца — грыжу. В настоящее время созданы препараты, оказывающие структурно-модифицирующее действие на хрящевую ткань (старое название — хондропротекторы). Типичным представителем группы является препарат хондро, назначаемый курсом по 4 месяца (эффект сохраняется 2 месяца после отмены). В пораженном позвоночном сегменте возникает относительная нестабильность позвоночника, развиваются остеофиты тел позвонков (спондилез), повреждаются связки и межпозвонковые суставы (спондилоартроз). Грыжи межпозвонковых дисков наиболее часто наблюдаются в нижних поясничных дисках, реже — в нижних шейных и верхних поясничных, крайне редко — в грудных. Грыжи диска в тело позвонка (грыжи Шморля) клинически не значимы, грыжи диска в заднем и заднебоковом направлении могут вызвать сдавление спинно-мозгового корешка (радикулопатию), спинного мозга (миелопатию на шейном уровне) или их сосудов.
Кроме компрессионных синдромов возможны рефлекторные (мышечно-тонические), которые обусловлены импульсацией из рецепторов в ответ на изменения в дисках, связках и суставах позвоночника — болезненный мышечный спазм. Рефлекторное напряжение мышц вначале имеет защитный характер, поскольку приводит к иммобилизации пораженного сегмента, однако в дальнейшем этот фактор становиться причиной возникновения боли. В отличие от компрессионных синдромов остеохондроза позвоночника, которые встречаются относительно редко, болевые мышечные спазмы возникают в течение жизни практически у каждого второго человека.
Классический пример болезненного мышечного спазма представляет люмбаго (поясничный прострел), который характеризуется резкой, простреливающей болью в пояснице, развивающейся, как правило, при физической нагрузке (подъем тяжести и др.) или неловком движении. Больной нередко застывает в неудобном положении, попытка движения приводит к усилению боли. При обследовании выявляют напряжение мышц спины, обычно сколиоз, уплощение поясничного лордоза или кифоз.
Люмбалгия — боль в спине — и люмбоишиалгия — боль в спине и по задней поверхности ноги — развиваются чаще после физической нагрузки, неловкого движения или переохлаждения, реже — без каких-либо причин. Боли носят ноющий характер, усиливаются при движениях в позвоночнике, определенных позах, ходьбе. Для люмбоишиалгии характерна боль в ягодице, в задненаружных отделах ноги, не достигающая пальцев. При обследовании выявляют болезненность, напряжение мышц спины и задней группы мышц ноги, ограничение подвижности позвоночника, часто сколиоз, симптомы натяжения (Ласега, Вассермана и др.).
На шейном уровне могут возникать рефлекторные мышечно-тонические синдромы: цервикалгия и цервикобрахиалгия, которые чаще развиваются после физической нагрузки или неловкого движения шеи. Цервикалгия — боль в шейной области, которая нередко распространяется на затылок (цервикокраниалгия). Цервикобрахиалгия — боль в шейной области, распространяющаяся на руку. Характерно усиление болей при движениях в шее или, наоборот, при длительном статическом положении (в кино, после сна на плотной высокой подушке и др.). При обследовании выявляют напряжение шейных мышц, часто наблюдается ограничение движений в шейном отделе, болезненность при пальпации остистых отростков и межпозвонковых суставов на стороне боли.
При компрессии нервного корешка (радикулопатии) кроме болезненного мышечного спазма и ограничений подвижности в позвоночнике и конечностях выявляются чувствительные, рефлекторные и (или) двигательные нарушения в зоне пораженного корешка. На поясничном уровне чаще поражаются пятый поясничный (L5) и первый крестцовый (S1) корешки, реже — четвертый поясничный корешок и очень редко — верхние поясничные корешки. Радикулопатии нижних шейных корешков встречаются значительно реже.
Важно помнить, что боли в спине могут быть единственным симптомом при опухоли спинного мозга, сирингомиелии и других заболеваниях спинного мозга. Боли возникают при деструкции позвонков и поражении нервных корешков вследствие инфекционных процессов (туберкулезный спондилит, спинальный эпидуральный абсцесс), новообразованиях (первичные и метастатические опухоли позвоночника, миеломная болезнь), дисметаболических нарушениях (остеопороз, гиперпаратиреоз, болезнь Педжета). Боль в спине может быть следствием перелома позвоночника, его врожденных или приобретенных деформаций (сколиоза и др.), стеноза позвоночного канала, спондилолистеза, анкилозирующего спондилоартрита.
Она возможна при различных соматических заболеваниях (сердца, желудка, поджелудочной железы, почек, органов малого таза и др.) по механизму отраженных болей.
Обследование пациента с болью в спине требует тщательности. Нельзя любые боли в спине списывать на «остеохондроз» — состояние, которое при рентгенологическом исследовании выявляется у большинства людей среднего и пожилого возраста. Для неврологических проявлений остеохондроза позвоночника и миофасциальных болей характерны болезненный мышечный спазм и ограничение подвижности позвоночника.
Диагноз рефлекторных и компрессионных осложнений остеохондроза основывается на клинических данных и требует исключения других возможных причин болей в спине. Рентгенографию позвоночника используют, в основном, для исключения врожденных аномалий и деформаций, воспалительных заболеваний (спондилитов), первичных и метастатических опухолей. Рентгеновская КТ или МРТ позволяет выявить грыжу диска, определить ее размеры и локализацию, а также обнаружить стеноз позвоночного канала, опухоль спинного мозга.
Диагноз миофасциальных болей основывается на клинических данных (выявление болезненного мышечного напряжения одной или нескольких мышц) и требует исключения других возможных причин боли; дифференциальный диагноз с рефлекторными синдромами (мышечно-тоническими синдромами) вследствие остеохондроза позвоночника часто вызывает сложности; возможно сочетание этих заболеваний.
Лечение рефлекторных синдромов и радикулопатий вследствие остеохондроза основывается в остром периоде на обеспечении покоя — больному рекомендуется избегать резких наклонов и болезненных поз. Предписаны постельный режим в течение нескольких дней до стихания резких болей, жесткая постель (щит под матрац), прием миорелаксантов центрального действия, при необходимости — также дополнительно анальгетиков, нестероидных противовоспалительных средств. Для облегчения передвижения в этот период следует надеть шейный или поясничный корсет (фиксирующий пояс). Можно использовать физиотерапевтические анальгезирующие процедуры, втирание обезболивающих мазей, компрессы с 30–50-процентным раствором димексида и новокаином, новокаиновые и гидрокортизоновые блокады. При ослаблении болей рекомендуют постепенное увеличение двигательной активности и упражнения на укрепление мышц.
При хроническом течении рефлекторных синдромов и радикулопатий могут быть эффективны мануальная терапия, рефлексотерапия, физиотерапевтическое лечение, санаторно-курортное лечение. Хирургическое лечение (удаление грыжи диска) необходимо в тех редких случаях, когда возникает сдавление спинного мозга или корешков конского хвоста. Хирургическое лечение также показано при дискогенной радикулопатии, сопровождающейся выраженным парезом, и при длительном (более трех-четырех месяцев) отсутствии эффекта от консервативного лечения и наличии большой грыжи диска. Для профилактики обострений остеохондроза рекомендуют избегать провоцирующих факторов (подъем больших грузов, ношение тяжелой сумки в одной руке, переохлаждение и др.), регулярно заниматься лечебной гимнастикой.
При миофасциальных болях необходимо, чтобы мышца находилась в покое в течение нескольких дней. В качестве лечения можно назначать упражнения на растяжение мышц (постизометрическая релаксация), физиотерапию, рефлексотерапию или местное введение анестетиков в триггерные зоны, компрессы с димексидом и анестетиками.
Как уже было отмечено, и при острых болях, и при хронических болевых синдромах большое значение имеет лечение болезненного мышечного спазма. Тоническое напряжение мышц может не только само по себе быть причиной боли, но и способно вызвать деформацию и ограничивать подвижность позвоночника, а также обуславливать компрессию проходящих вблизи нервных стволов и сосудов. Для его лечения помимо нестероидных противовоспалительных средств, анальгетиков, (например, нимулид в форме трансдермального геля для местной терапии или в форме лингвальных таблеток при остром болевом синдроме), физиотерапии и лечебной гимнастики в качестве препаратов первого ряда применяют миорелаксанты — препараты, способные разорвать «порочный круг» болевого синдрома [2].
Для лечения болезненного мышечного спазма миорелаксанты используются внутрь или парентерально. Снижая рефлекторное мышечное напряжение, миорелаксанты уменьшают боль, улучшают двигательные функции и облегчают проведение лечебной физкультуры. Лечение миорелаксантами начинают с обычной терапевтической дозы и продолжают до тех пор, пока сохраняется болевой синдром; как правило, курс лечения составляет несколько недель. В ходе целого ряда исследований удалось доказать, что при болезненном мышечном спазме добавление к стандартной терапии (нестероидные противовоспалительные средства, анальгетики, физиотерапия, лечебная гимнастика) миорелаксантов приводит к более быстрому регрессу боли, мышечного напряжения и улучшению подвижности позвоночника.
В качестве миорелаксантов применяются мидокалм, баклофен и сирдалуд. Миорелаксанты обычно не комбинируют друг с другом. Для снятия болезненных мышечных спазмов можно также использовать диазепам (седуксен, реланиум) в индивидульно подобранной дозе.
Сирдалуд (тизанидин) — агонист α-2 адренергических рецепторов. Препарат снижает мышечный тонус вследствие подавления полисинаптических рефлексов на уровне спинного мозга, что может быть вызвано угнетением высвобождения возбуждающих аминокислот и активацией глицина, снижающего возбудимость интернейронов спинного мозга; сирдалуд обладает также умеренным центральным анальгезирующим действием. При приеме внутрь максимальная концентрация сирдалуда в крови достигается через час, прием пищи не влияет на его фармакокинетику. Начальная доза препарата составляет 6 мг в сутки в три приема, средняя терапевтическая доза — 12—24 мг в сутки, максимальная доза — 36 мг в сутки. В качестве побочных эффектов отмечаются сонливость, головокружение, незначительное снижение артериального давления; требуется осторожность при приеме препарата больными пожилого возраста.
Мидокалм (толперизон) в течение длительного времени широко используется при лечении рефлекторных и компрессионных осложнений дегенеративно-дистрофических изменений позвоночника (остеохондроз, спондилез, спондилоартроз) и миофасциальных болей [3]. Мидокалм оказывает преимущественно центральное миорелаксирующее действие. Снижение мышечного тонуса при приеме препарата связывается с угнетающим влиянием на каудальную часть ретикулярной фармации и подавлением спинно-мозговой рефлекторной активности. Препарат обладает умеренным центральным анальгезирующим действием и легким сосудорасширяющим влиянием. Прием мидокалма начинают с 150 мг в сутки три раза в день, постепенно увеличивая дозу до получения эффекта, у взрослых обычно до 300—450 мг в сутки. Для быстрого эффекта препарат вводится внутримышечно по 1 мл (100 мг) два раза в сутки или внутривенно по 1 мл один раз в сутки.
Эффективность и безопасность применения мидокалма при болезненном мышечном спазме доказана в ходе двойного слепого плацебо-контролируемого исследования [4]. В восьми исследовательских центрах 110 больных в возрасте от 20 до 75 лет методом рандомизации получали мидокалм в дозе 300 мг в сутки или плацебо в сочетании с физиотерапией и реабилитацией в течение 21 дня. В качестве объективного критерия эффективности лечения рассматривают болевой порог давления, измеряемый с помощью специального прибора (Pressure Tolerance Meter) в 16 симметричных точек туловища и конечностей. Кроме того, пациенты субъективно оценивали свое состояние по интенсивности боли, ощущению напряжения мышц и подвижности позвоночника; врач также оценивал напряжение мышц и подвижность позвоночника. Перед началом лечения и после его окончания проводилось развернутое клиническое и лабораторное обследование, включая ЭКГ, измерение артериального давления, биохимический анализ крови по 16 показателям.
Согласно результатам исследований, применение мидокалма достоверно снижает болезненный мышечный спазм, измеряемый объективно инструментальным методом. Различие между группами лечения и плацебо, которое отмечалось уже на четвертый день, постепенно увеличивалось и становилось статистически достоверным на 10-й и 21-й дни лечения, которые были выбраны в качестве конечных точек для доказательного сравнения. Анализ субъективной оценке результатов лечения, данной врачами и пациентами после его окончания (через 21 день), показал, что в группе больных, получавших мидокалм, достоверно чаще результаты лечения оценивались как очень хорошие, тогда как в группе плацебо эффект существенно чаще отсутствовал. Согласно субъективной оценке результатов лечения, данной больными после его окончания (через 21 день), каких-либо значимых различий, касающихся переносимости мидокалма и плацебо, выявлено не было. У подавляющего большинства больных отмечалась хорошая переносимость мидокалма. Результаты ЭКГ, биохимические и гематологические показатели в группе пациентов, принимавших как мидокалм, так и плацебо, также не различались.
Важно отметить, что более половины (62%) пациентов, включенных в исследование, получали другие виды терапии до начала исследования, и у большинства из них (68%) при этом не отмечалось улучшения. Это свидетельствует об эффективности мидокалма в лечении болезненного мышечного спазма, резистентного к другим видам терапии.
Введение мидокалма парентерально позволяет быстро снять боль и уменьшить мышечное напряжение. При вертеброгенном мышечно-тоническом синдроме внутримышечное введение 100 мг мидокалма ослабляет боль уже через 1,5 ч, а лечение мидокалмом в течение недели по 200 мг/сут в/м, а затем на протяжении двух недель по 450 мг/сут перорально имеет достоверное преимущество над стандартной терапией; при этом терапия мидокалмом не только позволяет уменьшить боль, но и снимает тревожность, повышает умственную работоспособность [1].
При болезненном мышечном спазме достоинствами мидокалма помимо эффективного миорелаксирующего и обезболивающиего эффекта являются отсутствие побочных эффектов и хорошее взаимодействие с нестероидными противовоспалительными средствами, что во многих случаях позволяет уменьшить дозу последних и вследствие этого ослабить или даже полностью устранить их побочные эффекты, не снижая эффективности лечения.
Важным преимуществом мидокалма перед другими миорелаксантами является отсутствие седативного эффекта и мышечной слабости при его приеме. Это преимущество доказано в ходе двойного слепого плацебо-контролируемого исследования [5]. В исследовании вошли 72 здоровых добровольца в возрасте от 19 до 27 лет (средний возраст — 21,7 лет). Исследование проводилось в течение восьми дней, все это время добровольцы методом рандомизации получали 150 или 450 мг мидокалма в сутки в три приема либо плацебо — также в три приема. Нейропсихологические исследования осуществляются утром в первый и последний (восьмой) дни исследования до и после приема мидокалма через 1,5, 4 и 6 ч либо плацебо. Результаты исследования не показали каких-либо существенных различий в скорости сенсомоторных реакций и быстроте выполнения различных психологических тестов через 1,5, 4 и 6 ч после приема мидокалма в дозе 50 или 150 мг либо плацебо. Аналогичные исследования, проведенные на восьмой день с начала приема мидокалма, также не показали существенных различий в сравнении с группой плацебо. Это свидетельствует о хорошей переносимости мидокалма и возможности назначения его в тех случаях, когда по роду деятельности пациенту требуется сохранить быстроту реакций и способность концентрировать внимание, в том числе при вождении автомобиля.
Таким образом, болезненный мышечный спазм представляет собой одну из наиболее распространенных причин болей в спине (вследствие рефлекторных синдромов остеохондроза или миофасциальных болей). В таких случаях рекомендуется применение миорелаксантов в комбинации с различными лекарственными средствами, физиотерапией и лечебной гимнастикой. В последние годы доказана эффективность и безопасность миорелаксанта мидокалма, который не вызывает седативного эффекта и выпускается в форме для парентерального введения с целью быстрого купирования болевого синдрома.
Литература.
В. А. Парфенов, доктор медицинских наук, профессор ММА им. И. М. Сеченова
Т. Т. Батышева, кандидат медицинских наук Поликлиника восстановительного лечения №7 Москвы
Уколы от боли в спине
Уколы от боли в спине и пояснице — внутривенные или внутримышечные инъекции лекарственных препаратов, использующихся для лечения болезней позвоночника. При проведении инъекций действующее вещество попадает прямо в кровь, обеспечивая быстрый эффект — это особенно актуально для обезболивающих средств. Отдельно различают блокады — глубокие инъекции “коктейля” из нескольких препаратов, обладающие анальгетическим, расслабляющим мышцы и противовоспалительным действием.
Шпидонов Геннадий Станиславович
Ростовский государственный медицинский университет (неврология)
Казиева Аминат Зиявовна
Ростовский государственный медицинский университет
Различают этиотропную (направленную на причину), патогенетическую (направленную на отдельные звенья болезни) и симптоматическую терапию. Этиотропное лечение должно действовать непосредственно на причину, вызывающую болезнь. Патогенетическая терапия — точечное воздействие, разрывающее цепь патологических изменений, приводящую к болезни. Симптоматическое лечение — облегчение отдельных симптомов заболевания, сильнее всего беспокоящих больного. В составе эффективных уколов от боли в спине должны быть все три группы препаратов, действующих на причину, механизмы возникновения и симптомы болезни.
Как выбрать уколы от боли в спине и пояснице
Информация, которая приводится ниже, не является руководством к действию, не заменяет собой консультацию врача, и предназначена только для общего развития. Все лекарственные препараты необходимо принимать только по назначению специалиста, под медицинским контролем. Самолечение недопустимо и может привести к тяжкому вреду для здоровья.
Шпидонов Геннадий Станиславович
Ростовский государственный медицинский университет (неврология)
Казиева Аминат Зиявовна
Ростовский государственный медицинский университет
Безопаснее и эффективнее обратится к хорошему врачу — точный диагноз и правильно назначенное лечение помогут избавится от болей в спине с большей вероятностью, чем самолечение. Помните, что многие лекарства имеют побочные эффекты, и поэтому должны применяться только при наличии показаний. Никакая статья или видео о том, какие уколы делать от боли в спине, не заменит собой очный прием и консультацию врача.
Нестероидные противовоспалительные средства (НПВС) от боли в спине
Нестероидные противовоспалительные средства — группа препаратов, обладающих обезболивающим действием. Механизм действия НПВС заключается в способности этих лекарств блокировать воспаление, препятствуя образованию фермента циклооксигеназы. Циклооксигеназа, в свою очередь, участвует в синтезе простагландинов — веществ, поддерживающих воспаление. За счет этой способности НПВС снижают воспаление, снимают воспалительный отек, обладают жаропонижающем и обезболивающим действием. По этой причине НПВС часто используется в уколах как обезболивающее при болях в спине — в качестве симптоматической и патогенетической терапии.
НПВС обладают серьезными побочными эффектами, так как простагландины в организме имеют и другие, не связанные с воспалением, функции. Наиболее распространенным следствием приема НПВС является лекарственный гастрит или лекарственная язва желудка. Возможно желудочно-кишечное кровотечение. Наиболее серьезным побочным эффектом НПВС считается хроническая почечная недостаточность — длительный прием нестероидных противовоспалительных препаратов приводит к отказу почек. Лечение хронической почечной недостаточности заключается в гемодиализе или пересадке почек. По этой причине НПВС противопоказаны лицам с язвенной болезнью/гастритом, заболеваниями почек.
НПВС рекомендуется применять только в качестве укола от сильной боли в спине, при резком обострении грыжи межпозвонкового диска, при травме, межреберной невралгии. Если боль терпима, лучше воспользоваться местными средствами — мазями, гелями, пластырями, содержащими НПВС. В такой форме они оказывают только локальное действие и не приводят к серьезным побочным эффектам на желудочно-кишечный тракт и почки.
Наиболее распространенные препараты из группы НПВС
Миорелаксанты от боли в спине
Патологический мышечный спазм имеет большое значение в развитии таких болезней позвоночника как болезнь Бехтерева и другие спондилоартриты, остеохондроз позвоночника, грыжа межпозвонкового диска, рассеянный склероз и другие неврологические заболевания. Расслабляя мышцы спины, миорелаксанты периферического действия способствуют облегчению боли в спине, возникающей из-за мышечного спазма. Они также обладают слабым местноанестезирующим действием, способствуют улучшению кровообращения, увеличивают объем движений в больных сегментах позвоночника. Анальгетический эффект миорелаксантов усиливается в сочетании с НПВС, что позволяет применять их в лечении острой и хронической боли в спине в качестве патогенетической и симптоматической терапии.
Шпидонов Геннадий Станиславович
Ростовский государственный медицинский университет (неврология)
Казиева Аминат Зиявовна
Ростовский государственный медицинский университет
Побочные эффекты миорелаксантов обусловлены механизмов их действия — чаще всего наблюдаются общая слабость, головокружение, повышенная утомляемость. Возможны аллергические реакции, нарушения ритма и проводимости сердца.
Наиболее распространенные миорелаксанты для лечения боли в спине:
Гидроксизин (Атаракс) — антигистаминный препарат, который также является слабым седатиком, транквилизатором, анальгетиком и миорелаксантом. Применяется по тем же показаниям, что и периферические миорелаксанты, облегчая боли в спине. Транквилизирующее и седативное действие позволяет использовать препарат для устранения тревожных состояний, фобий, беспокойства и раздражительности. Благодаря этим эффектам Атаракс часто используется при болезнях опорно-двигательного аппарата.
Стероидные препараты от боли в спине
Стероидные препараты — синтетические аналоги гормонов надпочечников, обладающие мощнейшим противовоспалительным эффектом, значительно превышающим таковой у НПВС. Воспалительные процессы при болезнях позвоночника — основной источник боли. Прием и назначение стероидных гормонов в качестве анальгетика оправдано только при очень сильных болях, так как данная группа препаратов обладает значительными побочными эффектами.
При длительном и бесконтрольном применении стероидные препараты способны вызывать язву желудка, желудочное кровотечение, гормональные нарушения, повышение давления крови, синдром Иценко-Кушинга (ожирение, избыточное оволосение, высокое АД, бесплодие), снижение иммунитета с возникновением вторичных инфекций. Возможна атрофия коры надпочечников, атрофия мышц в месте инъекции, остеопороз с патологическими переломами, тромбоэмболии, сахарный диабет. Категорически запрещается применять гормональные препараты без назначения и контроля врача.
Чаще всего стероиды входят в состав “коктейля”, применяющегося для паравертебральных или эпидуральных блокад при очень сильной боли в спине — эффект после укола наступает моментально и длится несколько дней. Однако данный метод лечения является симптоматической терапией и не влияет на исходы и сроки выздоровления.
Наиболее часто используемые стероидные препараты от боли в спине
Хондропротекторы от боли в спине
Хондропротекторы — препараты, обладающие способностью стимулировать обмен веществ в хряще и защищать его от повреждения, преждевременного износа. Механизм действия хондропротекторов заключается в способности запускать синтез коллагена — основного белка соединительной ткани, отвечающего за прочность, эластичность и гибкость суставов, костной ткани, межпозвонковых дисков, связок и сухожилий. Прием хондропротекторов позволяет замедлить разрушение хряща, обращать вспять дегенеративно-дистрофические процессы, восстанавливать структуру соединительной ткани. Благодаря этим эффектам хондропротективные препараты снимают боли, снижают воспаление, улучшают подвижность позвоночника.
Шпидонов Геннадий Станиславович
Ростовский государственный медицинский университет (неврология)
Казиева Аминат Зиявовна
Ростовский государственный медицинский университет
Чаще всего хондропротекторы назначаются внутрь в виде таблеток и капсул. Существуют инъекционные формы этой группы препаратов, которые вводятся внутримышечно при боли в спине, обусловленной дегенеративно-дистрофическими болезнями позвоночника (остеохондроз позвоночника, межпозвонковая грыжа, спондилоартриты и спондилоартрозы, спондилез). Хондропротекторы обычно хорошо переносятся больными, не обладают значительными побочными эффектами, являются этиотропной, патогенетической и симптоматической терапией. Недостаток — для получения сколь выраженного эффекта требуются длительные и дорогостоящие повторные курсы лечения.
Препараты-хондропротекторы для лечения боли в спине:
Витаминные препараты группы B
Природа боли в спине часто связана с неврологическими нарушениями — онемение, чувство ползания мурашек, жжение на коже, нарушения чувствительности, да и сама боль возникает как следствие раздражения или ущемления корешков спинного мозга. Это особенно касается хронической боли в спине. Острый болевой синдром также возникает в результате нарушения восприятия нервных импульсов от воспаленных или поврежденных мышц, связок, сухожилий. Витамины группы В (В1, В6, В12) имеют большое значение для нормальной функции нервной системы в общем и периферической нервной системы в частности. Так, дефицит этих витаминов, приводит к нейропатиям и невритам.
Тиамин (витамин В1) играет важную роль в регенерации нервов, обеспечивает окислительно-восстановительные реакции и обмен веществ в нервной ткани, регулирует поступление питательных и биологически активных веществ. Пиридоксин (витамин В6) имеет антиоксидантные свойства, обеспечивает функцию транспортных белков, переносящих питательные и биологически активные вещества из нейронов в нервные волокна. Витамин В12 (кобаламин) принимает участие в биохимических процессах в нервных тканях, стимулирует синтез миелина (вещества, изолирующего нервные волокна).
Шпидонов Геннадий Станиславович
Ростовский государственный медицинский университет (неврология)
Казиева Аминат Зиявовна
Ростовский государственный медицинский университет
Комплекс витаминов группы В в виде инъекций часто используется как уколы от боли в спине в качестве так называемой нейротропной терапии. Курсовое назначение подобных препаратов имеет обезболивающий эффект, стимулирует обмен веществ и регенерацию в пораженных нервах, улучшает функциональное состояние всей нервной системы в целом. Эффективность комплекса витаминов В при боли в спине доказана в экспериментах — совместное назначение этой группы препаратов с НПВС и миорелаксантами позволяет снизить дозу, и, соответственно, вероятность развития побочных эффектов последних.
Витамины группы В при правильном применении хорошо переносятся больными, практически не имеют серьезных побочных эффектов. Важно помнить, что некоторые препараты для инъекций комплекса витаминов В имеют в составе лидокаин, для обезболивания — укол достаточно болезнен. Если у пациента имеется аллергия или индивидуальная непереносимость лидокаина, необходимо выбрать препарат, не содержащий его.
На рынке имеется множество различных комплексных препаратов группы В с разными названиями, которые используются в качестве уколов от боли в спине (как патогенетическая и симптоматическая терапия):
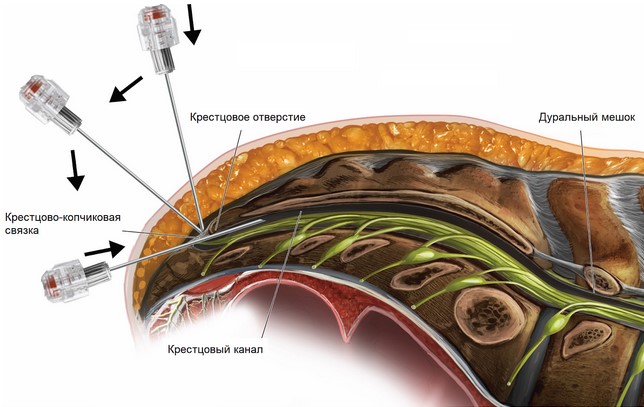
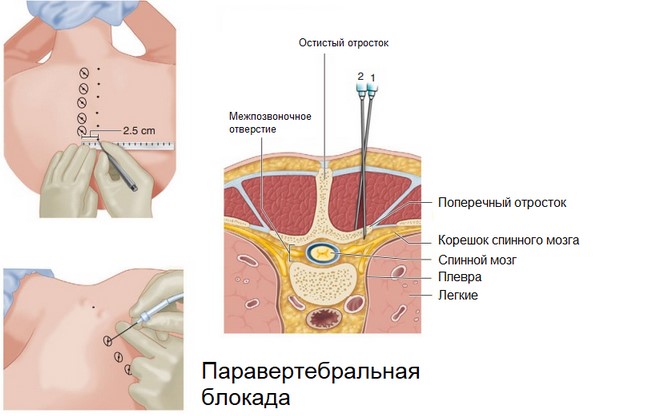
Паравертебральная блокада
Данная процедура выполняется только специалистом в амбулаторных условиях, из-за риска повреждения нервных стволов (паравертебральная блокада) и спинного мозга (Паравертебральная блокада). Цель процедуры — устранение боли в спине с помощью введения раствора лекарственных препаратов (местных анестетиков, стероидных гормонов) в эпидуральное пространство спинного мозга. При этом достигается мгновенный обезболивающий эффект, помогающий даже при невыносимых болях в спине, пояснице и нижних конечностях (симптоматическая и патогенетическая терапия боли в спине).
Данная процедура при неправильном проведении может привести к серьезным осложнениям. Поэтому данный метод лечения применяется только при сильной и невыносимой боли. Во всех остальных случаях лучше ограничится более безопасными методиками.
Для паравертебральных блокад допустимо использование более сложной комбинации препаратов — НПВС, глюкокортикостероидов, местноанестезирующих средств, хондропротекторов, комплекса витаминов группы В. Инъекция выполняется через мышцы, идущие вдоль позвоночника, до момента касания поперечного отростка позвонка, в 2 см в сторону от центра позвоночника. В непосредственной близости от кончика иглы проходят корешки спинного мозга, где и вводится препарат. Процедура может выполняться под контролем УЗИ-аппарата.
Уколы тройчатки
Тройчаткой часто называют смесь трех препаратов — Анальгина, Димедрола и Папаверина. Однако правильнее называть данный “коктейль” литической смесью, так как его использование приводит к быстрому снижению температуры при лихорадке. Тройчатку часто предлагают использовать от боли в спине, однако ее применение в таком качестве не только не оправдано, но и малоэффективно и небезопасно. Во-первых — Анальгин во всем мире признан высокотоксичным препаратом и давно не применяется в практике. Во-вторых — при частом применении Анальгина возможны серьезные побочные эффекты вплоть до нарушения кроветворения и апластической анемии. В-третьих — по силе обезболивания тройчатка сильно уступает другим препаратам из группы НПВС.
Не следует воспринимать рекомендации неспециалистов, а также статьи в Интернете, написанные лицами, не имеющими медицинского образования как руководство к действию (тексты с заголовками типа “список лучших уколов от боли в спине и пояснице” лучше пропускать сразу). Боль — это неспецифический симптом, который может встречаться при самых разных болезнях. Боль в спине может быть признаком не только остеохондроза, но и серьезных болезней — опухоли спинного мозга, туберкулеза позвоночника, рассеянного склероза. Современная медицина позволяет уточнить и определить причину боли всего за одно МРТ-исследование. А консультация хорошего врача и назначенное им лечение будет намного эффективнее, чем недели или даже месяцы с болью в спине.
Что делать, если после уколов болит спина
Отсутствие эффекта от уколов для лечения боли в спине — признак неправильного лечения или отсутствия адекватной диагностики. Особенно часто эта проблема возникает при самолечении — препарат, который помог вашему знакомому, может совсем не помочь, и даже навредить вам и вашим близким. Так, если причина боли — ущемление корешков спинного мозга, одних таблеток и уколов может быть недостаточно. Другой случай — боль в спине — следствие опухоли спинного мозга. Такая ситуация практически невозможна, если применяются современные методы диагностики в виде магнитно-резонансной томографии.