что больнее роды или зубная боль
Боль в родах: Вы с этим справитесь!
потому что есть много простых и естественных методов обезболивания. В наш век придумано множество средств, чтобы облегчить любую работу, любой путь. А в таком исконном человеческом деле, как акушерство, таких способов десятки, как древних, так и современных.
Расслабление
Сосредоточение
Из практики известно, что сосредоточение внимания на чем-либо хорошо помогает расслабиться во время схватки. Вы должны подобрать для себя индивидуально то, что будет близко именно вам. Некоторые предпочитают сосредоточиться на том, что происходит внутри: они представляют, как раскрывается шейка матки, как продвигается головка малыша.
Другим ближе зрительные образы: они представляют себя в каком-нибудь красивом и приятном месте (на берегу моря, в горах) или воображают себе схватку в виде препятствия, которое надо преодолеть (например, в виде большой волны). Порой женщине удобно сосредоточить взгляд на неком предмете или следить взглядом по ходу схватки за какой-нибудь линией.
Дыхание и звук
Звуки. Многим гораздо легче на схватке «звучать», нежели молчать. Это никоим образом не крик, но протяжные звуки разной высоты на выдохе. Со стороны это похоже на первобытную песню. Высоту звука вам надо подобрать для себя индивидуально.
Движение и различные позы
Во время схваток хороши следующие положения:
Поглаживание, массаж, давление
Тепло и холод
Ароматические масла
Выше уже упоминались масла вербены и лаванды, которые используются для водных процедур. Они же прекрасно действуют как расслабляющее и обезболивающее, если растереть каплю в ладонях и вдыхать пары, а также если пользоваться аромалампой. Те, кто страдает аллергией, должны провести пробу с очень маленьким количеством масла и понаблюдать за своей реакцией.
Гомеопатия
Препараты эти свободно продаются в гомеопатических аптеках.
Слушайтесь своего тела
Специалисты в деле традиционного акушерства знают много других способов облегчить роды. Более того, опыт позволяет им видеть, что будет лучше именно для вас. Найдите таких помощников, которые, обладая всеми необходимыми профессиональными знаниями и опытом, имели бы мудрость уважать ваше мнение, следовать за природой вашего тела и не вмешиваться без крайней нужды в естественные процессы.
Вероника Маслова, семейный доктор, гомеопат
Родить с удовольствием? Да!
Почему рожать больно?
Во время родов существует два вида боли.
Первый – это боль, связанная с сокращениями матки и растяжением шейки матки. Возникает она во время первого периода родов, на схватках, и усиливается по мере раскрытия шейки матки. Надо заметить, что усиливаются не сами неприятные ощущения, а их восприятие роженицей, обусловленное усталостью. Такая боль носит тупой характер, и точное место ее локализации определить невозможно. Она часто ощущается не в месте возникновения, а в пояснице или крестце.
Второй вид – это боль, возникающая перед рождением ребенка, во время потуг. Это болезненное ощущение вызывается растяжением тканей в нижней части родового канала при продвижении плода, имеет острый характер и точно локализуется во влагалище, прямой кишке, промежности.
Представить себе механизм развития боли несложно. При сильном страхе или стрессе человек, как правило, реагирует напряжением мышц, «сжимается». Когда во время родов мышцы влагалища постоянно зажаты, они мешают ребенку пройти по родовым путям – как бы отталкивают его назад. Из-за этого страдает и малыш, и роженица, у которой потуги затягиваются. Кроме того, они становятся все болезненнее, ведь плод должен «пробиться» через зажатые мышцы.
В результате взаимодействия множества химических реакций в нашей голове боль приобретает эмоциональную окраску, и, как правило, отрицательную.

Кто устанавливает болевой порог в нашем организме? Своеобразная «антиболевая система». По сути, наша боль – это сложнейший биохимический процесс. В ответ на травму информация от раздраженных болевых рецепторов по нервным волокнам поступает в головной и спинной мозг, обрабатывается – и центральная нервная система отвечает встречным нервным импульсом. Это и есть боль.
К счастью, человеческий организм очень разумно устроен и в нем всегда есть системы, компенсирующие или не позволяющие чрезмерно активироваться механизмам возникновения боли.
Даже у одного и того же человека болевой порог может меняться в зависимости от ситуации. Например, ночью он снижается, чтобы во сне человек не пропустил опасность. Днем, когда человек бодрствует, – повышается. Если человек одержим какой-либо идеей, болевой порог также поднимается. Большое значение в таких случаях имеет и эмоциональный настрой. Гнев и ярость, например, болевой порог повышают: временно боль просто не чувствуется. А вот страх, наоборот, сводит порог почти на нет и болевые ощущения возникают практически на ровном месте.
Неслучайно говорят, что родовая боль на 70% зависит от страха, и лишь на 30% – от собственно физического дискомфорта. Поэтому важно, чтобы роды проходили в спокойной доброжелательной атмосфере. А будущей маме стоит расслабиться, максимально эффективно отдыхать между схватками и знать, что роды – явление временное.

Изучение эндорфинов началось с обращения западных специалистов к секретам восточной медицины. В Китае в 70-х годах прошлого века местные хирурги продемонстрировали изумленным американским врачам возможность проведения хирургических операций без использования обезболивающих средств. И с того момента началось активное изучение веществ, которые высвобождаются в крови человека при боли или стрессе и по своей химической природе близки к морфину.
Потом ученые заметили, что в организме человека эндорфины вырабатываются не только при болевом воздействии. Например, высокая концентрация эндорфинов была обнаружена в крови людей, выполняющих тяжелую физическую работу. И выделение гормона еще более увеличивается, если такая работа сопровождается высокой мотивацией и преследует ценную и значимую цель. У женщин примером такой работы является самое, пожалуй, высокомотивированное действие – рождение желанного ребенка. Для нас это – один из важнейших моментов.
Эндорфины выбрасываются в кровь именно во время схваток и обладают обезболивающим и тонизирующим действием.
Почему? Потому что на клеточном уровне эти гормоны прерывают передачу болевого импульса от одной нервной клетки-нейрона к другой. И количество этого природного анестетика таково, что под силу помочь будущей мамочке расслабиться, снизить боль и неприятные ощущения, положительно повлиять на течение самих родов.
Как способствовать выработке эндорфинов?
Помимо лекарств, в родах применяются и методы естественного обезболивания.
Именно выделение эндорфинов обеспечивает чувство счастья и удовлетворения, возникающее после родов. Роды могут стать самым сильным и позитивным воспоминанием в вашей жизни.
Защемление седалищного нерва
Защемление седалищного нерва – дискомфорт в нижней части тела, связанный со сдавливанием или раздражением самого нерва. Чаще всего недугу подвержены люди старше 30 лет.
Седалищный нерв – самый большой в нашем организме. Он охватывает большую часть тела – от пояснично-крестцового отдела позвоночника, далее проходит в ягодицу, по задней поверхности бедра и к нижней части ноги. Потому важно следить за его состоянием. Малейшее раздражение в одной части нерва приведет к боли по всему его участку. При отсутствии своевременного лечения постепенно теряется чувствительность и подвижность нижних конечностей.
Защемление может появиться из-за:
Поэтому специалисты разделяют недуг на два вида – первичный и вторичный. Первичный связан с пережатием нервного ствола поврежденной мышцей, а вторичный вызван патологией позвоночного столба, тазобедренных суставов, а возникает на фоне беременности или заболеваний органов малого таза.
Защемление нерва может развиваться быстрее при наличии лишнего веса. Также важно следить за поступлением необходимых витаминов и минералов в организм, так как их отсутствие или недостаток приводит к риску ускоренного развития заболевания.
Симптомы и лечение при защемлении седалищного нерва
Этот недуг довольно болезненный и бесследно не пройдет. Потому при появлении первых симптомов стоит показаться специалисту – неврологу, невропатологу или терапевту. Он назначит необходимое лечение и медицинские препараты.
Симптомы защемления седалищного нерва
Именно при наличии данных симптомов невропатологи, неврологи и терапевты диагностируют защемление седалищного нерва. Если у специалиста есть сомнения, то для полного прояснения ситуации пациента направляют на КТ или МРТ. По результатам процедур будут определены диагноз и лечение.
Симптомы у женщин при защемлении седалищного нерва
Недуг может возникнуть во время беременности. На втором или третьем триместре увеличенная матка давит на тазовые мышцы, тем самым вызывает спазм. У будущей мамы происходит перераспределение центра тяжести и смещаются поясничные позвонки. Также в области малого таза растущая голова плода сдавливает седалищный нерв.
На боли в пояснице жалуются от 40 до 80% беременных женщин. Однако не всегда причиной тому защемление седалищного нерва, оно наблюдается лишь в 5% случаев.
Врачи говорят, что недуг может пройти после родов. Однако терпеть боль до этого момента не стоит, лучше показаться специалисту, чтобы избежать серьезных последствий и усиления боли.
Лечение защемления седалищного нерва
Чаще всего боль настигает внезапно. Потому перед обращением к специалисту нужно проделать несколько простых шагов:
Неотложную медицинскую помощь необходимо вызывать при нестерпимой боли, которая не притупляется и не подавляется анальгетиками. В случаях более благоприятных тоже необходима медицинская помощь. Лучше всего обратиться к неврологу, невропатологу или терапевту. Как только боль будет купирована, обратитесь к врачу в местной клинике.
Как лечат защемление седалищного нерва?
После опроса о симптомах и осмотра врач направляет пациента на рентген, УЗИ, КТ, МРТ или общий и биохимический анализ крови. Процедуры необходимы для того, чтобы определить масштаб проблемы. Также на основе их результатов врач устанавливает причину защемления седалищного нерва и обнаруживает воспаления.
После чего специалисты прописывают противовоспалительные препараты, комплекс витаминов группы «В» и миорелаксанты. Также пациент может получить направление на физиотерапию и ЛФК. Обычно процедуры назначаются при нестерпимой боли, которая не уходит даже после комплексного лечения. В особых случаях доктор может прописать и дополнительные витаминные комплексы, антиоксиданты и обезболивающие средства. Таким образом будут сниматься не только симптомы недуга, но и начнется борьба с болезнью-возбудителем.
Дополнительно специалисты назначают и санаторно-курортное лечение, которое подразумевает бальнеологические процедуры, например, грязелечение.
При защемлении седалищного нерва к хирургическому вмешательству врачи обращаются редко. В таком случае показаниями будут запущенные формы остеохондроза, которые не поддаются терапии, или же объемные процессы в пораженной области – опухоли или абсцессы.
Мигрень: причины возникновения и лечение
Мигрень – хроническое неврологическое заболевание, как правило характеризующееся повторяющимися мучительными, изнуряющими приступами умеренной/сильной головной боли, которые сопровождаются свето- и звукобоязнью, а также тошнотой и/или рвотой.
Распространенность заболевания в популяции – 12 % населения, в 3-4 раза чаще встречается у женщин.
Наиболее часто встречается в возрасте 30-39 лет, однако, нередкость у детей и подростков.
Как правило, можно проследить наследственную предрасположенность к заболеванию. Генетическая основа самых частых форм мигрени сложна и опосредована не одним геном, поэтому специфические генетические анализы не проводятся и не являются критерием диагноза.
Провоцирующие факторы/триггеры мигрени:
Виды мигрени и их симптомы
Наиболее часто выделяемые формы мигрени: мигрень с аурой и мигрень без ауры. Из них самая частая форма – мигрень без ауры, встречается в 75% случаев заболевания.
Типичная мигренозная атака развивается в 4 стадии:
первая стадия – продромальная, встречается у 77% страдающих мигренью, включает в себя ряд симптомов, возникающих за 24-48 ч непосредственно до начала ауры и головной боли, такие как: повышенная зевота, раздражительность, скованность в шейном отделе;
вторая стадия – мигренозная аура, встречается у 25%, включает в себя постепенное развитие полностью обратимой, как правило в течение часа, неврологической симптоматики (зрительные феномены, чувствительные и двигательные нарушения в конечностях и многое другое);
третья стадия – собственно головная боль. Чаще всего это односторонняя боль, давящего или пульсирующего характера, с тенденцией к усилению от обычной физической активности, такой как быстрая ходьба, подъем по лестнице. Часто сопровождается тошнотой или рвотой, свето- и звукобоязнью. Если пациент не принимает обезболивающее приступ головной боли длится не менее 4 часов;
четвертая стадия – постдромальный период: после окончания приступа головной боли пациенты могут отмечать общую слабость, а резкие движения головой могут вызывать временную боль в месте локализации предшествующей боли.
Зрительные аномалии при мигрени
Диагностика
Для постановки диагноза, как правило, не требуется выполнение инструментальных или лабораторных исследований. Диагноз основывается на сборе анамнеза, неврологическом осмотре и соответствии жалоб диагностическим критериям заболевания.
Однако в случае нетипичного течения или наличия так называемых «красных флагов» Ваш доктор может назначить дополнительное обследование.
Лечение
Головная боль при мигрени чаще не купируется стандартными обезболивающими препаратами, а только специфическими. Их может назначить только невропатолог, а аптеки отпускают по рецепту.
Лечение принципиально включает два направления: купирование приступа мигрени и профилактическое лечение, т.е. направленное на уменьшение частоты приступов. Последнее в свою очередь включает немедикаментозные методы и медикаментозные.
Немедикаментозные методы подразумевают избегание триггерных факторов, в том числе оптимизацию режима труда и отдыха, гигиену сна, прогулки на свежем воздухе и дозированные физические нагрузки.
Для медикаментозной профилактики используются препараты самых разных классов, поэтому доктор подбирает препарат с учетом индивидуальных особенностей пациента.
Профилактическая терапия подразумевает под собой ежедневный прием препарата на протяжении 6-12 мес.
Самой современной группой препаратов для профилактики мигрени являются моноклональные антитела, которые действуют на так называемый белок СGRP (кальцитонин-ген связанный пептид) или его рецептор. Этот белок – один из медиаторов боли, который выделяется в системе тройничного нерва и отвечает за головную боль при приступе мигрени.
Описанные препараты блокируют путь возникновения боли, в котором участвует белок CGRP. Препарат вводится в виде подкожной инъекции 1 раз в месяц.
Если вы обнаружили у себя признаки мигрени – обратитесь к врачу и он определит наиболее эффективную индивидуальную тактику.
В нашем медицинском центре работают доктора, прошедшие специализированную подготовку по диагностике и лечению головной боли. Они установят диагноз, подберут необходимый курс лечения и определят стратегию профилактики головной боли.
Лекарственное средство и дозу специалист подбирает персонально. Лечебно-профилактическая тактика при мигрени разная на разных этапах состояния, поэтому самолечение недопустимо.
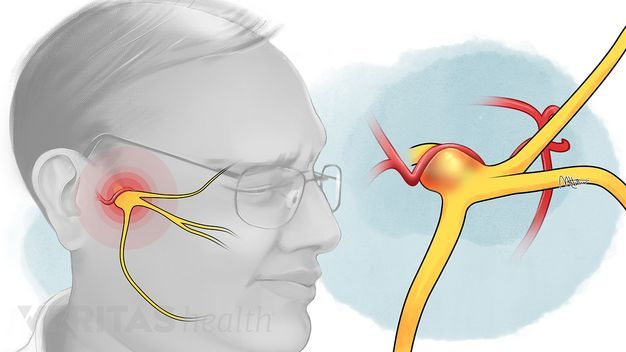
Воспаление тройничного (лицевого) нерва
Воспаление лицевого нерва – неприятный недуг, который не проходит безболезненно. Главные жалобы пациентов – резкие приступы боли в области лица, в верхних и нижних челюстях.
Такое воспаление считается одним из самых распространенных среди лицевых болей. Чаще всего недуг протекает бесследно, но при пренебрежении лечением может появиться паралич.
Заболевание чаще возникает у женщин старше 50 лет, мужчины обращаются с таким недугом гораздо реже. В группу риска также входят люди с генетической предрасположенностью, например, с узким костным каналом. Из-за такой анатомической особенности повышен риск защемления при нарушении кровоснабжения и различных воспалениях.
Что такое лицевой нерв?
Тройничный нерв, он же лицевой, является самым крупным среди двенадцати черепных нервов. Он берет свое начало в ухе, после чего разветвляется, первый путь доходит до лобной части, второй располагается у челюсти. Нерв огибает почти всю поверхность человеческого лица, он буквально управляет им.
У каждого человека два лицевых нерва – по одному на каждую из сторон головы. Он соприкасается с другими черепными нервами и имеет сверхчувствительные волокна.
Врачи разделяют заболевание на два вида – первичное и вторичное. Первичное проявляется как осложнение от перенесенной простуды, в этом случае нарушается нормальное питание нерва. Вторичное возникает при сильной интоксикации на фоне воспалительных или инфекционных заболеваний, а также опухолевых процессов.
Причины воспаления тройничного нерва на лице
Обычно провоцируют заболевание инфекции или бактерии. Список причин, по которым может возникнуть воспаление лицевого нерва:
Причины варьируются от незначительных до заболеваний, угрожающим жизни. Каждая из причин определяет дальнейшее лечение пациента. В некоторых случаях проводят специальные тесты для диагностики – слуховой, слезный, инфекционный, на слюноотделение или вкусовой. Таким образом проверяется работа рецепторов и органов чувств.
Симптомы воспаления тройничного нерва
Также пациенты сообщают о следующих симптомах:
Из-за дискомфорта и болей у пациента начинает развиваться фобия и повышенная тревожность. Он пытается избегать поз и движений, которые провоцируют неприятные ощущения.
Диагностика воспаления тройничного нерва
В зависимости от зоны поражения и набора симптомов определяется стратегия диагностики заболевания. Чтобы определить место поражения нерва, степень тяжести и динамику восстановления, врачи назначают метод аппаратной диагностики, например, электромиографию. Для определения наличия опухолей в головном мозге используются МРТ и КТ.
Также пациента могут направить на общий или биохимический анализ крови, рентген легких, УЗИ мягких тканей или офтальмоскопию.
Вы можете быть уверены в качестве проводимых в клинике процедур и высокой точности результатов МРТ, КТ и других способов диагностики различных заболеваний. В «Медюнион» проводятся магнитно-резонансные томографии всех видов: головы, позвоночника, брюшной полости и суставов на современном оборудовании.
Лечение при воспалении лицевого нерва
Медикаментозное лечение
Лечение неврита тройничного нерва носит комплексный характер. Заболевание сначала лечат медикаментозно – пациенту прописывают препараты, которые облегчат ситуацию. К ним относятся обезболивающие, противоотечные, сосудорасширяющие препараты и витамины группы «В». Чаще всего рекомендованные медикаменты – это таблетки, но можно ускорить процесс восстановления за счет применения мазей и гелей. Иногда врачи прописывают назначение на внутримышечные инъекции.
В особых случаях процесс восстановления лицевого нерва может быть замедлен. Тогда пациенту назначают глюкокортикостероиды, которые улучшают обменные процессы нервной ткани. Также скорейшему выздоровлению способствуют различные биостимуляторы и гиалуронидаз.
Нельзя назначать себе препараты самостоятельно. Обязательно при первых симптомах стоит показаться неврологу или невропатологу для определения диагноза и стратегии лечения. Препараты для восстановления рекомендуются пациентам в каждом конкретном случае, обращая внимание на наличие хронических заболеваний, особенности симптомов и так далее.
Хирургическое лечение
Еще один способ лечения лицевого нерва – хирургическое вмешательство. Однако к этому варианту врачи обращаются довольно редко – только при разрыве тройничного нерва. Также операция требуется в случае отсутствия эффекта от консервативного метода спустя полгода-год. Хирургическое вмешательство актуально только в течение первого года наличия заболевания, позднее мышцы на лице необратимо атрофируются.
Процесс операции – специалисты сшивают поврежденный участок лицевого нерва для восстановления его двигательной функции.
Массаж
Следующий метод лечения – массаж при лечении лицевого нерва. Цель такого способа – убрать отек, улучшить кровообращение, восстановить чувствительность и проведение нервных импульсов. Массаж противопоказан при туберкулезе, онкологии, атеросклерозе и повышенной температуре.
Изначально массажист работает только со здоровой стороной лица, воротниковой зоной, шеей и областью над плечами. В основном мастер использует растирание, поглаживание, разминание и вибрацию.
Для заметных желаемых изменений необходимо провести десять-двадцать сеансов массажа от пяти до пятнадцати минут. Длительность определяется исходя из степени воспаления тройничного нерва, задач терапии и динамики восстановления.
Физиотерапия
Следующий метод лечения – это физиотерапия. Она облегчает тяжесть симптомов, помогает активизировать обменные процессы в тканях и восстановить функции лицевого нерва.
Врачи назначают такой курс лечения с первых дней появления неврита. В список физиопроцедур входят:
Такой комплекс показан на первую неделю лечения. Врачи назначают его совместно с медикаментозным. Такой тандем помогает ускорить процесс восстановления лицевого нерва. А самые главные его преимущества – отсутствие побочных эффектов и безболезненность.
Альтернативные методы
Существуют и альтернативные методы лечения. Это процедуры, нацеленные на восстановление мимических мышц и устранение симптомов неврита лицевого нерва. К таким процедурам относят:
Гимнастика для лица
Также в совокупности с комплексным лечением можно делать гимнастику для лица. Перед этим необходимо проконсультироваться со специалистом, врач составит индивидуальный список упражнений, исходя из остроты процесса, места поражения и симптомов. Обычно такая гимнастика занимает около десяти минут в день.
Стандартный комплекс упражнений включает в себя расслабление и напряжение отдельных мышц лица. Например, для восстановления артикуляции рекомендовано произносить звуки «у», «о», «и». После необходимо подвести нижнюю губу под верхние зубы и воспроизводить звуки «в» и «а».
Гимнастика при воспалении тройничного нерва:
Профилактика заболевания
Врачи рекомендуют исключить воздействия на организм, которые вызывают воспаление тройничного нерва. Вот несколько рекомендаций, которые помогут избежать недуг:
Записаться на индивидуальную консультацию, сдать анализы или пройти лечение можно в частной клинике «Медюнион». К нам можно легко записаться по телефону 202-95-54 или онлайн, прямо на сайте, нажав на кнопку «Запись онлайн».
Мы работаем в Красноярске с 2006 года и оказываем качественные медицинские услуги населению. В штате работают высококлассные врачи широкой и узкой специализации.