что болит слева рядом с желудком
Почему возникает боль в левом подреберье?
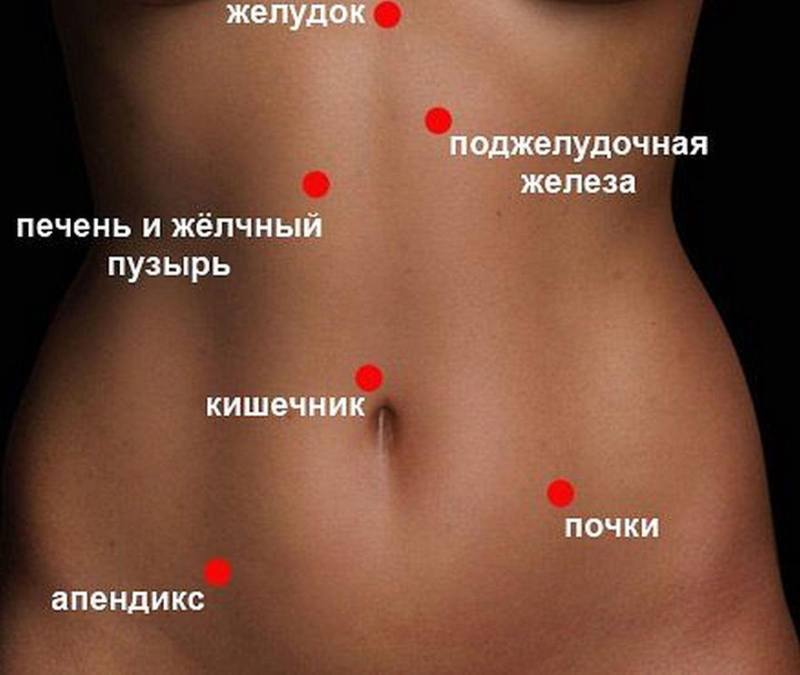
Боль слева под ребрами – достаточно распространенная жалоба пациентов. Она может иметь различный характер, что зависит от причин ее возникновения. Как правило, речь идет о воспалении или механическом повреждении внутренних органов.
Причины возникновения
В левом боку, под ребрами, находится несколько жизненно важных органов. Дисфункции в каждом из них могут спровоцировать боль. Чтобы выяснить, что вызвало дискомфорт, достаточно пройти комплексное обследование
Причина №1 – селезенка
Дискомфорт под левым ребром возникает при патологических нарушениях селезенки. В случае развития дисфункций или при повреждении капсула этого органа расширяется, вызывая боль. В качестве осложнения может произойти разрыв. Признаком, помимо чувствительности и дискомфорта, является посинение кожного покрова вокруг пупка (из-за накопления крови).
Причина №2 – желудок
Боль может возникнуть на фоне патологии желудка. Все, что раздражает слизистую оболочку данного органа, приводит к развитию гастрита (воспаления желудка) или функциональной диспепсии, также является провоцирующим фактором. Чаще всего это сопровождается такими признаками, как тошнота и/или рвота.
Среди основных причин дискомфорта в области левого подреберья, следует выделить: язву желудка, злокачественную опухоль и диафрагмальную грыжу.
Причина №3 – поджелудочная железа
Нельзя забывать, что боль под левым ребром может вызвать поджелудочная железа. При воспалении неприятные ощущения иррадиируют в центральную и левую часть живота. Различные заболевания и токсины могут поражать поджелудочную железу, в том числе рак.
При воспалении поджелудочной железы присутствует резь, которая идет изнутри и носит опоясывающий характер. При этом может повышаться температура тела и появляться рвота.
Причина №4 – кишечник
Речь идет о синдроме Пайра – неправильной фиксацией селезеночного угла толстой кишки. Это приводит к появлению хронических болей в области левого подреберья.
Боль периодически усиливается и отдает в спину. Симптомы появляются, преимущественно после приема пищи и физической активности. Также присутствуют длительные запоры (по 3-5 суток). После опорожнения кишечника дискомфорт угасает.
Причина №5 – сердце
В левом подреберье появляется дискомфорт при нетипичном инфаркте. Боль в этом случае достаточно интенсивна. Дело может дойти даже до обморока.
Некроз миокарда сопровождается появлением сильной боли в шее, лопатке и левой руки. На коже выступает пот, сердцебиение становится учащенным, а показатели кровяного давления резко снижаются.
Причина №6 – межреберная невралгия
Когда в патологический процесс вовлекается нервная система, возникают жгучие резкие боли в области левого подреберья. Проявления болезни длятся на протяжении нескольких минут.
Симптом обычно проявляется, когда человек долго находится в неудобной позе, при неловком повороте туловища, а также при активных занятиях спортом. При возникновении приступа человек старается не двигаться, и избегает глубоких вдохов, которые усиливают симптомы.
Характер боли
Многие сталкиваются с дискомфортом в левом подреберье, который может иметь различный характер. При консультации у специалиста нужно сообщить время возникновения симптома, степень его развития, интенсивность, область локализации, а также факторы, способствующие усилению и исчезновению дискомфорта. В соответствии с предположительной причиной боли назначается диагностика и на основании полученных результатов медикаментозная терапия.
Резкая и острая
Указывает на серьезное повреждение внутренних органов. В этом случае возникает необходимость в незамедлительной госпитализации. При развитии болевого шока возможны обмороки.
Тупая и ноющая
Возникает при заболеваниях внутренних органов, которые имеет хроническую форму течения: гастрит, дуоденит, язвенная болезнь желудка и пр. Причина может заключаться в ишемической болезни сердца или в развитии предынфарктного состояния.
Тянущая
Возникает при аутоиммунных процессах и инфицировании селезенки. Тянущие боли характерны для гепатита (воспаления печени). Запущенная форма болезни проявляется дискомфортом в животе слева или справа.
Симптомы возникают преимущественно после употребления острых или жирных блюд. При этом присутствует тяжесть, вздутие и увеличение селезенки, ощущаемое при пальпации. Отсутствие своевременного и адекватного лечения приводит к опасному осложнению – циррозу печени.
Колющая
Характерна для дисфункции мочеполовой системы, а именно левой почки. Причина заключается в пиелонефрите или мочекаменной болезни. Рези иррадиируют в спину или в бок под ребра слева. При этом повышается температура, возникает тошнота и рвота, а также появляется слабость.
Ярко выраженный болевой синдром возникает при больших камнях в почках, преимущественно при их движении. В такой ситуации возникает необходимость в хирургическом вмешательстве.
Пульсирующая
Одна из опасных болезней внутренних органов – панкреатит (воспаление поджелудочной железы). Часто сопровождается болезненной пульсацией под ребрами. Кроме того, наблюдаются тошнота и рвота, повышается температура, появляется диарея, вздутие живота, озноб, чрезмерная утомляемость, повышенное потоотделение, отечность нижних конечностей. Чтобы снять дискомфорт, больной пытается принять удобную позу. Состояние улучшается в положении сидя, когда туловище наклонено максимально вперед.
Боли по «женским» причинам
Дискомфорт под ребрами слева часто возникает по физиологическим причинам, например перед менструацией или в случае воспаления яичников. Болевой синдром при беременности объясняется давлением растущей матки на внутренние органы и ребра.
Что делать при подобных симптомах
При несильном болевом синдроме в левом подреберье, вызванном злоупотреблением тяжелой и жирной пищей, рекомендуется соблюдать нормализовать питание, придерживаясь рекомендаций врача. При язве желудка или хроническом гастрите, а также других заболеваниях нужно отправиться к специалисту для проведения диагностики и назначения лечения.
Лечебные мероприятия
Медикаментозная терапия назначается для борьбы с причиной возникновения дисфункции в организме. При сильном болевом синдроме назначают анальгетики. Для облегчения самочувствия могут быть проведены новокаиновые блокады.
При осложнениях, вызванных некрозом или абсцессом, проводится операция: эндоскопическое дренирование или резекция. При инфаркте миокарда проводятся манипуляции для восстановления кровотока: коронарная ангиопластика или аортокоронарное шунтирование.
Такой симптом, как боль в левом подреберье нельзя оставлять без внимания. Даже если дискомфорт незначителен, необходимо обратиться к врачу для проведения диагностики. Возможно это признак патологического процесса. Чем раньше будут приняты лечебные меры, тем больше вероятность, что осложнений не возникнет.
Причины боли в левом боку
С левой стороны в брюшной полости находится много жизненно важных органов, при повреждении, воспалении которых возникает боль в животе. Если часто, сильно или постоянно болит левый бок внизу живота, необходимо проконсультироваться с врачом. Своевременная диагностика и правильное лечение поможет избежать развития опасных осложнений.
Виды болевого синдрома
Причины болевого синдрома
Боль — это следствие воспалительных и гнойных процессов, травм, ишемии, перекрута связок внутренних органов. Спровоцировать боль в животе с левой стороны могут генетические болезни, отравления, нарушение функций органов, новообразования.
Боль в левом боку внизу живота возникает при поражении любого органа, который находится в этой области.
Основные заболевания, при которых может болеть левый бок:
У женщин боль внизу с левой стороны может быть признаком внематочной беременности. Часто дискомфорт возникает во время овуляции, за несколько дней до начала менструации. У мужчин боль внизу слева может быть признаком простатита, грыжи, воспаления яичек.
Почему болит левый бок у ребенка
Основная причина — спазм полых органов. В стенках кишечника, мочеточников, маточных труб находятся гладкомышечные клетки. При гипертонусе гладкой мускулатуры возникает спазм, появляются схваткообразные боли.
Другие причины — увеличение селезенки, воспаление яичников и маточных труб, цистит, паховая грыжа. Редко боль в левой нижней части живота может указывать на сердечные патологии. Дискомфорт может быть связан с ушибами живота, межреберной невралгией, лимфаденитом.
Нередко боль в левом боку свидетельствует об опасных патологиях. Незамедлительная медицинская помощь необходима при следующих признаках:
Что делать, если болит живот внизу слева
Диагностика начинается с осмотра, сбора анамнеза и пальпации. Для постановки точного диагноза врач назначает:
Схему терапевтических мероприятий врач составляет после установки точного диагноза.
Группы лекарственных препаратов:
Дополнительно назначают диету, которая помогает наладить пищеварение, уменьшить нагрузку на органы ЖКТ.
При выявлении злокачественных новообразований проводят химиотерапию. При внематочной беременности, разрыве внутренних органов, при отсутствии эффекта от консервативного лечения необходимо хирургическое вмешательство.
При появлении боли в левом боку внизу живота заниматься самолечением опасно. Анальгетики маскируют симптомы, но не устраняют причины появления болевого синдрома.
Панкреатит
Панкреатит – это воспаление поджелудочной железы (органа, ответственного за выработку пищеварительного сока).
Поджелудочная железа в организме человека выполняет очень важную функцию: вырабатывает ферменты, которые, попадая в тонкий кишечник, активируются и участвуют в переваривании белков, жиров и углеводов. Орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови.
Формы панкреатита
Острая – характеризуется острой опоясывающей болью в верхней части живота. Часто боль появляется после употребления жирной пищи или алкоголя. Неприятные ощущения могут быть как едва заметными, так и нестерпимыми с иррадиацией в лопатку или грудину. Наблюдается тошнота, рвота, нарушение стула. Из-за затрудненного оттока желчи кожа принимает желтоватую окраску.
Хроническая – основная локализация боли находится на верхней части брюшной стенки с иррадиацией в спину, грудную клетку (левую часть), нижнюю часть живота. Неприятные ощущения возникают после приема жирной тяжелой пищи, алкогольных напитков, постоянных стрессов.
Развитие хронического панкреатита характеризуется тошнотой, потерей аппетита, вздутием живота, нарушением стула, иногда рвотой.
Хроническая форма патологии отличается от острой периодами ремиссии и обострения. С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела.
Хронический панкреатит часто дает осложнения (желудочные кровотечения, рак, кисты и абсцессы, поражение печени, сахарный диабет, энтероколит). Вот почему к заболеванию нужно относиться серьезно и при малейшем подозрении на развитие воспаления, обратиться к врачу.
Причины развития панкреатита
Болезнь развивается из-за поражения тканей поджелудочной железы. Это происходит по следующим причинам:
злоупотребление алкоголем и табаком
травмы живота, хирургические вмешательства
неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков
интоксикация пищевыми продуктами, химическими веществами
неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи
Симптомы панкреатита

Боль – интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой.
Высокая температура тела, высокое или низкое давление – самочувствие пациента быстро ухудшается из-за стремительного развития воспалительного процесса.
Бледный или желтоватый цвет лица.
Тошнота и рвота – появляется сухость во рту и белый налёт, приступы рвоты не приносят облегчения. Самый правильный шаг в этот момент – голодать, любой приём пищи может только ухудшить ситуацию.
Диарея или запор – стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
Вздутие живота – желудок и кишечник во время приступа не сокращаются.
Одышка – появляется из-за потери электролитов при рвоте.
Хронический панкреатит характеризуется следующими признаками:
Боль в животе – может быть опоясывающей или иметь чёткую локализацию с иррадиацией в спину. Появляется после принятия пищи.
Интоксикация организма – появляются общая слабость, снижение аппетита, тахикардия, повышение температуры тела, снижение артериального давления.
Эндокринные нарушения – кетоацидоз, сахарный диабет, склонность к гипогликемии. Также могут появиться ярко-красные пятна в области живота, спины, груди, которые не исчезают при надавливании.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Первая помощь при приступе панкреатита
Чтобы снизить болевые ощущения, можно использовать грелку, наполненную холодной водой. Её нужно приложить на область живота, а именно на эпигастральную область (область под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку). Это позволяет снизить интенсивность болей, немного убрать отек и воспаление.
Больному необходимо соблюдать больничный режим. Это позволит уменьшить приток крови к органу, а значит уменьшит воспаление.
Запрещено принимать пищу. Процесс переваривания может вызвать более сильные боли, появиться тошнота и рвота. А диета уменьшит выработку ферментов, усиливающих воспалительную реакцию и боли. Придерживаться голодания нужно 3 суток. Можно пить чистую воду без газов.
Нужно обязательно вызвать врача для осмотра, даже если больной точно не уверен, что это приступ острого панкреатита. Как мы уже знаем, эта патология может затихнуть, а затем стремительно рецидивировать. В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
Диагностика заболевания к частной медицинской клинике «Медюнион»
Диагностировать это заболевание не составляет труда, так как первые признаки говорят сами за себя. Однако, чтобы назначить адекватное лечение, нужно обязательно определить форму заболевания. Для этого врач проводит лапароскопию – метод, позволяющий осмотреть с помощью специального инструмента брюшную полость изнутри.
При подозрении на острый панкреатит проводятся лабораторные анализы:
Общий анализ крови
Биохимический анализ крови
УЗИ, МРТ или рентгенография органов брюшной полости
Компьютерная томография по показаниям
При хронической форме проводятся те же исследования, однако анализы лучше брать в период обострения заболевания.
Лечение острого панкреатита
При обнаружении острого панкреатита пациента нужно немедленно госпитализировать. Лечение должно проходить в условиях стационара, так как это состояние является весьма опасным.
Для снятия боли принимают спазмолитики, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу.
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови. В первые 1–3 дня рекомендуются голод, прием щелочных растворов каждые 2 часа.
Во время обострения хронического панкреатита пациенту показана терапия, аналогичная острому процессу. Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Самое главное при хронической форме заболевания поддерживать диету, которая предполагает исключение из рациона жирной и жареной пищи. При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
Диета при панкреатите

Также необходимо ограничить потребление соли, питаться небольшими порциями по 6 раз в день. Блюда всегда должны подаваться в тёплом виде. Необходимо исключить все продукты с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов.
Где пройти лечение панкреатита в Красноярске?
Если вы или ваши близкие страдаете от воспаления поджелудочной железы, обратитесь за помощью в медицинский центр «Медюнион». Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.
Заболевания желудочно-кишечного тракта
Симптомы расстройства желудочно-кишечного тракта (ЖКТ) знакомы многим: тяжесть после еды, дискомфорт в животе, диарея, тошнота и проблемы со стулом.
Болезни ЖКТ могут привести к крайне неприятным последствиям, таким, как общее обезвоживание организма, влияющее на работу головного мозга, интоксикация всего организма или злокачественные новообразования пищеварительной системы. И, конечно, любое хроническое заболевание без должного лечения грозит болезнями других органов, ведь человеческий организм – сложная природная система, в которой все элементы связаны между собой.
Причины заболеваний желудочно-кишечного тракта
Причины заболеваний ЖКТ разнообразны. Все болезни органов пищеварения можно условно разделить на две группы: инфекционные и неинфекционные.
Возможны следующие причины инфекционных заболеваний ЖКТ 2 :
В отличие от инфекционных болезней ЖКТ, которые, как правило, начинаются остро и имеют выраженные признаки, неинфекционная группа характеризуется сглаженными симптомами (за исключением острой хирургической патологии).
Болезни могут быть хроническими, протекать с обострениями и ремиссиями. К развитию неинфекционных заболеваний ЖКТ могут привести: 2
Симптомы заболеваний желудочно-кишечного тракта
Признаки заболеваний ЖКТ зависят от вида заболевания и причины его возникновения. Одним из основных симптомов, который ярче всего сигнализирует о наличии болезней ЖКТ, является болевой синдром.
Место локализации боли может свидетельствовать о следующих проблемах 2 :
Большинство болезней ЖКТ не ограничивается только болью в животе. Человека также могут беспокоить 2 :
Диагностика заболеваний желудочно-кишечного тракта
Точная диагностика – основа будущего эффективного лечения болезней ЖКТ. Не зная точную причину неприятных симптомов, нельзя подобрать правильную программу лечения. Вовремя проведенная диагностика может предотвратить развитие серьезных заболеваний и осложнений.
Диагностика болезней ЖКТ может включать 2 :
Лечение заболеваний желудочно-кишечного тракта
Тактика лечения заболеваний ЖКТ определяется индивидуально и зависит от общего состояния человека, характера болезни и стадии развития. Чаще всего заболевания желудочно-кишечного тракта лечат консервативным способом, то есть без хирургического вмешательства.
В зависимости от природы заболевания – инфекционное или неинфекционное поражение – могут применяться следующие группы препаратов 2 :
Важным элементом лечения заболеваний ЖКТ является диета. При нарушениях в работе органов пищеварения очень важно придерживаться принципов здорового образа жизни (ЗОЖ).
Питание должно быть дробным, до 5-6 раз в день с небольшими перерывами. Необходимо полностью отказаться от ресторанов быстрого питания, жирной, жареной и острой пищи, газированных напитков – словом, всего, что может раздражать слизистые пищеварительных органов. Пища должны быть максимально щадящей. Основу рациона при болезнях ЖКТ должны составлять следующие блюда: 2
Следует свести к минимуму продукты, содержащие грубую клетчатку и провоцирующие излишнее газообразование: бобовые, капусту, редис, кукурузу. Исключены также консервы, соусы, специи и приправы.
Профилактика заболеваний желудочно-кишечного тракта
Предотвратить развитие заболеваний ЖКТ не так уж и сложно. Достаточно придерживаться простых принципов здорового образа жизни. Вот несколько правил, на которые стоит ориентироваться в профилактике заболеваний ЖКТ: 2
Препарат Креон® при заболеваниях желудочно-кишечного тракта
Таблетированные препараты представляют собой цельную форму, ее нельзя делить, поскольку это может нарушить защитную оболочку, и действующее вещество попросту погибнет в желудке.
Подробнее о препарате Креон ® 25 000 можно узнать здесь.
Боль в левом боку: о чем может сигнализировать тревожный симптом?
Андрей Леонидович
Провизор
Боль в левом боку может свидетельствовать о различных заболеваниях. И лечить их могут: травматолог, гинеколог, инфекционист, гастроэнтеролог и прочие эксперты — все зависит от причины и основного недуга, который вызвал болевые ощущения. Давайте разберемся с разновидностями болей в левом боку, их возможными причинами и методами диагностики.
Виды болей в левом боку
Чаще всего боль в левой части туловища беспокоит человека при ходьбе. Она носит тупой ноющий характер и усиливается при наклонах, поворотах и т.п. Такая боль не говорит о какой-либо серьезной патологии, но врача посетить обязательно нужно, чтобы быстрее выявить причину и начать лечение.
При острой, кинжальной боли, которая «простреливает» в левом боку, нужно как можно скорее обращаться к докторам, ведь такие болевые ощущения могут говорить о серьезных проблемах.
Важно понимать, что независимо от локализации боли, она может «отдавать» в левую область от другого органа. Такие ощущения называют отраженными, и они прилично осложняют диагностику основного недуга, вызвавшего их.
Причины возникновения болей в левом боку
Причины возникновения болей в левом боку
Независимо от типа боль всегда говорит о каких-либо патологических процессах в организме:
Когда обращаться к врачу?
Разумеется, все вышеописанные состояния могут сопровождаться самыми разнообразными болевыми ощущениями. И просто невозможно без дополнительной диагностики на 100% понять, почему болит в левом боку. Поэтому при возникновении любых болевых ощущений в боку нужно как можно быстрее обратиться к врачу для выяснения истинной причины болей. Первичную консультацию можно получить у терапевта, который затем направит вас к более узкому специалисту.
Диагностика и лечения болей в боку
Диагностика и лечение
При возникновении болевых ощущений в левой части туловища врач соберет анамнез, изучит уже присутствующие у пациента болезни и направит его на дополнительные анализы. Разумеется, здесь все зависит от конкретной ситуации, но чаще всего при болях в левой части туловища доктора отправляют пациентов на:
При выявлении проблем с каким-либо определенным органом врач может направить пациента на УЗИ именно этого органа, чтобы оценить степень его поражения. После этого доктором будет составлено соответствующее лечение.
К примеру, если причина боли физиологическая (возникает при физических нагрузках), тогда пациенту будет рекомендовано прекращение физических нагрузок или снижение их интенсивности. Если после этого боль утихнет, значит в будущем человеку будет рекомендовано полностью поменять свой образ жизни.
Возможные источники болей в боку
Если боли имеют патологическую причину, тогда терапия будет направлена на устранение основного заболевания. Здесь все сугубо индивидуально, ведь причин болей в левом боку масса.
Касаемо лечения. При интенсивных болях кроме лекарства, лечащего основное заболевание, врачи могут выписать эффективные обезболивающие средства по типу:
Разумеется, не стоит заниматься самолечением и бежать за этими таблетками в аптеку. Ведь главное — устранить не саму боль, а ее причину.