чпс сердца что это такое как делают
Чреспищеводная эхокардиография
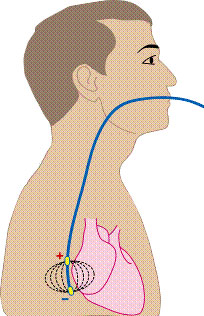
Чреспищеводная эхокардиография (ЧЭ или ЧпЭхоКГ) позволяет с помощью высокочастотных звуковых волн (ультразвука) получить подробные изображения вашего сердца. Эхопреобразователь, излучающий звуковые волны, прикреплен к тонкой трубке (толщина варьируется от 9 до 11 мм), которая проходит через рот, спускается по горлу и в пищевод. Поскольку пищевод находится близко к верхним камерам сердца, можно получить очень четкие изображения этих структур и клапанов сердца.
Почему проводят чреспищеводную эхокардиографию?
Врачи используют ЧЭ, чтобы найти проблемы в структуре и функциях сердца. ЧЭ может дать более четкие изображения верхних камер сердца и клапанов между верхней и нижней камерами сердца, чем стандартные эхокардиограммы.
Подробные изображения, предоставленные ЧЭ, могут помочь врачам увидеть:
Чреспищеводную эхокардиографию часто используют для получения информации во время хирургических операций по восстановлению сердечных клапанов, разрывов аорты или врожденных пороков сердца. Также используется во время хирургического лечения эндокардита, бактериальной инфекции внутренней оболочки сердца и клапанов.
Осмотр (консультация) врача функциональной диагностики
Эхокардиография чреспищеводная
Каковы риски ЧЭ?
Какие есть противопоказания?
Как подготовиться к ЧЭ?
Проконсультируйтесь со своим врачом. Вас могут попросить не употреблять алкогольные напитки в течение нескольких дней, а также ничего не есть и не пить как минимум за 4-6 часов до исследования. Потребление воды допускается не позднее, чем за 2 часа до сеанса.
Что происходит во время ЧЭ?
Чреспищеводную эхокардиографию выполняют специально обученные врачи. Процедура обычно проводится в больнице или клинике и длится от 30 до 60 минут.
Врача необходимо предупредить о любых проблемах, связанных с ротовой полостью, а также сообщить ему о наличии патологий пищеварительной системы, рассказать об аллергии на лекарственные средства.
Что происходит после ЧЭ?
Ваше горло может онеметь на короткое время. Не ешьте и не пейте ничего, пока не пройдет чувство онемения – вы можете подавиться.
На что мне обратить внимание?
Если боль в горле усиливается или не проходит через несколько дней, обратитесь к врачу.
Как я могу узнать больше о ЧЭ?
Поговорите со своим врачом. Вот несколько хороших вопросов:
Чреспищеводное электрофизиологическое исследование сердца (ЧПЭФИ)
2-е кардиологическое отделение
Электрофизиологическое исследование (ЭФИ) сердца — это метод диагностики нарушений ритма и проводимости сердца. Во время исследования производится стимуляция различных отделов сердца для выявления возможных нарушений ритма. Главным преимуществом ЭФИ перед электрокардиографией или суточным мониторированием ЭКГ является возможность выявления нарушений ритма и проводимости, которые невозможно было обнаружить первыми двумя способами.
При ЭФИ нагрузка на сердце тоже возрастает, но не вследствие физической активности, а в результате электрической стимуляции миокарда. Такая стимуляция проводится с помощью электродов, которые начинают подавать к сердечной мышце электротоки физиологической мощности, но с высокой частотой. В итоге миокард сокращается быстрее, возникает спровоцированное учащение сердцебиения. А при высокой частоте сердечных сокращений возникают либо аритмия, либо ишемия, если у человека уже имеются патологические процессы в миокарде, являющиеся предпосылками к развитию этих заболеваний. Другими словами, ЭФИ позволяет спровоцировать искомые заболевания и зарегистрировать их на ЭКГ с целью дальнейшего лечения пациента
Существует два вида электрофизиологического исследования сердца: инвазивное (эндокардиальное, эпикардиальное, комбинированное) и неинвазивное (ЧПЭФИ).
Чреспищеводное ЭФИ (ЧПЭФИ). Электроды подводятся с помощью зонда, вводимого в просвет пищевода. Является неинвазивной методикой, а по технике напоминает обычную фиброгастроскопию.
ЧПЭФИ проводится чаще, так как имеет наименьшее число осложнений и побочных эффектов, если сравнивать с инвазивными методами.
Чреспищеводное электрофизиологическое исследование сердца осуществляется по следующим показаниям:
ГБУЗ ПККБ №1 Государственное бюджетное учреждение здравоохранения
Показаниядля проведения чреспищеводной электростимуляции сердца
1. Подозрение на синдром слабости синусового узла (СССУ), с целью верификации диагноза и выбора тактики лечения. 2. Часто рецидивирующие пароксизмы суправентрикулярных тахикардий, с целью определения их вида и выбора адекватного профилактического лечения.
3. Подозрение на латентный или скрытый синдром Вольфа- Паркинсона-Уайта (ВПУ), с целью верификации диагноза, оценки участия дополнительных путей проведения в развитии пароксизмов тахикардии и выбора тактики лечения.
4. Подозрение на скрытую коронарную недостаточность, с целью верификации диагноза, при невозможности выполнить другие методики диагностики ИБС.
5. Купирование пароксизмов суправентрикулярных тахикардий.
Противопоказания к проведению чреспищеводной электростимуляции сердца
1. Острый или подострый инфаркт миокарда.
2. Нестабильная стенокардия.
3. Недостаточность кровообращения II Б — III ст.
4. Заболевания пищевода и носоглотки.
5. Наличие в анамнезе острой недостаточности кровообращения во время приступов тахикардии.
6. Наличие в анамнезе частых или длительных пароксизмов фибрилляции желудочков.
7. Наличие в анамнезе тромбоэмболических осложнений.
8. Наличие в анамнезе частых или длительных пароксизмов фибрилляции предсердий.
9. АВ блокада I, II ст. на ЭКГ пленке.
Подготовка пациента к проведению чреспищеводной электростимуляции сердца
По назначению лечащего врача необходимо отменить все антиаритмические препараты (у больных с показаниями 1-3, кроме случаев непрерывно-рецидивирующих тахикардий) за неделю, кордарон — за 3 недели до исследования; за 2 дня — нитраты, кроме нитроглицерина для купирования приступов стенокардии (у больных с показанием 4).
В день исследования исключить мочегонные, крепкий кофе, чай, никотин.
Исследование проводится натощак. Пациент должен иметь при себе простыню и полотенце, результаты электрокардиографии, суточного мониторирования электрокардиограммы.
Если у больного был приступ стенокардии, то чреспищеводная электростимуляция сердца (ЧПЭС) проводится не ранее, чем через 2-3 часа после него или на следующий день.
ЧПЭС исследование проводится в амбулаторных условиях в отделении ОНР. Продолжительность исследования – 60 минут.
Чреспищеводная эхокардиография (ЧПЭхоКГ) – метод ультразвукового исследования сердца из пищевода
Оглавление
Другие названия – транспищеводная эхокардиография (ТПЭ).
Метод чреспищеводной эхокардиографии получил серьезное развитие в 90-х годах прошлого века. На сегодняшний день эта методика прочно завоевала одно из ведущих мест в кардиологических исследованиях. Без нее невозможно представить проведение операций на сердце. При этом немало пользы приносит чреспищеводная эхокардиография как в консультативной практике, так и при лечении неотложных кардиологических состояний. Используется преимущественно в условиях стационара, поскольку требует наличия высокотехнологичного оборудования и подготовленных специалистов.
ЧПЭхоКГ может проводиться под местной анестезией, однако, наибольшую информативность и комфорт пациента обеспечивает исследование во сне, т.е. в условиях общей анестезии.
Отличия ЧПЭхоКГ от стандартной ЭхоКГ
При стандартной ЭхоКГ ультразвуковой датчик прикладывается снаружи на передней поверхности грудной клетки. Ультразвуковой луч проходит через стенку грудной клетки (кожа, жир, мышцы, кости, ткани) и легкие, прежде чем достигает сердца. Этот метод также носит название – трансторакальная эхокардиография.
При чреспищеводной (или транспищеводной) эхокардиографии ультразвуковой датчик располагается в пищеводе (часть пищеварительного канала, соединяющая полость рта и желудок). Поскольку пищевод располагается непосредственно позади сердца, ультразвуковому лучу не требуется преодолевать препятствия в виде стенки грудной клетки и легких. Таким образом, при ЧПЭхоКГ удается получить более четкое изображение структур сердца и с большей точностью оценить функцию сердечной мышцы и клапанов.
В ряде случаев анатомические особенности человека, такие как близкое расположение ребер, выраженное ожирение, заболевания легких с увеличением их воздушности, создают существенные технические трудности для прохождения ультразвука к сердцу, информативность стандартной ЭхоКГ при этом снижается. Кроме того, существуют состояния, при которых ЧПЭхоКГ по своей разрешающей способности однозначно превосходит обычную ЭхоКГ. К ним относится врожденная патология сердца, в частности наличие сообщений между камерами (например, дефект предсердной перегородки), патология нативных и протезированных клапанов сердца, наличие образований и тромбов в полостях сердца.
Когда выполняется ЧПЭхоКГ?
Ваш доктор может назначить ЧПЭхоКГ в следующих случаях:
Как проводится чпэхокг (ТПЭ)?
Пациент укладывается на кушетку, при проведении общей анестезии устанавливается катетер в вену на руке для введения анестетика и препаратов в случае необходимости коррекции жизненно-важных показателей (давление, пульс). Полость глотки орашается местным анестетиком во всех случаях, в том числе и при использовании общей анестезии для снижения раздражения в глотке после пробуждения. К пациенту подключается монитор для слежения за работой системы кровообращения (давление и пульс) и дыхания (насыщение крови кислородом). Если используется общая анестезия, обеспечивается подача дополнительного кислорода для профилактики нарушений дыхания.
Пациент поворачивается на левый бок. В рот вставляется так называемый загубник, который просят плотно захватить зубами, он необходим для предотвращения травмирования пациента и повреждения датчика. При использовании только местной анестезии – в полость рта вводится гибкий эндоскоп, после чего пациента просят совершать глотательные движения и продвигают его в пищевод. В этот момент ощущается небольшой дискомфорт, не сопровождающийся болевыми ощущениями. При использовании общей анестезии – после введения анестетика для обеспечения комфорта и наступления его эффекта в полость рта также вводится гибкий эндоскоп, который затем сразу продвигается в пищевод. На конце эндоскопа располагается непосредственно ультразвуковой датчик, от которого передается изображение сердца на монитор. Датчик располагают прямо позади сердца и с помощью изменения ориентации ультразвукового луча исследуют структуры и функцию сердца под различным углом. Во время процедуры сохраняется самостоятельное дыхание пациента, ингалируется кислород, осуществляется слежение за жизненными показателями, при избыточном слюноотделении проводится аспирация слюны.
После процедуры следует воздержаться от приема пищи и воды в течение 2 часов, чтобы дать время для окончания действия местного анестетика и восстановления рефлексов глотки, которые защищают человека от попадания пищи или жидкости в дыхательные пути. Не рекомендуется употреблять горячую пищу и жидкость в день после исследования, т.к. на слизистой глотки и рта могут остаться небольшие дефекты, подверженные раздражению при контакте с горячим. После окончания действия местного анестетика могут оставаться неприятные ощущения в глотке, которые обычно не продолжаются дольше 24 часов. При использовании общей анестезии запрещается управлять автомобилем и опасными механизмами в течение не менее 12 часов.
Подготовка к проведению ЧПЭхоКГ
Длительность процедуры ЧПЭхоКГ
Вам следует запланировать на пребывание в клинике примерно 2 часа, в случае применения общей анестезии – 3-4 часа. Собственно процедура длится 15-20 минут. Остальное время занимает подготовка и наблюдение.
Безопасность ЧПЭхоКГ
ЧПЭхоКГ представляет собой отработанную процедуру и вполне безопасна. Однако, при выполнении потребуется ввести датчик в пищевод и желудок, что в небольшом проценте случаев может быть сопряжено с такими явлениями как затруднение дыхания, замедление или учащение пульса, реакция на общий или местный анестетик, легкое повреждение слизистой с появлением кровянистых выделений. Такое грозное осложнение как перфорация пищевода встречается крайне редко (частота меньше 1 на 10000 исследований), большинство таких случаев описано для детской популяции.
Когда обратиться к доктору
Результат исследования
После окончания исследования результат выдается в виде заключения, как правило, сразу, однако, в ряде случаев доктору может потребоваться время на пересмотр записи для более детального анализа. Возможно сохранение материалов исследования на электронный носитель.
Чреспищеводная электрокардиостимуляция
Чреспищеводная электрокардиостимуляция – неинвазивная процедура, направленная на получение записи биологических потенциалов с внешней поверхности сердца, используя при этом специальный пищеводный электроды и регистрационную аппаратуру.
Проведение специальных видов стимуляции для изучения электрофизиологических свойств проводящей системы, миокарда предсердий и желудочков. Выявление субстратов аритмии, их локализации и электрофизиологических характеристик. Контроль лекарственной и/или нефармакологической терапии.
Ненвазивное электрофизиологическое исследование сердца (ЧПЭФИ)
Опыт применения ЧПЭС в кардиологии насчитывает более 30 лет.
В нашей стране первое сообщение о применении ЧПЭС у больных с ишемической болезнью сердца появилось в научной медицинской литературе более 10 лет назад.
За этот период времени отношение к любому методу исследования уже носит устойчивый характер, а возможности самого метода хорошо изучены.
Следует сказать, что отношение кардиологов к методу ЧПЭС в течение этого времени менялось в зависимости от развития самой кардиологии и технических возможностей применяемых стимуляторов.
Повышенный интерес к этому методу в настоящее время обусловлен с одной стороны, бурным развитием самой кардиологии, как науки, в частности ее аритмологии, а также появлением современных стимуляторов с хорошими техническими характеристиками, позволяющими производить исследование с минимальными неприятными ощущениями для больного.
Применение ЧПЭФИ помогает решить три основные задачи: диагностика, лечение (терапевтическое, подбор антиаритмических препаратов) и прогнозирование во многих клинических ситуациях.
Скачать руководство по ЧПЭС. «Основы клинической чреспищеводной электростимуляции сердца» А.Н.Толстов
Скачать руководство по ЧПЭС. » Неинвазивное электрофизиологическое исследование при аномалиях проводящей системы сердца» Ю.В.Шубик
Область применения ЧПЭС в кардиологии
У больных ишемической болезнью сердца:
1) диагностика коронарной недостаточности;
2) определение степени (функционального класса) коронарной недостаточности,
3) диагностика безболевой ишемии миокарда;
4) выделение группы больных с ишемической болезнью сердца (ИБС), имеющих высокий риск внезапной сердечной смерти;
5) подбор оптимальной эффективной дозы антиангинального препарата и наиболее рационального приема его в течение суток;
6) выделение группы больных, которым наиболее целесообразно проведение коронароангиографии и последующего оперативного лечения ИБС;
7) верификация крупноочаговых рубцовых изменений миокарда у больных с синдромом WPW;
8) одновременная регистрация эхокардиограммы по программе стресс ЭхоКГ при проведении дозированной частотной нагрузки при ЧПЭС позволяет диагности¬ровать скрытые формы коронарной и миокардиальной недостаточности.
У больных с нарушениями ритма сердца:
1) оценка функции синусового узла:
— диагностика синдрома слабости синусового узла (СССУ);
— диагностика функциональной дисфункции синусового узла (чаще всего связанной с повышенной активностью п.Vagus)
— оценка функционального состояния миокарда перед установкой постоянного эндокардиального кардиостимулятора;
2) оценка функции атриовентрикулярного (AB) узла;
3) дифференциальная диагностика пароксизмальных суправентрикулярных тахиаритмий с помощью метода провокации тахиаритмий и последующей регистрацией пищеводной электрограммы (ПЭ);
4) диагностика и изучение электрофизиологических свойств дополнительных, аномальных путей проведения (пучок Кента и пучок Джеймса);
— диагностика синдрома преждевременного возбуждения желудочков в случае функционирования п. Кента или п. Джеймса;
— диагностика пароксизмальных тахиаритмий при синдроме Вольфа-Паркинсона-Уайта (ВПУ) или Клерка-Леви-Кристеску (CLC), Лауна-Ганонга-Левина (LGL);
— выделение группы больных синдромом ВПУ и мерцательной аритмии угрожаемых по развитию фибрилляции желудочков;
5) подбор оптимальной эффективной дозы противоаритмического препарата:
— для купирования пароксизма тахиаритмии;
— для профилактики возникновения пароксизма тахиаритмии;
— выявление аритмогенного эффекта препарата;
6) купирование пароксизмальных суправентрикулярных тахиаритмий (кроме мерцательной аритмии);
7) поддержание необходимой частоты сердечного ритма (ЧСС) во время проведения операции в случае исходной брадикардии;
8] изучение электрофизиологических свойств суправентрикулярной зоны: предсердий, АВ-узла, дополнительных путей проведения (рефрактерные периоды структур);
9) регистрация тахизависимой экстрасистолии и внутрижелудочковых блокад;
ЧПЭС имеет широкий спектр применения от амбулаторно-поликлинических, до стационарных подразделений. Метод для клиницистов в их клинической деятельности наиболее доступен и менее обременителен для больного.
Диагностические возможности ЧпЭФИ ограничиваются стимуляцией левого предсердия. В ряде случаев, может быть достигнута стимуляция левого желудочка, но для этого необходимо подавать напряжение с амплитудой 30-60 В (мА), что практически невозможно без применения наркоза.
Применение ЧПЭС при нарушениях ритма сердца
Применение ЧПЭС при нарушениях ритма сердца было обосновано в результате быстрого развития аритмологии и исходя из ее проблем.
Применение ЧПЭС у этой категории больных решило многие проблемы суправентрикулярных аритмий и полноценно заменило собой такой метод исследования как внутрисердечное электрофизиологическое исследование (ЭФИ).
Поэтому, показания для ЭФИ в настоящее время сужены и могут быть определены следующими состояниями:
1 Уточнение диагноза и подбор терапии у бальных с желудочковыми тахикардиями.
2. Синкопальные состояния, неясной этиологии.
3. Перед проведением хирургического лечения аритмий.
4. Перед имплантацией кардиостимулятора или кардиовертера-дефибриллятора больным с тахиаритмиями.
5. Для проведения криодеструкции аномальных путей проведения в случае их правостороннего прохождения.
6. Больные с синдромом WPW и пароксизмальной мерцательной аритмией, протекающей с потерей сознания и угрозой трансформации в фибрилляцию желудочков.
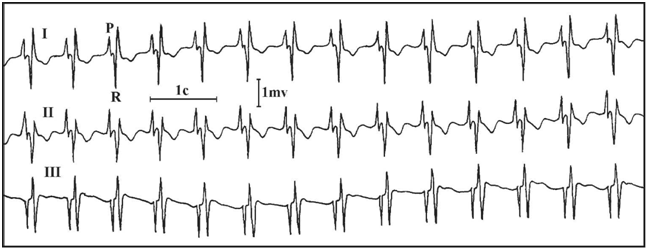
Рис. Чреспищеводная электрограмма, биполярная запись
Начиная исследование по программе нарушения ритма с помощью метода ЧПЭС, врач, проводящий его, должен быть уверен что все подготовлено на случай проведения реанимационных мероприятий: дефибриллятор подготовлен и включен, есть необходимый набор реанимационных лекарств и средств.
Кроме того, врач проводящий исследование, должен быть хорошо подготовлен по таким дисциплинам как клиническая кардиология с аритмологией, клиническая электрокардиография, знать электрофизиологию миокарда, вопросы неотложной кардиологии и реанимации.
ЧПЭС может проводится с диагностической и лечебной целью. В случае диагностического исследования должны отменяться все противоаритмические препараты.
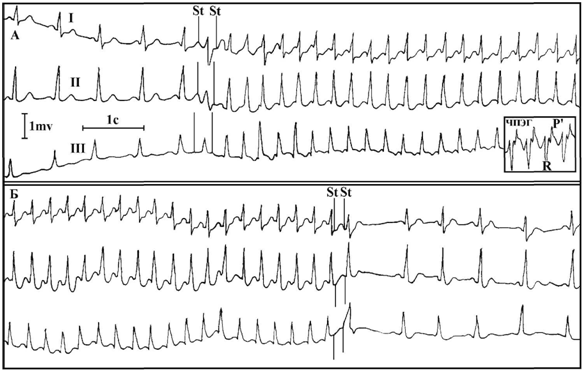
Рис.
А. Парной стимуляцией предсердий вызван пароксизм АВ реципрокной ортодромной тахикардии. RP’-интервал на ЧПЭГ меньше 1/2 RR-интервала и = 120 мс.
Б. Купирование пароксизма парной стимуляцией.
Оценка коронарного кровообращения методом ЧПЭС
Данная программа стимуляции является той основой с чего вообще начался метод ЧПЭС, как один из нагрузочных тестов (нагрузка ритмом) в кардиологии.
Применение программы стимуляции позволяет постепенно и дозированно увеличивать частоту сокращений желудочков с постоянной оценкой изменений конечной части желудочкового комплекса по монитору и при записи ЭКГ.
Применение ЧПЭС с целью оценки коронарного кровообращения позволяет кардиологу решать ряд важных задач:
1. устанавливать сам факт наличия у больного ишемической болезни сердца (ИБС) и ее форм, в частности, определять безболевую ишемию миокарда;
2. определять степень коронарной недостаточности;
3. определять оптимально эффективную дозу антиангинального препарата и кратность его приема;
4. выделять группу больных ИБС с тяжелой коронарной недостаточностью, которым настоятельно рекомендуется проведение коронароангиографии и возможным оперативным лечением ИБС;
5. определять прогноз и тактику ведения больных ИБС, после перенесенного инфаркта миокарда;
6. выделять группу больных ИБС, имеющих высокий риск внезапной сердечной смерти с целью проведения профилактического лечения;
7. проводить дифференциальную диагностику постинфарктного кардиосклероза у больных с синдромом Вольфа-Паркинсона-Уайта;
8. выявление скрытых форм нарушений ритма и проводимости;
9. при динамическом проведении ЧПЭС у одного и того же больного ИБС косвенно судить о скорости прогрессирования коронарного атеросклероза и эффективности проводимого лечения.
Кроме противопоказаний общего характера, проведение ЧПЭС по программе оценки коронарного кровообращения нецелесообразно в следующих случаях:
1. при наличии стойкой полной блокады левой ножки пучка Гиса;
2. при регистрации на ЭКГ-покоя явного (манифестирующего) синдрома преждевременного возбуждения желудочков, обусловленного функционированием пучка Кента;
3. у больного ИБС с 3 4 функциональным классом;
4. у больного с впервые возникшей стенокардией в течение первых 4-х недель и у больного с нестабильной стенокардией;
5. в течение первых 3-х недель неосложненного инфаркта миокарда;
6. при выраженной гипертрофии миокарда левого желудочка с вторичными изменениями конечной части желудочкового комплекса на ЭКГ.
ЧПЭС проводится по назначению лечащего врача через 2 часа после еды на фоне отмены коронароактивных препаратов в случае диагностического исследования. При этом необходимо согласие больного на проведение ЧПЭС, регистрация ЭКГ-покоя и эхокардиограммы (ЭхоКГ).
Программа стимуляции с целью оценки коронарного кровообращения довольно проста. После получения устойчивого ритма кардиостимулятора, превышающего собственную частоту ритма сердца на 20 имп./мин., проводят непрерывную ступенчатую стимуляцию. Длительность каждой ступени 1 минута.
При отсутствии изменений р конце ступени частоту стимуляции повышают на 10-20 имп./мин. до достижения максимальной частоты 160 имп/мин. По истечении каждой ступени стимуляции проводят оценку коронарного кровообращения по изменениям сегмента ST на ЭКГ.
Если после достижения максимальной частоты (160 имп./мин.) ишемических изменений на ЭКГ не наблюдается, то время стимуляции продлевается до 2 минут, после чего проводится окончательная оценка проведенного исследования. Считается нецелесообразным проводить оценку коронарного кровообращения при частоте стимуляции более 160 имп./мин., т.к. при этом значительно возрастает количество ложноположительных результатов, что отчасти связано с так называемым постдеполяризационным синдромом.
Постдеполяризационный синдром выражается в возникновении на ЭКГ депрессии сегмента ST и инверсии зубца «Т» после прекращения высокой частоты желудочков. Хорошо известно развитие этого синдрома после купирования пароксизма желудочковой тахикардии.
При отсутствии у больного верифицированной ИБС данный синдром свидетельствует о нарушениях процессов реполяризации желудочков не связанное с ухудшением коронарного кровообращения.
Осложнения при проведении ЧПЭС
Следует сразу оговориться, что пароксизмальные нарушения ритма, которые прежде рассматривались как осложнение метода ЧПЭС в настоящее время таковыми не являются.
Связано это с быстрым развитием аритмологии и изменением представлений. Однако, при этом необходимо иметь в виду, что врач, проводящий исследо¬вание, может столкнуться с двумя проблемами:
1. при проведении ЧПЭС врач сознательно пытается спровоцировать пароксизм суправентрикулярной тахиаритмии, используя различные режимы стимуляции, т. е. индукция тахикардии является целью самого исследования. Вряд ли эту ситуацию следует рассматривать как осложнение метода;
2. при проведении ЧПЭС, индукция тахикардии является неожиданностью для врача, проводящего исследование и возникает впервые в жизни больного. Пароксизм тахикардии может возникнуть при использовании любого режима стимуляции. В данной ситуации вопрос решается не однозначно, а в зависимости от конкретной формы пароксизма.
Сам факт возможности провокации тахикардии говорит о том, что в сердце больного сформировались все необходимые предпосылки для реализации механизма повторного входа и нужен лишь пусковой механизм для возникновения тахикардии.
Следует учитывать и конкретную форму спровоцированного пароксизма, исходя из сложности лечения и возможных осложнений данного пароксизма. Так, пароксизм узловой АВ-тахикардии или пароксизм реципрокной АВ-тахикардии у больного с синдромом WPW (ортодромный или антидромный вариант) достаточно легко купируются С помощью метода ЧПЭС и как правило не требуют внутривенного введения лекарств (не надо забывать и о возможности купировать данные пароксизмы с помощью вагусных проб).
Индукция впервые в жизни больного пароксизма мерцательной аритмии требует в дальнейшем применения лекарственных препаратов для ее купирования, т. к. метод ЧПЭС не купирует мерцательную аритмию.
Провокация у больного впервые в жизни мерцательной аритмии зачастую свидетельствует либо о критической дилатации предсердий, либо о выраженных дистрофических изменениях в миокарде предсердий [после перенесенного миокардита или хронической алкогольной интоксикации) после чего сохранение синусового ритма становится сложновыполнимой задачей.
1. Введение пищеводного электрода в трахею, вместо пищевода.
Это осложнение обычно случается у врачей, которые только начинают самостоятельно проводить исследование ЧПЭС и связано как правило с их торопливостью при введении зонда в пищевод. Это осложнение крайне редко возникает при неторопливом введении зонда в момент проглатывания слюны, когда происходит подъем надгортанника и закрытие трахеи.
Для избежания подобных случаев необходимо обращать внимание на крайне низкую амплитуду зубца «Р» на пищеводной электрограмме в начале исследования, а также появление кашля при включении стимуляции.
2. Ощущение жжения в области пищевода, за грудиной.
Появление этих ощущений обязательно при включении стимуляции, а их отсутствие у больного должно быть связано с неисправностью аппаратуры. Степень ощущений больного обычно невысокая или легко переносимая. При выраженных ощущениях и отказе больного от исследования, исследование прекращают.
3. При проведении стимуляции больной ощущает боли в области спины, связанные С сокращением позвоночных мышц. При выраженных болях исследование прекращают.
4. При включении стимулятора происходит эффективная стимуляция диафрагмы, что сопровождается ритмичными ее сокращениями с той частотой, которую в данный момент времени дает стимулятор. Больной при этом ощущает частую икоту или одышку, а врач, проводящий исследование наблюдает частое сокращение диафрагмы, которое исчезает сразу же после выключения стимулятора.
Наиболее часто это осложнение встречается у больных гиперстенического телосложения или с ожирением, т. к, расположение сердца в грудной клетке у таких больных таково, что сердце практически лежит на высоко расположенной диафрагме и полюса пищеводного электрода при ЧПЭС расположены в непосредственной близости не только к предсердиям, но и к диафрагме. Как правило, исследование при появлении этого осложнения прекращается.
Противопоказания к проведению ЧПЭС
1) постоянная форма мерцательной аритмии;
2) АВ-блокада 2-3 степени;
3) пороки сердца с выраженным нарушением внутрисердечной (по данным ЭхоКГ) и центральной гемодинамики (клиническая картина сердечной недостаточности выше 2 стадии или выше 2-го функционального класса);
4) дилатация полостей сердца;
5) аневризма сердца;
6) острая стадия любого заболевания (кроме пароксизма суправентрикулярной тахикардии и трепетания предсердий);
7) заболевания пищевода: опухоль, дивертикулез, стриктуры, ахалазия, эзофагит в стадии обострения, варикозное расширение вен;
8) артериальная гипертензия выше 220/120 мм.рт.ст. вне криза и обострения;
9) опухоли сердца (миксомы);
10) перикардит.
Кроме того, проведение ЧПЭС по программе ИБС нецелесообразно в следующих случаях:
1) при наличии стойкой полной блокады левой ножки пучка Гиса;
2) при регистрации явного [манифестирующего] синдрома WPW;
3) при нестабильной стенокардии в течение 4-х недель с момента установления диагноза;
4) в течение первых 3-х недель неосложненного инфаркта миокарда;
5) при стенокардии напряжения 3-4 функционального класса;
6) при выраженной гипертрофии миокарда левого желудочка с вторичными изменениями конечной части комплекса QRS-T на ЭКГ