черный кал при гастрите что делать
Синдром недостаточности пищеварения
Мальдигестия или прямая угроза для кишечника
Синдром недостаточности пищеварения или синдром мальдигестии не является редким явлением в современном мире. Одной из главных причин нарушения пищеварения принято считать недостаточную выработку пищевых ферментов, которые расщепляют компоненты пищи. Это состояние сопровождается выраженными клиническими проявлениями, которые заставляют человека обратиться за медицинской помощью.
Характеристики состояния
Синдром мальдигестии обусловлен функциональной недостаточностью поджелудочной железы, желудка или кишечника. Независимо от степени вовлеченности одного из органов пищеварительной системы, данное состояние приводит к нарушению процесса всасывания нутриентов, включая витамины и минералы. За короткий промежуток времени, расстройства пищеварения вызывают потерю массы тела, ухудшение состояния кожи и волос, негативно отражается на иммунитете человека, и провоцирует обострение любых хронических заболеваний.
Кроме того, остатки непереваренной пищи (химус) являются благоприятной средой для размножения болезнетворных организмов, с последующим развитием тяжелого кишечного дисбактериоза и аллергических реакций.
Несмотря на то, что существует отдельная (инволютная) форма мальдигестии, связанная с возрастными изменениями в организме пожилых людей, чаще всего с этим состоянием сталкиваются люди молодого и среднего возраста.
Причины развития
Одной из главных причин развития данного состояния является нарушение работы желудка или кишечника, а также поджелудочной железы с уменьшением продукции пищеварительных ферментов. К другим потенциальным факторам развития синдрома недостаточности пищеварения, можно отнести:
Нарушение процесса желчеобразования и желчевыделения.
Синдром недостаточности пищеварения условно делится на полостную, пристеночную и внутриклеточную мальдигестию. Полостная мальдигестия развивается при таких состояниях, как муковисцидоз, хроническое воспаление поджелудочной железы, а также после операций на данном органе. Снижение функциональности ферментов, ответственных за расщепление компонентов пищи, наблюдается при хроническом гастрите. Кроме того, развитию мальдигестии способствует язва желудка и синдром раздраженного кишечника, при котором наблюдается нарушение транзита химуса. Пристеночное пищеварение нарушается в том случае, если наблюдается повреждение клеток эпителия кишечника (энтероцитов). Повреждение эпителия кишечника наблюдается при целиакии, болезни Крона, а также при энтеритах различной этиологии.
Непереваренные остатки пищи, которые остаются длительное время в просвете кишечника провоцируют не только развитие дисбактериоза, но и приводят к образованию токсических компонентов (скатол, аммиак, индол), которые оказывают местнораздражающий эфеект и повреждают слизистую оболочку кишечника.
Клинические симптомы
Распознать расстройства кишечника при мальдигестии можно по таким характерным клиническим признакам:
Кроме того, для мальдигестии характерны такие симптомы, как общая слабость, частичная или полная утрата аппетита, а также снижение массы тела. У пациентов с мальдигестией наблюдается увеличение объема испражнений, при этом меняется их цвет и запах. В испражнениях наблюдается маслянистые включения (стеаторея). Синдром недостаточности пищеварения очень часто протекает в комбинации с непереносимостью лактозы (молочного сахара) или других пищевых компонентов.
При тяжелом течении, у пациентов с синдромом мальдигестией резко ухудшается общее состояние, нарушается процесс всасывания биологически-значимых компонентов и развивается мальабсорбция. На фоне данного состояния снижается масса тела, у женщин могут пропадать менструации, наблюдается ухудшение состояния кожи, волос и ногтей.
Лечение
Одним из главных условий правильного и результативного лечения мальдигестии является коррекция рациона. Из ежедневного меню исключают те продукты, которые плохо переносятся организмом. Питание усиливают продуктами, богатыми белком, углеводами и микроэлементами, при этом жиры урезают до минимума. Также, из меню исключают сырые фрукты и овощи. Стандартная терапия синдрома недостаточности пищеварения включает приём медикаментов, содержащих пищеварительные ферменты. Перестальтика кишечника восстанавливается с помощью приёма медикаментов из группы регуляторов моторики.
Для восстановления структурно-функционального состояния ЖКТ при мальдигестии и лечения дисбактериоза целесообразно использовать метапребиотики, которые бережно и эффективно нормализуют баланс кишечной и желудочной микрофлоры, подавляют рост и развитие болезнетворных микроорганизмов, а также восстанавливает поврежденный эпителий желудочно- кишечного тракта. Метапребиотик Стимбифид Плюс содержит фруктополисахариды и фруктоолигосахариды, которые являются ценным питательным субстратом для кишечной и желудочной микробиоты. Кроме того, Стимбифид Плюс дополнен лактатом кальция, стимулирующим рост и размножение полезных кишечных бактерий.
Комбинация из перечисленных компонентов позволяет добиться эффекта быстрого, безопасного и полного восстановления пищеварительной системы, пострадавшей от мальдигестии. Рациональное питание и приём метапребиотика Стимбифид плюс с профилактической целью, позволит избежать дисбиоза кишечника, расстройств пищеварительной деятельности и тяжелых осложнений, развивающихся на фоне синдрома недостаточности пищеварения. Метапребиотик может быть использован в любом возрасте.
Гастрит
Гастрит является, пожалуй, самым распространенным заболеванием желудочно-кишечного тракта. Им страдает почти каждый второй житель нашей страны. Именно поэтому так важно знать первые признаки и симптомы этой болезни, чтобы вовремя начать лечение и не запустить свое здоровье.
Типы гастрита
Острый гастрит

Простой (катаральный) гастрит развивается в результате попадания в организм несвежей пищи, зараженной болезнетворными микробами (пищевая токсикоинфекция), при ротавирозе, аллергии или как следствие повреждения слизистой желудка лекарственными препаратами. При катаральном гастрите разрушается поверхностный слой слизистой оболочки, который быстро восстанавливается после прекращения действия раздражающего фактора.
Коррозивный (эрозивный) гастрит. Этот тип гастрита развивается после попадания в желудок концентрированных кислот или щелочей, которые разъедают слизистую оболочку желудка. В этом случае разрушаются не только поверхностные, но и глубокие слои слизистой желудка, поэтому такая форма болезни нередко дает начало язвенной болезни или формированию рубцов.
Фибринозный гастрит. Встречается очень редко на фоне сепсиса (заражения крови).
Часто острый гастрит может перейти в хронический.
Хронический гастрит
Хронический гастрит может развиться в следствии острого гастрита или же, как самостоятельное заболевание. Его опасность заключается в том, что он может длительное время протекать не проявляясь никакими симптомами.
В развитии болезни, как правило, отмечаются периоды обострения и ремиссии. В периоды обострения хронического гастрита могут появляться кратковременные приступы боли, дискомфорт вверху живота, чувство тяжести, тошнота после еды, изжога, которая говорит о нарушении функции естественных «клапанов» желудка и забросе кислого содержимого желудка в пищевод.
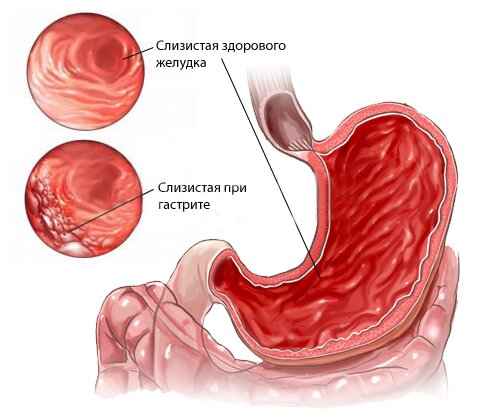
Характерной особенностью хронического гастрита является постепенное разрастание в слизистой оболочке желудка соединительной ткани, замещающей клетки, вырабатывающие желудочный сок (атрофия слизистой желудка). Хронический гастрит часто сопровождается уменьшением выработки желудочного сока и кислоты (гипоацидный гастрит).
Инфекция Helicobacter pylori, паразитирующая в желудке, нарушает процессы обновления слизистой оболочки; таким образом, когда погибают старые клетки, новые не могут образовываться. Это приводит к постепенной деградации слизистой оболочки желудка с потерей функции желез, продуцирующих желудочный сок.
Причины возникновения гастрита
Основными причинами для возникновения гастрита являются:
Симптомы гастрита
Итак, как же распознать, что у Вас начал развиваться гастрит. Стоит прислушаться к своему организму и проанализировать почему Вас беспокоят боли, в какое время они возникают и как часто это происходит.
Симптомы гастрита:
Диагностика гастрита
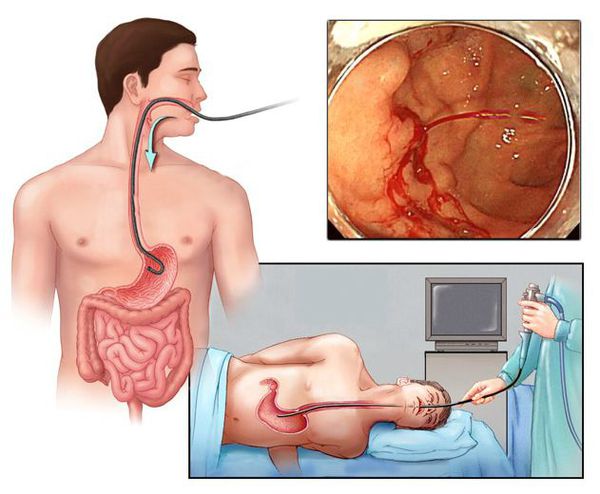
Сегодня главным способом определения гастрита является фиброгастродуоденоэндоскопия или ФГДС, которая заключается в изучении состояния внутренней поверхности желудка с использованием зонда, а также биопсия – изъятие небольшого фрагмента тканей на исследование.
ФГДС дает возможность не перепутать гастрит и язву и определить вид заболевания: эрозивный или неэрозивный.
Также гастроэнтеролог, для постановки правильного диагноза, может назначить следующие анализы:
Лечение гастрита
Лечится гастрит не только медикаментами, но и строгой диетой. Тут важно ежедневное строгое соблюдение правил в приеме пищи и лекарств, назначенных врачем.
Диета при гастрите
При гастрите с пониженной кислотностью
Можно:
Нельзя:
При гастрите с повышенной кислотностью
Можно:
Нельзя:
Причины черного кала (стула) у взрослого и ребенка
Каким должен быть кал здорового человека?
Каловые массы формируются из химуса (пищевого комка) в результате его ферментативной обработки. Качество преобразования и усвоения еды зависит от активности пищеварения, которое включает множество факторов (активность секреции органов ЖКТ, моторика, состав рациона). Образование стула завершается в кишечнике. После полной обработки каловые массы покидают организм в виде оформленных элементов различных оттенков коричневого (от желтоватого до темно-коричневого). В норме стул должен быть регулярным и ежедневным (от 2 раз в день до 1 раза в 2 дня).
При изменении рациона и режима питания, избытке отдельных категорий продуктов, употреблении экзотической еды параметры кала меняются. Возможно изменение цвета, консистенции, запаха, появление небольшого количества непереваренных частиц, что считается нормой. Эти явления обусловлены особенностями пищеварения отдельных продуктов.
Серьезные изменения цвета и консистенции могут свидетельствовать о сбоях в работе желудочно-кишечного тракта, недостаточной выработке пищеварительных соков (соляной кислоты, панкреатического сока, желчи), дисбалансе микрофлоры кишечника. Установить причины помогает обследование, назначенное гастроэнтерологом, в первую очередь много информации предоставляет копрограмма (развернутый анализ кала).
Слишком темные каловые массы — это отклонение от физиологической нормы. Симптом требует пристального внимания и детального изучения вопроса, почему кал имеет черный цвет. Важно в кратчайшие сроки исключить опасные для жизни причины.
Возможные причины появления черного стула?
Основные причины изменения цвета кала, следующие:
Ниже рассмотрим особенности проявления симптома при каждой из перечисленных причин.
Как меняет цвет кала еда

На фоне употребления перечисленных продуктов потемнение стула наблюдается спустя 1-2 дня. Симптом сохраняется 1-3 суток. После исключения продукта кал приобретает обычный цвет.
Как правило, почернение фекалий не сопровождается резким изменением консистенции стула, экскременты остаются оформленными. При обильном употреблении продуктов-провокаторов может развиваться послабляющий эффект или запор. Если темный окрас стула связан с присутствием в меню специфических продуктов или блюд, общее состояние пациента не меняется и других жалоб не возникает.
Какие медикаменты могут изменить цвет стула
Спровоцировать изменение цвета стула, вплоть до полностью черного, способны некоторые медикаменты. Дело в том, что в процессе продвижения по пищеварительному тракту, лекарственные препараты подвергаются воздействию пищеварительных соков. Это может сказаться на свойствах фармакологически активных веществ. Почернение стула наблюдается при приеме препаратов следующих групп:
Если симптом спровоцирован лекарственным препаратом, беспокоиться не о чем. Вскоре после отмены медикамента кал приобретает привычную окраску. Желательно прочитать инструкцию и убедиться в способности средства изменять цвет экскрементов. Нужно учитывать, что никаких проявлений (кроме симптомов основного заболевания) быть не должно.
Придать фекалиям черную окраску способен активированный уголь и препараты на его основе. Окрашивание обусловлено выведением из организма вещества в неизмененном виде. Как правило, через день после отмены препарата цвет кала становится нормальным.
Побочные эффекты лекарств
Причиной выделения черного кала может быть прием медикаментов, способных спровоцировать внутреннее кровотечение. К таковым относят:
В данном случае могут меняться другие физические характеристики стула (консистенция, частота), а также общее самочувствие пациента. Признаками внутренних кровопотерь являются слабость, сонливость, бледность кожных покровов, тошнота, рвота, снижение аппетита и пр.
Если в недавнем времени человек принимал препараты из перечисленных групп, и стул внезапно потемнел, необходимо в ближайшее время обратиться к врачу. С целью диагностики внутреннего кровотечения будет назначено дополнительное обследование, т.к. такая ситуация требует оказания экстренной помощи.
При каких заболеваниях чернеет кал
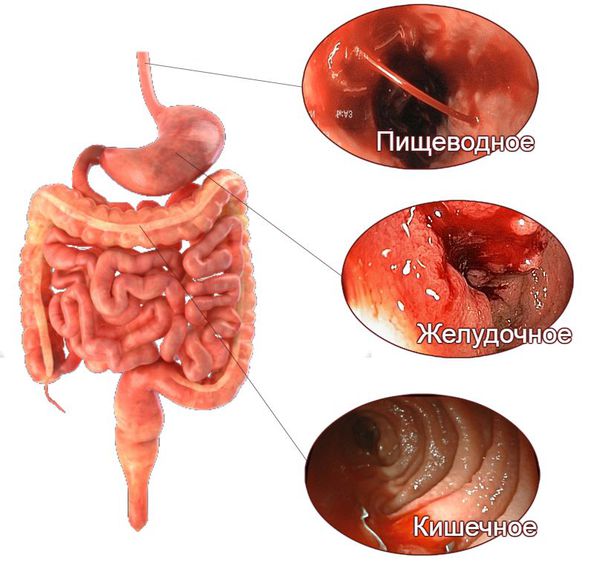
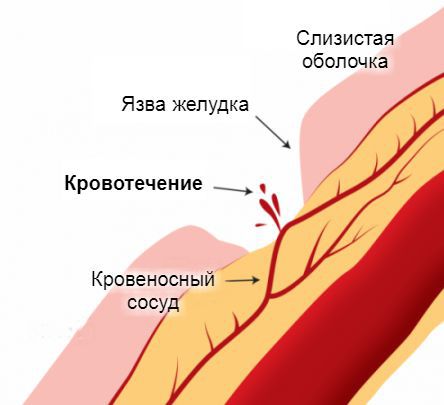
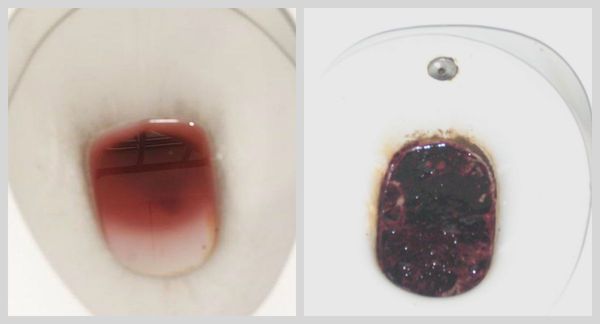
Наиболее опасным вариантом является черный кал, как симптом развивающегося заболевания. Он указывает на внутреннее кровотечение на уровне пищевода, желудка или начальных отделов толстого кишечника. Гораздо реже кровь попадает в пищеварительный тракт при заболеваниях ЛОР-органов и респираторной системы. Клиника обусловлена преобразованием гемоглобина крови в гемин под действием соляной кислоты желудка. Черный кал у человека говорит о довольно массивной кровопотере (более 60 мл), поэтому обращение к врачу обязательно.
Стул при кровотечении меняет не только цвет, но и консистенцию. Экскременты становятся неоформленными, вязкими и липкими, напоминая деготь. Симптом может сопровождать следующие патологии:
Опасные формы внутренних кровотечений сопровождаются тошнотой и рвотой (с алым или кофейным цветом масс), общей слабостью, снижением артериального давления, частоты пульса. Внутренним кровотечениям при инфекционных заболеваниях сопутствует повышение температуры тела, потливость, озноб.
При наличии одного из перечисленных заболеваний или сочетании черного стула с общим ухудшениям состояния, необходимо незамедлительно обратиться за помощью в медицинское учреждение.
Черный кал у ребенка – норма или патология?
Заболевания, которые провоцируют внутренние кровотечения, крайне редко диагностируют у детей. На серьезные проблемы со здоровьем указывает присутствие и других симптомов (лихорадка, боль в животе, слабость, рвота и пр.) В таких ситуациях следует без промедления обращаться за медицинской помощью.
В большинстве случаев потемнение детского стула обусловлено особенностями питания или применением лекарственных препаратов. Из-за сниженной активности ферментов возможно неполное переваривание отдельных продуктов и изменение их цвета в результате взаимодействия с пищеварительными соками. Примером может быть тревога родителей по поводу небольших черных волокон в кале, которые часто принимают за паразитов. На самом деле это частицы банана, которые не полностью переварились.
Черный, с зеленоватым оттенком стул у новорожденных является нормой. Это меконий или содержимое кишечника, которое образовалось в процессе внутриутробного развития. С началом употребления материнского молока или детской смеси, фекалии приобретают характерный для грудничкового возраста окрас (горчичный, светло-коричневый или желтоватый).
Не стоит беспокоиться по поводу цвета стула в случаях, если ребенок принимает поливитаминный комплекс или препараты железа. Изменение окраса кала в данной ситуации также является нормой.
Черный стул при беременности

При появлении черных фекалий следует насторожиться, если в анамнезе девушки есть заболевания пищеварительного тракта, печени или крови. Беременность в разы повышает нагрузку на женский организм, что может приводить к обострению хронических патологий. При внезапном почернении кала в сочетании с неудовлетворительным самочувствием необходимо обратиться к акушеру-гинекологу, который наблюдает за течением гестационного процесса.
Что делать, если почернел кал?
Оформленный черный кал у взрослого или ребенка не должен быть поводом для паники. С этим явлением можно разобраться самостоятельно в несколько этапов:
Когда нужно срочно обратиться к врачу?
На фоне черного стула нельзя игнорировать следующие симптомы:
При наличии одного или нескольких из перечисленных признаков, откладывать визит к врачу недопустимо.
Какое обследование нужно пройти при черном стуле?
С проблемой необычного цвета фекалий следует обращаться к гастроэнтерологу. В тяжелых ситуациях нужна помощь хирурга. При подозрении на внутреннее кровотечение, обследование включает следующие процедуры:
В персональном порядке перечень диагностических процедур может быть дополнен.
Куда обращаться по поводу черного стула?
При плохом самочувствии необходимо вызывать скорую помощь 112. Если черных кал не сопровождается плохим самочувствием, то в плановом порядке можно получить помощь в многопрофильном медицинском центре «МедПросвет». Врач-гастроэнтеролог соберет анамнез, проведет осмотр и пальпацию, составит план диагностики для исключения патологических процессов.
 Гастроэнтеролог высшей категории
Гастроэнтеролог высшей категории
доктор медицинских наук
Васильев Владимир Александрович
Консультация, диагностика, лечение хронических заболеваний органов пищеварения: пищевода, желудка, 12-ти перстной кишки, толстой кишки, желчного пузыря, поджелудочной железы, печени, сочетанной патологии
40. О «скрытом» и «cлепом» желудочно-кишечном кровотечении
Что представляет собой «скрытое» желудочно-кишечное кровотечение?
«Скрытым» желудочно-кишечным кровотечением называется такое кровотечение, которое не сопровождается соответствующей клинической картиной и при котором отсутствуют явные признаки наличия в кале крови. У таких пациентов имеются положительные результаты химического анализа кала (результаты тестов) на наличие в нем крови, а также железодефицитная анемия.
Что такое «cлепое» желудочно-кишечное кровотечение?
Под «cлепым» желудочно-кишечным кровотечением понимают продолжающееся или рецидивное острое, или хроническое желудочно-кишечное кровотечение, но при не установленном источнике.
Какие симптомы имеют место у больных с железодефицитной анемией?
К симптомам у больных с железодефицитной анемией у больных относят: утомляемость, усталость, отмечают учащенный пульс.
Каковы объективные признаки у больных с железодефицитной анемией?
К объективным признакам у больных с железодефицитной анемией можно отнести: бледность кожи, воспаление губ, трещины в углах рта, выпадение волос, ломкость ногтей.
При каких заболеваниях часто выявляют железодефицитную анемию?
Можно перечислить заболевания, при которых часто обнаруживают железодефицитную анемию:
— эрозия (эрозии) в пищеводе, желудке, двенадцатиперстной кишке
— длительно нерубцующиеся язвы желудка и двенадцатиперстной кишки
— язва желудка и язва тонкой кишки (на фоне приема аспирина и других противовоспалительных медикаментов)
— пострезекционный гастрит
— дивертикулы пищевода, желудка, двенадцатиперстой кишки, толстой кишки
— воспалительные заболевания кишечника ( неспецифический язвенный колит и т.д.)
— большие полипы пищевода, желудка, толстой кишки
— злокачественные новообразования органов пищеварения
Что делать пациенту с подозрением или с выявленной анемией (с учетом показателей крови)?
Пациенту с подозрением или с выявленной анемией (с учетом показателей крови) следует обратиться к гастроэнтерологу. Известно, что не менее 17% лиц среднего и пожилого возраста с железодефицитной анемией имели источники кровотечения в нижних и верхних отделах желудочно-кишечного тракта. Это уже свидетельствует о том, что пациентам с подозрением на анемию или с выявленной анемией необходимо обращаться к врачу гастроэнтерологу для оценки общего состояния, проведения обследования (или дообследования), выполнения адекватного лечения. При этом у лиц со «слепым» желудочно-кишечном кровотечением проводится поиск источника кровотечения с помощью фиброэзофагогастродуоденоскопии, ректероманоскопии, колоноскопии, капсульной эндоскопии.
Какие трудности имеют место в диагностике «скрытого» желудочно-кишечного кровотечения?
Действительно, большую трудность для врача в диагностическом плане представляет «скрытое» желудочно-кишечное кровотечение, тем более у лиц без соответствующих клинических проявлений. Так, использование ряда методик обнаружения скрытой крови в кале, в том числе Colo-Screen-Es (экспресс – тест) без специальной подготовки пациентов, позволяет лечащему врачу гастроэнтерологу (для положительного результата теста достаточно 2 мл крови) назначать дообследование и адекватное лечение.
Таким образом, использование современных методик диагностики «скрытого» желудочно-кишечного кровотечения позволяет врачу диагностировать железодефицитную анемию уже на ранних стадиях «скрытого» или «слепого» желудочно-кишечного кровотечения, проводить алгоритм необходимого обследования для поиска источника кровотечения, дифференцировать лечение.
Более подробную информацию о диагностике «скрытого» и «слепого» желудочно-кишечного кровотечения и методах лечения пациент может получить на консультации у врача гастроэнтеролога.
Что такое кровотечение желудочно-кишечное? Причины возникновения, диагностику и методы лечения разберем в статье доктора Нижегородцева А. С., хирурга со стажем в 16 лет.
Определение болезни. Причины заболевания
Желудочно-кишечное кровотечение — это жизнеугрожающее состояние, при котором кровь истекает в просвет пищевода, желудка или кишечника. Его основная опасность заключается в том, что на ранних стадиях или при небольших объёмах кровопотери пациент может вовсе не испытывать никаких симптомов. Это связано с отсутствием болевых рецепторов на слизистой оболочке органов пищеварительного тракта. Так как основное предназначение этих органов — перерабатывать поступающую еду, кровь проходит через пищеварительный тракт так же, как и жидкая пища.
При повторных или продолжающихся кровотечениях, а также при нарастании объёма кровопотери у человека появляются видимые характерные симптомы : рвота кровью или кровянистые выделения из заднего прохода. Так как при этом кровь покидает кровеносное русло, в организме быстро или постепенно нарушаются обменные процессы, больной слабеет, его кожа становится бледной, вырабатывается липкий холодный пот, нарушается сознание. В итоге пациент попадает в больницу (чаще в карете скорой помощи), но шансы на излечение в таком шоковом для организма состоянии на фоне массивной кровопотери порой стремительно «тают» даже в условиях специализированного стационара, не говоря уже о случаях, когда своевременно оказать квалифицированную медпомощь просто невозможно.
Источник желудочно-кишечного кровотечения — эрозированные кровеносные сосуды, прилегающие к стенкам пищевода, желудка или кишечника. Эрозия сосудов связана с появлением дефектов на поверхности слизистой оболочки этих органов. Чаще всего они бывают бессимптомными и возникают под действием болезнетворных агентов. Постепенно эти дефекты достигают глубоких слоёв, «разъедая» стенки пролегающих к ним кровеносных сосудов. Примерно по такому же принципу в стенки сосудов прорастают раковые опухоли на поздних стадиях развития. Достигая определённых размеров, они начинают разрушаться сами, нарушая при этом целостность сосудистой стенки.
Симптомы желудочно-кишечного кровотечения
Являясь осложнением других болезней, желудочно-кишечное кровотечение может возникнуть на фоне жалоб, свойственных этим заболеваниям. Например, при кровотечении на фоне язвенного колита или язвы желудка пациента будут беспокоить боли в животе. Но в случае неинтенсивного кровотечения или непродолжительных подкравливаний какие-либо проявления могут отсутствовать. Такое возможно при бессимптомном течении язвы или рака желудка и двенадцатиперстной кишки. Порой кровотечение становится первым признаком уже развившейся болезни.
Заподозрить это грозное состояние на начальных стадиях может только опытный внимательный доктор, но для этого к нему нужно своевременно обратиться. Поэтому при болях в животе и ухудшении общего самочувствия рекомендуется не заниматься самолечением, а показаться врачу.
Признаки желудочно-кишечного кровотечения группируют в зависимости от того, из какого отдела они происходят — верхнего или нижнего.
При кровотечениях из верхнего отдела (пищевода, желудка и двенадцатиперстной кишки) на первое место выходят следующие симптомы:
Поражению нижних отделов желудочно-кишечного тракта, помимо того же чёрного стула и мелены, в большей степени свойственны следующие симптомы:
Кроме указанных симптомов при кровотечении наблюдаются общие признаки, связанные с кровопотерей. Кровь в кровеносном русле становится более густой, хуже переносит питательные вещества и кислород, что вызывает:
Патогенез желудочно-кишечного кровотечения
На 4-5 день после кровотечения костный мозг начинает активно восполнять недостающее количество потерянных элементов крови, в частности эритроциты и тромбоциты. Если кровотечение больше не возникало, уровень эритроцитов нормализуется через 2-3 недели.
На самочувствие пациента и клиническую картину желудочно-кишечного кровотечения влияют объём и скорость кровопотери. От них зависит, насколько полноценно и быстро механизмы компенсации и приспособления организма восстановят объём циркулирующей крови.
В случае самостоятельной остановки кровотечения и потери не больше 10 % от исходного объёма крови состояние организма, как правило, легко стабилизируется за счёт вышеописанных процессов.
Классификация и стадии развития желудочно-кишечного кровотечения
Классифицируется желудочно-кишечное кровотечение по различным признакам.
По локализации выделяют:
По клиническому течению различают:
По объёму оно может быть:
По характеру выделяют:
По этиологии (причине возникновения) оно может быть язвенным и неязвенным, по частоте — первичным и рецидивным (повторным).
При кровопотере лёгкой степени тяжести больной может не обратить внимания на возможную лёгкую тошноту, сухость во рту, слабость и познабливание, пока у него не появится рвота кровью. Также при лёгком кровотечении может возникнуть чёрный дегтеобразный стул.
Осложнения желудочно-кишечного кровотечения
Желудочно-кишечное кровотечение может привести к следующим последствиям:
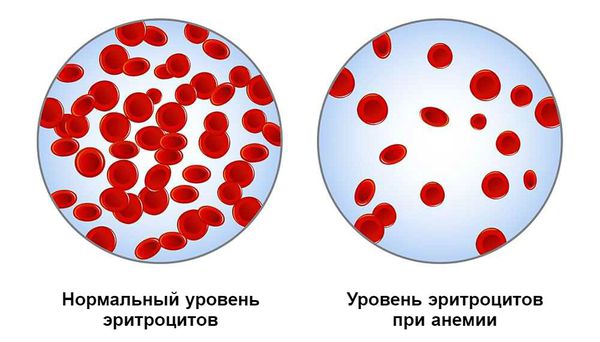
Постгеморрагическая анемия — это состояние организма после кровотечения, при котором снижается уровень гемоглобина в крови.
Медленно развивающаяся анемия формируется на фоне хронического или рецидивирующего небольшого кровотечения. Её проявления менее выражены, так как организм частично успевает компенсировать состояние.
В случае массивной и быстрой кровопотери возникновение анемии сопровождается развитием геморрагического шока с высокой вероятностью летального исхода.
Геморрагический шок — это смертельно опасное состояние, вызванное быстрым снижением объёма циркулирующей крови больше чем на 15-20 %. При такой кровопотере резко нарушается снабжение тканей кислородом и энергетическими продуктами, сбивается адекватный тканевой обмен и нарастает интоксикация.
Несмотря на мощные компенсаторные возможности организма и современные медицинские технологии, смертность от геморрагического шока остаётся актуальной проблемой. Даже среди тех пациентов, которым удаётся пережить состояние геморрагического шока, уровень смертности достаточно высокий.
Геморрагический шок переносится по-разному: кто-то жалуется только на усталость, а кто-то поступает в медучреждение на машине скорой помощи без сознания. Всё зависит от состояния организма и возраста пациента. Очень молодые и очень пожилые люди более склонны к ранней декомпенсации после большой потери крови.
Общие признаки геморрагического шока:
Осложнением геморрагического шока является полиорганная недостаточность, которая может стать причиной смерти. Она развивается в 30-70 % случаев.
Острая почечная недостаточность, возникшая на фоне острого нарушения кровоснабжения, приводит к глубоким нарушениям выделительной функции почек. Её развитие проходит четыре фазы:
Диагностика желудочно-кишечного кровотечения
Обследование пациента с подозрением на желудочно-кишечное кровотечение проводится хирургом. Он тщательно выясняет историю заболевания, оценивает характер рвотных масс и испражнений, очень осторожно ощупывает живот, чтобы не усилить кровотечение. Для определения следов крови и возможной причины кровопотери выполняет пальцевое исследование прямой кишки.
Чтобы приблизительно оценить объём кровопотери при первом обращении больного к врачу, доктор измеряет частоту сердечных сокращений и артериальное давление, оценивает окрас кожного покрова:
Для оценки тяжести процесса кровь анализируется на предмет количества эритроцитов, гемоглобина и тромбоцитов, определяется её свёртывающая способность, уровень креатинина, мочевины и печёночных ферментов. Также важно провести исследование кала на скрытую кровь. Положительный результат будет сохраняться в течение двух недель после одного кровотечения, а чёрный дёгтеобразный стул — в течение пяти суток.
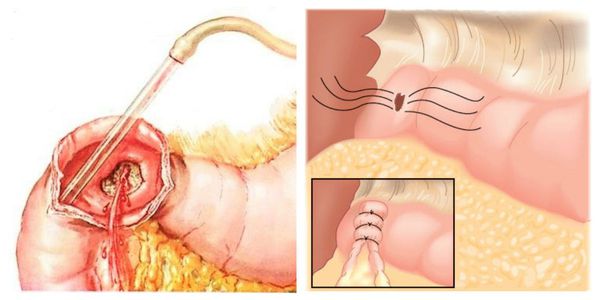
Наиболее ценным и точным методом диагностики при подозрении на желудочно-кишечное кровотечение является эндоскопия. С её помощью врач может не только обнаружить источник кровопотери, но и остановить кровотечение, тем самым избавив больного от сложных и опасных хирургических операций и в значительной мере улучшив прогноз на выздоровление.
Лечение желудочно-кишечного кровотечения
Пациента с подозрением на желудочно-кишечное кровотечение необходимо экстренно госпитализировать в хирургическое отделение. Там ему окажут квалифицированную помощь:
Особенно активным должно быть лечение в случае острого кровотечения, сопровождающегося кровавой рвотой и меленой. Его следует проводить до полной стабилизации клинических, эндоскопических и гематологических показателей.
Существует два направления в терапии желудочно-кишечных кровотечений: консервативное и хирургическое. Выбор направления и метода лечения зависит от локализации кровотечения, его интенсивности и причины возникновения.
Консервативная тактика возможна в двух случаях:
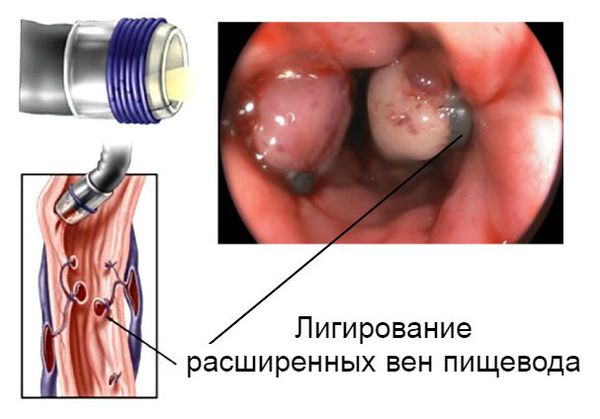
Кровотечение, которое возникло на фоне варикозно расширенных вен пищевода, можно остановить эндоскопически, т. е. не прибегая к открытой операции. Для этого выполняется лигирование (перевязка) или склерозирование (склеивание) изменённых сосудов. Метод склерозирования сегодня используется редко. В некоторых случаях кровотечения из желудка или кишечника можно остановить с помощью электрокоагуляции (прижигания током) или обкалывания кровоточащих сосудов.
Большинство кровотечений, связанных с язвенной болезнью, внезапно и самостоятельно прекращаются. При этом в 20 % случаев оно со временем возобновляется, в связи с чем больному может потребоваться оперативное лечение.
Хирургическая тактика требуется тогда, когда консервативные методы лечения оказались малоэффективными или вовсе не улучшили состояние больного. Заключается она в остановке кровотечения путём выполнения различных операций:
Прогноз. Профилактика
Основой профилактики такого грозного осложнения, как желудочно-кишечное кровотечение, является своевременное лечение причинных заболеваний. Для этого Всемирная организация здравоохранения разработала определённые рекомендации:
1. Чтобы своевременно диагностировать заболевания в верхних отделах пищеварительного тракта, рекомендуется, начиная с 40-50 лет, каждый год обращаться к терапевту или гастроэнтерологу для профилактического осмотра. Также один раз в два года нужно делать гастроскопию (ЭГДС) с определением кислотности желудочного сока, выполнением биопсии для анализа на H. Pylori и гистологическим исследованием подозрительных участков. Эти мероприятия позволят вовремя выявить гастрит, дуоденит и инфекцию H. Pylori, избежать развития язвенной болезни и онкологии.
2. Для своевременной диагностики заболеваний в нижних отделах пищеварительного тракта рекомендуется, помимо вышеуказанных процедур, 1 раз в пять лет выполнять колоноскопию с уточняющей биопсией подозрительных участков, начиная с 45 лет. Это позволит вовремя пролечить заболевания кишечника и избежать развития желудочно-кишечного кровотечения.

 Гастроэнтеролог высшей категории
Гастроэнтеролог высшей категории