бурсит нижних конечностей чем лечить
Бурсит: когда движение дается с трудом
Как и большинство болезней, бурсит прекрасно поддается полному излечению на ранних стадиях. Но как вовремя распознать его? Как лечить бурсит? Мы расскажем, кто находится в группе риска, как предотвратить болезнь и как избежать осложнений.
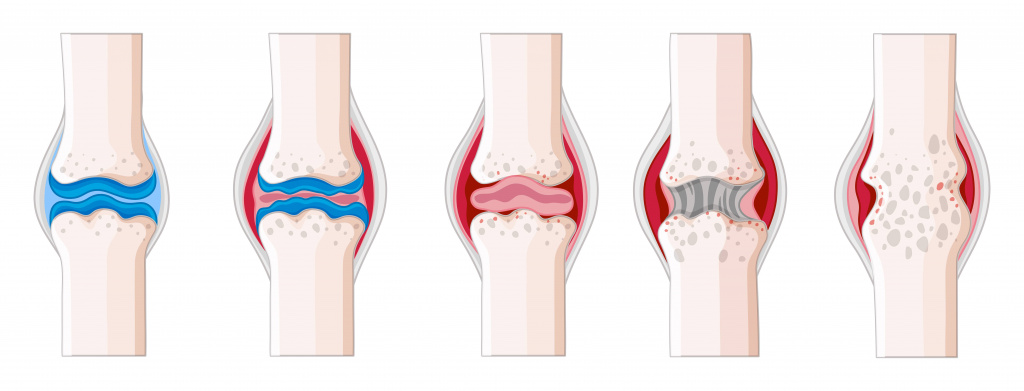
Бурсит – заболевание, при котором воспаляются суставы
Причины бурсита
К числу ведущих триггеров (спусковых факторов) бурсита относится травма или перегрузка, попадание инфекции в суставную сумку или образование в ней метаболических кристаллов при некоторых хронических заболеваниях.
Спровоцировать воспаление может, в том числе:
В группе риска по болезни бурсит находятся:
Классификация болезни бурсит
Как болезнь бурсит принято подразделять по:
Симптомы бурсита
Острый бурсит обычно начинается внезапно и сопровождается:
Симптомами бурсита в хроническом течении является то, что:
Для рецидивирующего процесса характерна комбинация всех симптомов бурсита: хроническое течение периодически перемежается обострениями симптоматики. Если это состояние не лечить, впоследствии над суставом начинают образовываться свищи, которые создают риск гнойного артрита.
Накопление жидкости в суставной полости – распространённый симптом Бурсита
Диагностика бурсита
Некоторые специалисты диагностируют бурсит только на основании опроса и физического осмотра пациента. Во время устного сбора данных врач уточняет наличие травм, заболеваний, недавно перенесенных инфекций, перегрузок, а также конкретные симптомы бурсита и перечень принимаемых лекарств (некоторые средства для разжижения крови могут вызывать кровоизлияние в сустав).
Однако для уверенной дифференциации болезни бурсит от синовита и других схожих патологий врач может назначить стандартные процедуры: рентгенологическое исследование или УЗИ пораженного сустава. Если клиническая картина смазана (например, хроническим течением болезни, приемом противовоспалительных препаратов и анальгетиков, сопутствующими заболеваниями), могут понадобиться дополнительные исследования. Реже назначают компьютерную или магнитно-резонансную томографию больного сочленения.
Чтобы установить причины развития бурсита, может потребоваться:
Комбинация различных методов исследования позволяет исключить неточную постановку диагноза и помогает врачу достоверно определить как лечить бурсит.
Лечение бурсита
В большинстве случаев бурсит требует консервативного лечения в течение 2-5 недель; хирургическое вмешательство показано только в особо запущенных случаях или при развитии гнойного бурсита.
Помимо приема медикаментов в соответствии с рекомендациями врача, больному рекомендованы физиотерапевтические процедуры для купирования воспаления, а также полный покой. Чтобы разгрузить сустав можно использовать гипсовые лонгеты или вспомогательные приспособления для ходьбы.
При несильном воспалительном процессе лечение бурсита проводится на дому и включает соблюдение покоя с ношением эластичной повязки, накладывание компрессов с противоотечными и противовоспалительными составами.
Хирургическое лечение бурсита
Также хирургическое лечение бурсита показано при нагноениях в полости суставной сумки, образовании суставных спаек, которые мешают нормальной подвижности в сочленении. При тяжелом гнойном воспалении и оседании больного количества кристаллов на выстилке суставной сумки может понадобиться артротомия (вскрытие суставной полости). Она проводится через небольшой разрез (до 1 см) с удалением отмерших тканей, метаболитов, отложений кальция на сухожилиях и других чужеродных объектов, что позволяет быстро и надежно облегчить состояние пациента даже при тяжелых острых и хронических бурситах.
Как правило, болевые ощущения проходят сразу после операции, подвижность в суставе восстанавливается через несколько дней, а снятие швов проводится через 10 дней после проведения вмешательства.
Физиотерапия в лечении бурсита
Физиотерапия при лечении бурсита показана в тех случаях, когда лекарств оказывается недостаточно для быстрого и полноценного купирования воспалительного ответа. Физиотерапевтические методики для лечения бурсита суставов позволяют нормализовать процесс обмена веществ в затронутых тканях, снимают отек и болевой синдром, воздействуют на воспаленный участок на клеточном уровне. Они усиливают действие лекарств и помогают добиться безмедикаментозной ремиссии при хроническом течении бурсита. Наиболее эффективны следующие процедуры:
Они позволяют восстановить подвижность в суставе и предупредить рецидивы и осложнения.
ЛФК в лечении бурсита
Выбор упражнений для лечения бурсита обусловлен в первую очередь локализацией заболевания в конкретном суставе, наличием осложнений и целью выполнения гимнастики. Как правило, применяются стандартные комплексы упражнений для восстановления подвижности в суставе. Условно упражнения в них можно сгруппировать таким образом:
Нагрузку при выполнении упражнений нужно наращивать постепенно. При появлении малейших болевых ощущений в суставе выполнение зарядки необходимо немедленно прекратить!
Лечебная гимнастика-средство реабилитации после болезни
Медикаментозное лечение бурсита
Выбор лекарств от бурсита зависит от результатов анализа синовиальной жидкости. Если ее состав нормальный, не содержит погибшие лейкоциты и инфекционные возбудители, проводится противовоспалительная терапия с нестероидными и стероидными препаратами. Если анализ выявляет инфекционные агенты, на основание антибиотикограммы составляется индивидуальная программа противомикробного лечения.
Противовоспалительные средства
Если воспалительный процесс отступает перед лекарствами от бурсита, врачи прогнозируют успешное излечение от болезни без ограничения подвижности в дальнейшем.
Как НПВП, так и ГК имеют побочные эффекты, поэтому перед их использованием необходимо обратиться к врачу за индивидуальным назначением. Не используйте НПВП при эрозивных и воспалительных поражениях слизистых желудка и кишечника.
Помимо противовоспалительных средств уже после посещения врача можно применять обычные анальгетики.
При бурсите применяются следующие НПВС: Напроксен, Мелоксикам, Нимесил,
А также ГК: Дипроспан, Глюкокортизон, Преднизолон, Метилпреднизолон, Дексаметазон, Триамцинолон.
Противомикробные средства и антибиотики
До проведения серологического исследования или ПЦР врач может назначит антибиотики широкого спектра. Если больной страдает от последствий специфической инфекции, врач выбирает лекарство от бурсита, наиболее эффективное против данного возбудителя.
Антибиотики широкого спектра: Доксициклин, Тетрациклин, Рондомицин, Цефтриаксон, Блицеф, Офлоксацин, Ципрофлоксацин, Флоксал и другие.
Хондропротекторы
Особенно важно принимать хондропротекторы при хроническом или рецидивирующем течении бурсита, а также при тяжелом течении с гнойными осложнениями.
Длительный прием хондропротекторов улучшает качество синовиальной жидкости, которая является источником питательных веществ для всего сустава, помогает достичь ремиссии без применения НПВС и ГК и без побочных эффектов.
Другие хондропротекторы: Артра, Дона, Алфлутоп, Хондроитин Комплекс, Мовекс Актив, Структум.
Существует несколько видов медикаментозного лечения бурсита
Охлаждающие и противовоспалительные мази
Мази при бурсите: Индометациновая, Диклофенак, мазь Вишневского, Наятокс, Апизартрон, Ибупрофен, Вольтарен, Ортофен, Финалгель, Ихтиоловая, Долобене, Капсикам, Унгапивен.
В качестве наружного противоотечного средства также рекомендованы компрессы с Димексидом. При наличии кровоизлияний и гематом в компрессы стоит добавить Гепарин.
Профилактика и диета при бурсите
К числу основных превентивных мер для профилактики бурсита относится:
Напротив, исключить из рациона стоит:
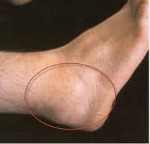
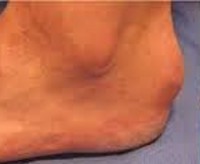
Бурсит стопы
Бурсит стопы – это воспаление одной из синовиальных сумок (бурс) стопы. Чаще поражаются бурсы, расположенные в области I плюснефалангового сустава, ахиллова сухожилия и нижней поверхности пяточной кости. Проявляется болями и отеком мягких тканей. Возможна местная гиперемия. При инфицировании боли становятся более интенсивными, присоединяются симптомы общей интоксикации. Течение обычно хроническое, хотя встречаются и острые формы. Диагноз бурсит стопы выставляется на основании клинической картины, данных рентгенографии, МРТ и КТ. Лечение консервативное: ограничение нагрузки, НПВС, физиотерапия, блокады, ношение ортопедической обуви. В ряде случаев проводятся операции для устранения сопутствующей патологии.
МКБ-10
Общие сведения
Причины
Причиной развития бурситов стопы обычно становятся повторные микротравмы вследствие чрезмерной физической нагрузки и/или различных патологических состояний сопровождающихся нарушением биомеханики стопы (плоскостопие, косолапость, вальгусная деформация и т. д.). Предрасполагающими факторами являются избыточный вес, старение организма, уменьшение толщины слоя подкожной жировой клетчатки в местах расположения бурс, артроз близлежащих суставов, ношение неудобной обуви, а также патология позвоночника, в результате которой происходит перераспределение нагрузки на стопу (нарушения осанки, болезнь Шейермана-Мау, пояснично-крестцовый остеохондроз и т. д.). Кроме того, в некоторых случаях бурситы стопы развиваются при ревматоидных заболеваниях и болезнях обмена веществ (например, подагре). В последнем случае причиной возникновения бурсита стопы становится отложение солей в тканях синовиальной сумки.
Патанатомия
Бурса или синовиальная сумка – полое анатомическое образование в виде мешочка с небольшим количеством жидкости. Бурсы располагаются вблизи суставов, в местах, подверженных наибольшему давлению и трению. Их предназначение – оберегать мягкие ткани. При воспалении (бурсите) внутренняя оболочка бурсы начинает выделять большое количество жидкости, и сумка увеличивается в объеме. Этому процессу сопутствуют другие воспалительные проявления: боль и отек окружающих мягких тканей. Обычно бурсит стопы имеет асептический характер, то есть, протекает без участия микробных агентов и образования гноя. Несмотря на это, болевой синдром при бурситах стопы может быть очень интенсивным, что обусловлено раздражением синовиальной сумки при движениях и значительной нагрузкой на воспаленные ткани при опоре на стопу.
Виды бурсита стопы
Бурсит I плюснефалангового сустава
Бурсит стопы в этой области обычно развивается при вальгусной деформации I плюснефалангового сустава. Из-за слабости поперечных связок стопы сустав постепенно «изгибается» под углом, открытым в сторону V пальца. Повышенное давление и трение в области сустава становится причиной постоянной травматизации мягких тканей. Кожа краснеет, уплотняется, в местах наибольшего давления появляются мозоли и натоптыши. Синовиальная сумка воспаляется, что, наряду с раздражением кожи и развитием артрозных изменений в суставе, становится причиной развития болевого синдрома.
Вначале пациента беспокоят боли после длительной ходьбы и ношения неудобной обуви. Затем болевой синдром становится более интенсивным, возникает после незначительной нагрузки или в покое, в том числе – и в ночное время. При осмотре выявляется распластанность стопы и видимая деформация в области I плюснефалангового сустава – костная «шишка», окруженная уплотненными мягкими тканями. I палец расположен под углом к остальным, и в ряде случаев «лежит» на II пальце. При пальпации и движениях определяется нерезкая болезненность, боль усиливается при максимальном тыльном сгибании. Возможно ограничение движений. Для уточнения диагноза назначают рентгенографию стопы, КТ и МРТ стопы.
На ранних стадиях лечение консервативное. Больному рекомендуют носить широкую обувь на низком каблуке, использовать специальные стельки и вкладыши и выполнять упражнения для укрепления стопы. В период обострения назначают нестероидные противовоспалительные препараты местного и общего действия, УВЧ и магнитотерапию. В фазе ремиссии пациента направляют на индуктотермию, озокерит, парафин, электрофорез с новокаином или фонофорез с гидрокортизоном. При выраженной деформации выполняют корригирующие операции.
Ахиллобурсит
Ахиллобурсит – воспаление синовиальной сумки, расположенной по задней поверхности пятки, в области прикрепления ахиллова сухожилия. Из-за чрезмерных нагрузок болезнь обычно возникает у спортсменов и людей с излишним весом (страдающих ожирением). Пациентов беспокоят боли в области пяточной кости и задней поверхности голени. Боль усиливается в утреннее время и при попытке «встать на носочки». При осмотре выявляется отек и местная гиперемия по задней поверхности пятки. Пальпация болезненна. Движения ограничены из-за боли.
Диагноз выставляют на основании клинических симптомов. При необходимости назначают рентгенографию и МРТ голеностопного сустава. При подозрении на обменные нарушения и эндокринные заболевания (обычно – у пациентов с излишним весом) показана консультация эндокринолога и более детальное обследование, включающее в себя биохимические анализы крови и другие исследования. Лечение бурсита стопы консервативное, включает в себя НПВС общего и местного действия, фонофорез с гидрокортизоном, электрофорез с новокаином, УВЧ, парафин и озокерит. При интенсивном болевом синдроме выполняют блокады с гидрокортизоном. Больному рекомендуют ограничить нагрузку, носить удобную обувь, использовать специальные подпятники или подкладывать мягкую ткань под пораженную область.
Подпяточный бурсит
Подпяточный бурсит стопы сочетается с подошвенным фасциитом и пяточной шпорой. Подошвенный фасциит – воспаление фасции стопы, возникающее вследствие ее недостаточной эластичности в сочетании со значительными нагрузками (длительным бегом у спортсменов, продолжительной ходьбой или постоянным пребыванием на ногах у людей определенных профессий). Из-за недостаточной эластичности в ткани фасции возникают микроразрывы. Воспалительный процесс распространяется на синовиальную сумку, расположенную по нижней поверхности пяточной кости. Со временем в области наибольшей болезненности образуется костный вырост – пяточная шпора.
Пациента с бурситом стопы беспокоят боли в области пятки при опоре и ходьбе. Боль возникает неожиданно, беспричинно, может быть очень интенсивной (больные сравнивают ее с вонзившимся в пятку гвоздем) и обычно локализуется по подошвенной поверхности стопы, немного дистальнее пяточной кости. Отмечается стартовый характер боли – болевой синдром достигает максимума во время первых шагов после сна или отдыха. Затем пациент «расхаживается», и боль уменьшается, но может снова усиливаться к вечеру, после прекращения ходьбы.
Подпяточный бурсит стопы имеет хроническое течение, длится несколько лет и доставляет больному значительные неудобства. На высоте болевого синдрома пациент теряет возможность опираться на пятку, что существенно затрудняет стояние и ходьбу, особенно при двустороннем бурсите стопы. Через некоторое время после формирования пяточной шпоры боли уменьшаются и постепенно исчезают. Диагноз выставляется на основании жалоб, данных осмотра, результатов рентгенографии пяточной кости, МРТ стопы и УЗИ стопы. При этом следует учитывать, что выраженность рентгенологических изменений не всегда коррелирует с интенсивностью болевого синдрома. Возможны как резкие боли при нормальной рентгенологической картине, так и слабая болезненность при наличии сформировавшейся пяточной шпоры.
Лечение консервативное. Больному рекомендуют носить ортопедические стельки, подпятники или специальную ортопедическую обувь. Назначают теплые ванночки с морской солью, ЛФК, электрофорез с новокаином, фонофорез с гидрокортизоном, озокерит и парафин. При выраженном болевом синдроме проводят блокады с гидрокортизоном.
Нестероидные противовоспалительные препараты: список и цены
Нестероидные противовоспалительные препараты используются достаточно широко для подавления воспалительных процессов в организме. НПВП доступны в различных формах выпуска: таблетки, капсулы, мази. Они обладают тремя основными свойствами: жаропонижающими, противовоспалительными и болеутоляющими.
Лучший нестероидный противовоспалительный препарат может подобрать только врач, отталкиваясь от индивидуальных особенностей пациента. Самолечение в данном случае может быть чревато развитие серьезных побочных реакций или же передозировки. Предлагаем ознакомиться со списком препаратов. Рейтинг разработан на основании соотношения цена-качество, отзывов пациентов и мнения специалистов.
Как работают НПВП?
Нестероиды ингибируют агрегацию тромбоцитов. Терапевтические свойства объясняются блокадой фермента циклооксигеназы (ЦОГ-2), а также снижением синтеза простагландина. По мнению специалистов они оказывают влияние на симптомы заболевания, но не устраняют причину его возникновения. Поэтому не следует забывать о средствах, с помощью которых должны быть устранены первичные механизмы развития патологии.
Если у пациента обнаружена непереносимость НПВП, тогда они заменяются лекарствами других категорий. Часто в таких случаях применяют комбинацию противовоспалительного и болеутоляющего средства.
Как показывает практика, нецелесообразно заменять одно лекарство другим той же группы, если при приеме обнаруживается недостаточный терапевтический эффект. Удвоение дозы может привести только к клинически незначительному увеличению воздействия.
Классификация НПВП
Нестероидные противовоспалительные средства классифицируются в зависимости от того, являются ли они селективными для ЦОГ-2 или нет. Таким образом, с одной стороны, есть неселективные НПВП, а с другой – селективные ЦОГ-2.
Бурсит
Бурситом называют воспаление бурсы — суставной, или синовиальной сумки (капсулы). Она крепится к костям и окружает сустав. Бурса заполнена синовиальной жидкостью, которая смазывает поверхности и препятствует трению между ними во время движения. При воспалении количество выделяемой смазки увеличивается.
Причины развития болезни
Обычно бурсит имеет инфекционную природу. Его могут вызывать невылеченные патологии воспалительного характера. Возбудителями часто становятся вирусы и бактерии, приведшие к развитию гайморита, отита, бронхита, абсцесса или образованию другого очага инфекции.
Причиной начала воспалительного процесса также могут стать:
В группу риска входят люди с низкой или чрезмерной физической активностью. В обоих случаях существует повышенный риск получения травмы. Поэтому воспаление сумки сустава чаще встречается у домохозяек, офисных работников, водителей, шахтеров, профессиональных спортсменов.
Виды бурсита
В медицине заболеванию дают несколько классификаций. Виды болезни различают по месту локализации воспаления, составу экссудата и причинам, которые привели к развитию патологии. В организме человека есть 160 синовиальных сумок. Но воспаляются чаще бурсы крупных суставов:
По составу экссудата, выделяющегося в капсулу, различают серозный, гнойный, фибринозный и геморрагический бурсит. В первом случае в бурсе скапливается почти прозрачная и быстро рассасывающаяся жидкость. При гнойной форме заболевания в нее выделяется гной, фибринозной — фибрин, геморрагической — кровь.
Бурсит может быть первичным и вторичным. В первом случае внутренние причины, которые могли бы его вызвать, отсутствуют. Вторичная патология обычно является следствием другой болезни — ревматоидного артрита, псориаза, сахарного диабета и пр.
Как проявляется заболевание
Бурсит бывает острым и хроническим. Обе формы заболевания имеют схожую клиническую картину. В первый раз болезнь развивается остро и проявляется следующими симптомами:
Если лечение отсутствует, симптомы усиливаются. Температура тела поднимается до +39…+40 о С, отек увеличивается, боль не проходит даже в покое. Затем болезнь переходит в хроническую форму. Она характеризуется чередованием периодов ремиссии и обострения.
Хронический бурсит локтя, колена или другого сустава проявляется смягчением припухлости. Болезненность при надавливании проходит, подвижность возвращается. Краснота и отечность исчезают. Но воспаление может обостриться. Этому способствуют частички тканей, оставшихся в бурсе после завершения острого периода.
Прогноз и осложнения
При отсутствии лечения воспаление суставной сумки может перейти на мягкие ткани, которые ее окружают. Тогда развивается флегмона, возможен абсцесс. Заболевание также способствует возникновению подагры, гнойных патологий. Последствием становится нарушение двигательной функции, которое может стать причиной инвалидности.
Методы лечения болезни
Лечением бурсита занимается врач хирург или травматолог-ортопед. Но перед его назначением он проводит диагностику. Она включает внешний осмотр, пальпацию сустава, а также анализы крови и пункцию бурсы для забора синовиальной жидкости. Ее исследование помогает установить тип возбудителя и подобрать эффективные в его отношении препараты.
Во время лечения пациенту важно обеспечить неподвижность больного сустава. Поэтому большую часть времени он должен находиться в покое. Ему назначают:
Начальная стадия заболевания легко поддается лечению без последствий для пациента. Поэтому при первых симптомах бурсита обращайтесь в медицинский центр «Гармония». Наши хирурги проведут ряд исследований для уточнения диагноза и назначат грамотное лечение.
Диагностика и лечение бурсита
В теле человека есть особые образования — синовиальные сумки. Они представляют собой заполненные жидкостью мешочки и могут находиться под кожей, фасциями, сухожилиями, мышцами. Синовиальные сумки нужны для того, чтобы уменьшить трение во время движений и снизить давление на ткани. Состояние, когда такая сумка воспаляется, называется бурситом.
Бурсит — не очень опасное заболевание, но оно имеет неприятные симптомы и зачастую сказывается на трудоспособности. Название его происходит от латинского слова bursa, что переводится как «сумка», а суть состоит в том, что развивается воспаление в слизистых сумках, как правило, в области суставов. Слизистые сумки находятся рядом с мышцами, суставами, костями, под кожей. Они помогают уменьшить нагрузки на ткани, предотвращают их «износ».
Бурситы бывают острыми и хроническими. Их основные причины:
Профессиональный бурсит — хроническое заболевание, к которому приводит первая группа причин из этого списка. Связаны они, как следует из названия патологии, с особенностями профессии.
У кого возникают профессиональные бурситы?
Человек оказывается в группе повышенного риска, если его суставы, в силу характера работы, испытывают повышенные нагрузки:
Риск заболеть повышается с возрастом, по мере «износа» сустава. Развитию бурситов нижних конечностей способствует избыточная масса тела.
Где возникает бурсит?
Чаще всего бурситы встречаются в области плечевого, тазобедренного, локтевого, коленного сустава, пятки, у основания большого пальца. Типичные места локализации воспаленных синовиальных сумок — суставы, в которых человек часто совершает однообразные движения. Поэтому зачастую бурсит — это профессиональное заболевание. Им нередко страдают тяжелоатлеты, борцы. У бегунов и любителей паркура воспаляются синовиальные сумки в области голеностопного и коленного сустава. В группе повышенного риска находятся люди, которым приходится часто стоять на коленях. Игра в дартс может привести к локтевому бурситу. Иногда заболевание развивается в результате острой травмы.
Бурсит может стать осложнением болезней суставов и соединительной ткани, таких как подагра, ревматоидный артрит, анкилозирующий спондилит, системная красная волчанка, системная склеродермия.
Иногда воспаление бывает вызвано неспецифической инфекцией, которая проникает в синовиальную сумку через порез, царапину. Намного реже встречаются специфические бурситы, вызванные возбудителями гонореи, туберкулеза, бруцеллеза, сифилиса.
Что происходит с синовиальной сумкой при бурсите?
В норме синовиальная сумка находится в спавшемся состоянии, и полость внутри нее имеет вид щели. При бурсите развивается воспаление, внутри накапливается жидкость — экссудат.
Какими симптомами проявляется профессиональный бурсит?
Так как профессиональный бурсит — хроническое заболевание, то и симптомы его нарастают постепенно. Характерны два основных проявления:
Эти симптомы — уже повод посетить врача. Но могут возникнуть тревожные сигналы, при которых обратиться за медицинской помощью нужно немедленно: повышение температуры тела, сильная острая, стреляющая боль, быстрое нарастание покраснения на коже и припухлости, невозможность совершить движения в суставе.
Чем бывают опасны бурситы?
Сам бурсит не опасен, но внутрь воспаленной сумки может проникнуть инфекция — в этом случае бурса превращается в гнойник, это приводит к усилению симптомов и создает риск некоторых осложнений.
Бурсит диагностирует врач-хирург во время осмотра. Иногда проявления воспаления синовиальной сумки очень похожи на симптомы суставных заболеваний, таких как остеоартроз, артриты. В сомнительных случаях назначают УЗИ и рентгенографию пораженного сустава, пункцию, во время которой извлекают некоторое количество жидкости и отправляют на исследование в лабораторию.
Как диагностируют и лечат бурсит?
Обнаружить воспаленную слизистую сумку помогает ультразвуковое исследование. В сложных случаях врач может направить на МРТ. Для того чтобы разобраться в причине заболевания, доктор может назначить общий анализ крови, анализ содержимого сумки. Обычно установить правильный диагноз несложно.
Как лечат бурсит
Кое-что для лечения вы можете сделать самостоятельно. В первую очередь нужно исключить любые нагрузки на пораженный сустав. В первые 48 часов с момента возникновения симптомов на больное место нужно прикладывать холод, затем сменить его на тепло. С болью можно бороться с помощью безрецептурных обезболивающих препаратов из группы нестероидных противовоспалительных средств, например, ибупрофен.
Врач может выполнить пункцию воспаленной сумки — проколоть ее иглой от шприца и вывести лишнюю жидкость. После этого накладывают давящую повязку. При сильных болях местно вводят глюкокортикостероиды — препараты гормонов коры надпочечников, которые подавляют воспаление и боль.
Облегчить боль и укрепить мышцы в области воспаленной синовиальной сумки помогают физиопроцедуры. Назначают физиотерапию (УВЧ), когда симптомы стихают — лечебную гимнастику. Если бурсит возник на ноге, рекомендуется использовать трость, пока не утихнут симптомы. В редких случаях приходится прибегать к хирургическому лечению. Выполняют бурсэктомию — удаление воспаленной сумки.
От выполнения работы, из-за которой возникают симптомы бурсита, как минимум, на время придется отказаться. Рекомендуется соблюдение элементарных правил: не давать на сустав слишком большие и длительные нагрузки, использовать мягкие наколенники и налокотники. Своевременное обращение к врачу при возникновении первых симптомов помогает сохранить суставы в рабочем состоянии.
Можно ли предотвратить бурсит?
Если вы находитесь в группе повышенного риска, вам следует соблюдать некоторые рекомендации:
Бурсит — довольно легкое заболевание, которое успешно лечится. Но похожими симптомами могут проявляться некоторые более серьезные патологии. Посетите хирурга в клинике «ПрофМедЛаб»: наш специалист установит точный диагноз и порекомендует эффективное лечение.
В клинике «ПрофМедЛаб» можно получить консультацию опытного врача-специалиста, мы организуем профосмотры. Свяжитесь с нами, чтобы узнать подробности и воспользоваться нашими услугами: +7 (495) 120-08-07.