буллезный дерматит чем лечить
Буллезный дерматит: симптомы и лечение
Причины возникновения буллезного дерматита бывают внешние и внутренние. К внешним относятся: лекарственные средства, солнечные лучи, ультрафиолет, косметические средства, краска для волос, скипидар, температуры (очень низкие и очень высокие), посуда, ювелирные изделия, содержащие никель и т.д. К внутренним относятся: генетические дефекты и некоторые заболевания (герпес, диабет, импетиго). Особенность буллезного дерматита – симптоматика полностью зависит от причины появления.
Симптомы буллезного дерматита
Диагностика и лечение буллезного дерматита
Для того, чтобы правильно поставить диагноз, необходимо определить фактор, который спровоцировал заболевание. Если врач подозревает, что пузырьки инфекционного характера, то необходимо сделать бактериоскопию жидкости, находящейся внутри пузырьков. Для постановки диагноза очень эффективна биопсия, взятая из неповрежденного булла и эпителия вокруг него. Для определения аллергической природы заболевания проводят анализ на реакцию прямой и непрямой иммунофлуоресценции. Помимо гистологического исследования биоматериала, врач может назначить анализы мочи и крови. После постановки диагноза врач назначит лечение.
При бессоннице из-за сильного зуда назначают Персен. При тяжелом протекании болезни врачи вынуждены назначать очень сильные лекарственные средства (Азатиоприн, Дексамектазон). Вскрытие пузырьков, обработка ранок и кожи под пузырьками должна производиться в условиях стационара. Буллы, образовавшиеся вследствие ожогов (солнцем, огнем) или обморожения лечат в ожоговых центрах. Буллезный дерматит приносит много неудобств, поэтому лучше не допускать его возникновения: избегать прямых лучей солнца; не контактировать с экзотическими растениями; соблюдать технику безопасности при работе с лаками, красками и другими химическими средствами; при работе с вредными веществами пользоваться спецодеждой и перчатками и т.д.
Буллезный дерматит
терапевт / Стаж: 18 лет
Дата публикации: 2019-03-27
гинеколог / Стаж: 27 лет
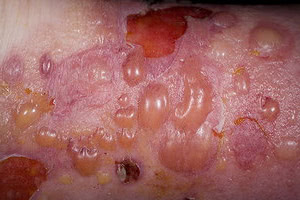
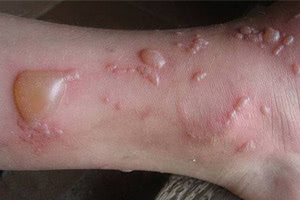
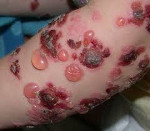
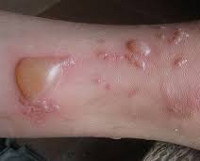
Первичными элементами сыпи при буллезном дерматите являются везикулы (пузырьки) — полостные образования на коже не более 0,5 см в диаметре, имеющие дно и покрышку, образованные выше- и нижележащими слоями кожи. Содержимое пузырька — серозный или геморрагический экссудат. Буллы (пузыри) — полостные образования со схожими характеристиками, но имеющие размер более 0,5 см. После вскрытия везикул и булл остаётся эрозия — вторичный элемент сыпи при буллезных дерматитах. Глубина залегания пузырей и пузырьков может достигать субэпидермальных слоёв кожи.
Образованием пузырей на коже (буллезным дерматитом) сопровождаются следующие заболевания:
Причины буллезного дерматита
Современная дерматология рассматривает следующие причины буллезного дерматита:
Симптомы буллезного дерматита
Любой буллёзный дерматит сопровождается образованием на коже пузырей и/или пузырьков. Это основной признак, общий для всех заболеваний из этой группы. Буллы и везикулы являются основными первичными элементами сыпи при буллёзных дерматитах. При нарушении целостности покрышки образования на месте разрушенного пузыря или пузырька остаётся эрозия, дном которой может быть субкорнеальный, интраэпидермальный или субэпидермальный слои кожи.
Симптомы буллёзного эпидермолиза следующие:
Болезнь Хейли-Хейли сопровождается следующими симптомами:
Симптомы буллёзного пемфигоида таковы:
Симптомы пемфигуса (пузырчатки):
Симптомы герпетиформного дерматита:
Симптомы синдрома Стивенса-Джонсона и синдрома Лайелла
Синдром Лайелла часто рассматривается как продолжение синдрома Стивенса-Джонсона (дальнейшее развитие патологии с более тяжёлым течением). Начало ССД сопровождается лихорадкой, слабостью, болевыми ощущениями в горле. Затем на слизистой оболочке конъюнктивы, рта и языка появляются пузыри и эрозии. Возможная локализация также включает в себя слизистую половых органов и прямой кишки. На коже возникает сыпь из округлых пятен 2-3 см в диаметре.
Синдром Лайелла начинается с признаков простудного заболевания, потому часто остаётся нераспознанным. Беспокоят кашель, насморк, слабость, лихорадка. От момента приёма препарата, на который возникает реакция, до начала симптомов может пройти несколько дней или недель. В развернутой фазе на коже тела пациента появляется быстро распространяющаяся красная пятнистая сыпь. Затем она трансформируется в огромные буллы из-за отслаивания кожи на поражённых участках вследствие тотального некроза. Такие же изменения наблюдаются на слизистых оболочках ротовой полости, дыхательных путей, пищевода, половых органов и роговице. Общее состояние тяжёлое, возможна кома, полиорганная недостаточность.
Диагностика и лечение буллёзного дерматита
Основой диагностики при буллёзных дерматитах является гистологический анализ кожи (биопсия) и иммуногистохимическое исследование биоптата. Микроскопия выявляет характерные признаки того или иного заболевания, а гистохимическое исследование позволяет выявлять отложения иммуноглобулинов (характерно для аутоиммунных заболеваний). Клиническая диагностика, основывающаяся на характерных признаках болезней, может ошибаться.
Тактика терапии зависит от причин, вызвавших буллёзный дерматит. Лечение проводится в основном патогенетически и направлено на ключевые моменты механизмов развития заболевания. Этиотропное лечение невозможно, так как наследственные и аутоиммунные болезни возникают на тонком молекулярном уровне и не поддаются коррекции существующими методами. При аутоиммунных и аллергических буллезных дерматитах основой терапии является местное и системное применение кортикостероидных препаратов (преднизолон, гидрокортизон и др.), иммуносупрессивная терапия (метотрексат, азатиоприн). Возможно назначение моноклональных антител (ритуксимаб). При герпетиформном дерматите эффективен дапзон, хотя механизм его действия при этой патологии точно неизвестен.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
Буллезный дерматит
Буллезный дерматит — это заболевание кожи аллергического происхождения. Характеризуется поражением кожного покрова и появлением на нем специфических водяных пузырей. Как правило, данное заболевание возникает под влиянием сильного внешнего аллергического раздражителя. Правда, буллезный дерматит может быть проявлением эндокринных, генетических или метаболических нарушений или заболеваний. Диагностика буллезного дерматита призвана выявить именно тот фактор, который привел к развитию воспалительного процесса, и провести ряд лабораторных исследований, включая биопсию. Лечение заболевания сводится к устранению действия аллергена.
Буллезный дерматит проявляется в виде водяных пузырей. В медицине данные образования в зависимости от размера называют везикулами или буллами. Везикулы имеют размер менее 5 мм, а буллы — более того. Особенностью буллезного дерматита является интераэпидермальное (в эпидермисе) или субэпидермальное (под эпидермисом) расположение пузырей. Интраэпидермальные пузыри характерны для болезни Хейли-Хейли и буллезной эритродермии. Субэпидермальное размещение пузырей присуще и для других подобных заболеваний
Причины буллезного дерматита
Современная медицина выделяет внутренние и внешние факторы развития буллезного дерматита.
К внешним факторам относятся следующие:
В зависимости от причины развития выделяют следующие виды буллезного дерматита:
Соответственно, каждый из видов буллезного дерматита имеет различные симптомы, которые необходимо различать.
Симптомы буллезного дерматита
Длительное прямое воздействие лучей солнца на кожу через некоторое время может вызвать буллезный дерматит. Изначально кожный покров краснеет, затем появляются пузырьки, имеющие разный размер и форму. Солнечный дерматит характеризуется повышением температуры, зудом, ухудшением самочувствия, жжением и прочими симптомами. На месте пузырьков остаются следы гиперпигментации.
Резкое снижение температуры приводит, как известно, к обморожению, что провоцирует температурный буллезный дерматит. В первую очередь появляется спазм сосудов. Через некоторый промежуток времени наблюдается расширение сосудов, кожа краснеет, появляются болезненные ощущения. Вместе с этим — отеки и пузырьки, содержащие внутри себя кровянистую или серозную жидкость. На месте пузырьков возникают эрозии, после заживления покрывающиеся шкурками. Также высокая температура может вызвать ожоги различной степени сложности. При подобных повреждениях кожи симптомы очень схожи с симптомами обморожения, правда, пузырьки появляются практически сразу после контакта с источником огня. Соответственно, буллезный дерматит может возникать как в случае с ожогом II степени, так и при обморожении.
Химический буллезный дерматит проявляется только на тех частях кожи, которые были в непосредственном контакте с раздражителем. Через некоторое время поражение может принимать генерализованный характер. Например, урсол вызывает пузыри на шее и лице, также возникает сильный отек вокруг глаз.
Нарушение обмена, или эндокринное заболевание, вызывает метаболический дерматит. Сахарный диабет любого типа может спровоцировать развитие диабетического дерматита. В данном случае пузыри локализуются на руках и ногах. Также выделяют энтеропатический акродерматит, для которого характерна недостаточность цинка в организме. Именно поэтому пузырьки появляются вокруг глаз, во рту, на конечностях, губах и тому подобное.
Если брать во внимание наследственный буллезный дерматит, то он, как правило, проявляется сразу после рождения. На месте небольших повреждений кожи могут внезапно появляться пузыри. Например, болезнь Хейли-Хейли передается на генетическом уровне, но ее симптомы очень схожи с пузырчаткой.
Диагностика буллезного дерматита
Дерматолог изначально изучает клиническую картину, обращая внимание на количество образований, их размер, расположение и так далее.
Важно в ходе обследований и исследований выявить провоцирующий фактор. В случае с инфекционным характером заболевания необходимо провести посев и бактериоскопию содержащейся в пузырьках жидкости.
Биопсия и гистологическое исследование можно назвать наиболее информационными методами в диагностике буллезного дерматита. Для этого нужно взять свежий пузырь и кожу вокруг него. Косвенная или прямая иммунофлуоресценции помогут определить природу происхождения заболевания.
Наследственный дерматит требует проведения электронно-микроскопических исследований. Если у врачей есть подозрение на порфирию, пациенту необходимо сдать мочу для определения уровня порфиринов. Концентрацию цинка в крови определяют для подтверждения или опровержения подозрения на энтеропатический акродерматит.
Лечение буллезного дерматита
Главным принципом в лечении буллезного дерматита называют устранение провоцирующего фактора. Если дерматит возник под влиянием других заболеваний, то, соответственно, нужно взяться за их лечение.
Симптоматическое лечение нужно проводить, если был диагностирован наследственный вид буллезного дерматита.
Важное значение имеет внутренняя и внешняя медикаментозная терапия. Лечение включает в себя антигистаминные, седативные препараты, противовоспалительные смеси, антибактериальные и кортикостероидные мази, средства для заживления эрозий и др. Для этого идеально подходят такие препараты, как белодерм, бетаспан, преднизолон, лемод, метилурацил 10%-ный.
Может потребоваться и физиолечение, проводящееся с помощью ультразвука, магнитного поля, лазера и электрического тока. Каждая процедура для пациента подбирается индивидуально.
Также может понадобиться вскрытие пузырей, при этом следует строго соблюдать все правила стерильной обработки.
Буллёзный дерматит
Буллёзный дерматит — это воспалительное поражение кожи с образованием на ней заполненных жидкостью пузырей. Чаще всего буллёзный дерматит возникает в результате контакта кожи с каким-либо агрессивным фактором внешней среды. Однако он может быть симптомом других дерматологических заболеваний, следствием метаболических и эндокринных нарушений или проявлением генетических аномалий. В диагностике буллёзного дерматита имеет большое значение определение воздействующего на кожу внешнего фактора, выявление сопутствующей патологии, лабораторная диагностики и биопсия.
Общие сведения
При буллёзном дерматите пузыри располагаются под эпидермисом (субэпидермально) или непосредственно в нем (интраэпидермально). Субэпидермальная локализация пузырей характерна для буллёзного пемфигоида, буллёзной формы системной красной волчанки, буллёзного эпидермолиза. Интраэпидермальные пузыри появляются при буллёзной эритродермии, болезни Хейли-Хейли. При размере более 5 мм пузыри называют буллами, менее 5 мм — везикулами.
Причины
К внешним факторам, вызывающим контактный буллёзный дерматит относится воздействие солнечных лучей и искусственных источников ультрафиолетового излучения, низких и высоких температур, агрессивных химических веществ (скипидар, урсол, краска для волос и т. п.), некоторых растений и лекарственных средств. При этом буллезный дерматит бывает обусловлен прямым воздействием фактора (простой контактный дерматит) или спровоцированной им аллергической реакцией (аллергический контактный дерматит).
Буллёзный дерматит может быть проявлением инфекционных заболеваний: герпес, буллёзная дерматофития, импетиго; воспалительных дерматозов: пузырчатка, буллёзная системная красная волчанка, буллёзный пемфигоид; метаболических нарушений: порфирия, пеллагра, диабетический буллёз, энтеропатический акродерматит; генетических аномалий: врожденная буллёзная эритродермия, болезнь Хейли-Хейли, буллёзный эпидермолиз.
Симптомы буллёзного дерматита
Буллёзный дерматит от воздействия низкой температуры — это отморожения. Они характеризуются первоначальным спазмом сосудов. Затем сосуды расширяются и на коже возникает покраснение, сопровождающееся чувством жжения и боли. Присоединяется отечность и появляются вялые пузыри с серозным или кровянистым содержимым. Эрозии, образующиеся после вскрытия пузырей, при заживлении покрываются корочками. Воздействие на кожу высокой температуры вызывает ожоги. Их клиническая картина сходна с отморожениями, но пузыри образуются сразу же после воздействия. Буллёзный дерматит возникает при отморожении или ожоге II степени.
Солнечный буллёзный дерматит развивается в течение нескольких часов после слишком длительного пребывания под прямыми лучами солнца. После покраснения кожи на ней образуются пузыри разного размера. При солнечном дерматите отмечается зуд, болезненность и жжение, возможно повышение температуры и нарушение общего самочувствия. После заживления эрозий на коже остаются участки гиперпигментации.
Буллёзный дерматит от химических факторов, возникая на участке кожи, контактировавшем с химическим веществом, может затем принимать генерализованный характер. Так, при контакте с урсолом излюбленное расположение пузырей при генерализации — это лицо и шея. Возникающий отек может захватывать веки с полным закрытием глазной щели.
Метаболический буллёзный дерматит развивается на фоне существующих эндокринных заболеваний или обменных нарушений. Диабетический буллёз возникает при сахарном диабете любого типа. При нем напряженные пузыри находятся на дистальных отделах ног или рук. Энтеропатический акродерматит связан с недостатком цинка и характеризуется локализацией пузырей на дистальных отделах конечностей, во рту, на губах и вокруг глаз.
Наследственный буллёзный дерматит обычно развивается сразу после рождения. Для буллёзного эпидермолиза характерно самопроизвольное внезапное появление пузырей и их образование в местах незначительного травмирования кожи. Болезнь Хейли-Хейли имеет клиническую картину пузырчатки, но передается наследственным путем.
Диагностика
В первую очередь проводится оценка клинической картины буллёзного дерматита. Имеет значение расположение пузырей, их характер, размер, количество и стадии развития, симметричность поражения, вовлечение слизистых оболочек.
В диагностике буллёзного дерматита контактной природы большое внимание уделяют выявлению провоцирующего фактора. При подозрении инфекционной природы пузырьков проводят бактериоскопию и посев содержащейся в них жидкости.
Одним из информативных методов диагностики буллёзного дерматита является биопсия с последующим гистологическим изучением. В качестве биопсийного материала берут свежий неповрежденный пузырь, немного захватывая расположенную вокруг него кожу. Для подтверждения аллергической природы дерматита в дополнение к гистологическом исследованию проводят реакции прямой и непрямой иммунофлуоресценции (РИФ).
Диагностику наследственных буллёзных дерматитов проводят с применением электронно-микроскопического исследования. При подозрении на порфирию исследуют мочу на наличие порфиринов, при подозрении на энтеропатический акродерматит в крови определяют концентрацию цинка.
Лечение буллёзного дерматита
В лечении контактного буллёзного дерматита основное — это устранение провоцирующего фактора. Если дерматит является проявлением или осложнением других заболеваний, то в первую очередь проводят лечение основного заболевания. При наследственных формах буллёзного дерматита проводится симптоматическое лечение.
Местно могут применяться кортикостероидные и антибактериальные мази, противовоспалительные смеси, средства способствующие заживлению эрозий, остающихся после пузырей. При необходимости производят вскрытие пузырей с тщательным соблюдением условий стерильности.
Содержание
Дерматология в России
Зарегистрируйтесь!
Если Вы врач, то после регистрации на сайте Вы получите доступ к специальной информации.
Если Вы уже зарегистрированы, введите имя и пароль (форма в верхнем правом углу или здесь).
Буллезные аутоиммунные дерматозы Клинические особенности, диагностика и варианты лечения
Буллезные аутоиммунные дерматозы Клинические особенности, диагностика и варианты лечения
Аутоиммунные буллезные заболевания ( AIBD ) являются аутоантитело-опосредованными аутоиммунными заболеваниями, при которых эффекты аутоантител непосредственно проявляются на коже и/или на слизистых оболочках.
При отсутствии лечения эти заболевания потенциально опасны для жизни из-за суперинфекции, потери жидкости и ограничения потребления пищи (1, 2, 3, 4, e1, e2).
Клинически, в зависимости от сущности заболевания, на коже и слизистых оболочках могут наблюдаться пузырьки, пузыри, пустулы, эрозии, отделяемое и эритема.
При AIBD аутоантитела направлены против структурных белков кожи; при пузырчатке они направлены против десмосомных белков, которые соединяют соседние кератиноциты/эпителиальные клетки, а при пемфигоиде – против белков зоны базальной мембраны, которые соединяют эпидермис/эпителий и дерму/собственную пластинку (рисунок 1).
Эпидемиология
Частота AIBD значительно различается в зависимости от географического региона и оцениваемой популяции (2, e 3, e 4).
В Германии и Центральной Европе буллезный пемфигоид на сегодняшний день является наиболее распространенным AIBD (5, e5, e6, e7, e8, e9, e10) (таблица 1), с увеличением заболеваемости в последние десятилетия (e8, e11, e12, e13).
Наиболее распространенными AIBDs у детей являются линейный IgA-дерматоз и вульгарная пузырчатка (6, e14). Ассоциация с человеческими лейкоцитарными антигенами HLA-DRB1*04 и HLA-A*10 и полиморфизм гена ST18 были описаны для пузырчатки обыкновенной, в то время как чрезмерная экспрессия HLA-DQB1*03:01 и полиморфизм в митохондриальном гене ATP8 были описаны для буллезного пемфигоида (1, 2, e3, e15, e16).
Клинические особенности
Пузырчатка
При пузырчатке обыкновенной всегда поражаются слизистые оболочки, расположенные близко к поверхности, в том числе в первую очередь полости рта (рис. 2а). Преобладают эрозии, которые также могут проявляться на слизистой оболочке глотки, гортани, пищевода и половых органов (2, 3).
Примерно в половине случаев на коже также появляются дряблые пузыри и эрозии, которые могут охватывать большие площади. Это приводило к смертности более 80% до введения в клиническую практику кортикостероидов (2, е3, 5). В настоящее время смертность пациентов с вульгарной пузырчаткой все еще в два-три раза выше, чем в общей популяции (e3, 5).
При пузырчатке листовидной поражается только кожа, с эрозиями и чешуйко-корками, преимущественно в себорейных областях на туловище и голове (рис. 2с) (2, 3).
Паранеопластическая пузырчатка связана с неоплазией и может клинически напоминать пузырчатку обыкновенную. Характерными признаками являются выраженный стоматит, поражение губ и полиморфные, часто лихеноидные, изменения кожи (2, 7, e17).
При смертности 75-90% прогноз неблагоприятный, в первую очередь из-за новообразования и облитерирующего бронхиолита, который встречается в 5-20% случаев (e3, e18, e19).
Дифференциальный диагноз пузырчатки обыкновенной и паранеопластической пузырчатки проводится с тяжелые лекарственными реакциями, такими как синдром Стивена–Джонсона, токсический эпидермальный некролиз, стоматит, вызванный вирусом простого герпеса, наследственный эпидермолиз, красный плоский лишай слизистой оболочки и пузырчатка слизистой оболочки ( MMP ).
Буллёзный пемфигоид
Буллезный пемфигоид характеризуется напряженными пузырями (рис. 2в), эрозиями и уртикарной эритемой. Небуллезные формы встречаются примерно в 20% случаев (e24, e25). Характерными чертами являются часто выраженный зуд и проявление в пожилом возрасте (средний возраст начала заболевания 78 лет).
Поэтому буллезный пемфигоид следует исключить в случае хронического зуда в пожилом возрасте. Поражение слизистой оболочки наблюдается у 10-20% пациентов (8, 9, 10, e26).
Сопутствующие заболевания, которые были описаны, включают сердечно-сосудистые заболевания, псориаз, сахарный диабет, гематологические злокачественные новообразования и дегенеративные неврологические заболевания, последние в основном предшествуют заболеванию кожи и поражают 30-50% пациентов (11, 12, e27, e28, e29).
Также наблюдались ассоциации с использованием ингибиторов дипептидилпептидазы IV, особенно с вилдаглиптином, а также (хотя и в меньшей степени) со спиронолактоном, петлевыми диуретиками и препаратами для лечения болезни Паркинсона (13, e27, e29, e30, e31, e32, e33).
В любом случае глиптины следует заменить другими противодиабетическими препаратами, а другие препараты, по возможности, заменить альтернативными. Сообщалось, что показатели смертности за 1 год колеблются от 8% до 41% (1, e7, e10, e13, e34, e35).
Дифференциальными диагнозами являются буллезная рожа, инфекционное импетиго, побочные реакции на лекарственные препараты, опоясывающий лишай, крапивница, экзема, буллезные реакции на укусы насекомых, артифициальные поражения, наследственный эпидермолиз и другие пузырчатые заболевания.
Преобладающее поражение слизистых оболочек подтверждает клинический диагноз MMP (рисунки 2d, e). Особенно поражаются слизистые оболочки рта и конъюнктивы, а также (реже) слизистые оболочки носа, глотки, аногенитальной области, гортани, пищевода и трахеи.
Около 25-30% пациентов имеют эрозии и пузыри на коже (1, 14). Поражения конъюнктивы, носа, гортани, пищевода и трахеи, в частности, заживают с образованием рубцов, что может привести к слепоте, хронической осиплости, затруднению дыхания и дисфагии соответственно. Основными аутоантигенами являются BP180 (примерно у 75% пациентов) и ламинин 332 (до 25%).
Анти-ламинин 332 MMP ассоциирован со злокачественными новообразованиями в 25-30% случаев, и у этих пациентов требуется онкопоиск (14, 15, e36). При MMP проводится дифференциальный диагноз, аналогичный диагностике пузырчатки обыкновенной.
Гестационный пемфигоид обычно возникает в третьем триместре беременности и сопровождается сильным зудом и уртикарными эритематозными бляшками, первоначально преимущественно в периумбиликальной области. Заболевание проходит после родов, но обычно повторяется при последующих беременностях (1, е2, е37).
В качестве основных дифференциальных диагнозов следует рассматривать полиморфный дерматоз беременных и крапивницу. Линейный IgA-дерматоз характеризуется напряженными пузырьками и пузырями, часто расположенными в виде кольца, но также может напоминать буллезный пемфигоид и является распространенным AIBD в детском возрасте (6, e14).
У взрослых следует учитывать индукцию лекарственными препаратами; примечательно, что около половины случаев, вызванных лекарственными препаратами, вызваны ванкомицином (e38). Анти-p200 пемфигоид клинически напоминает буллезный пемфигоид, но проявляется чаще в ладонно-подошвенных областях (e39).
При приобретенном буллезном эпидермолизе воспалительные проявления имитируют буллезный пемфигоид, MMP или линейный IgA-дерматоз. При механобуллёзном варианте, который присутствует у трети пациентов, пузыри появляются на участках, наиболее подверженных механическим воздействиям, таких как локти, колени и стопы.
Поражение слизистых оболочек и заживление с образованием рубцов являются общими при этом варианте (16, 17, e40); наиболее важным дифференциальным диагнозом является поздняя кожная порфирия.
Герпетиформный дерматит, который является кожным проявлением целиакии, характеризуется сильным зудом, изъязвленными папулами и пузырьками с преимущественной локализацией на коже коленей, локтей и ягодиц (4, 18).
Диагноз
AIBD не может быть диагностирован только на основании клинической картины. Скорее, требуется обнаружение тканеспецифических и/или циркулирующих аутоантител (10).
Тканеспецифические аутоантитела (в первую очередь IgG и IgA), и отложения комплемента выявляются с помощью прямой иммунофлуоресценции ( IF ) при биопсии кожи/слизистых оболочек и продолжают представлять собой золотой стандарт в диагностике AIBD (9, 10, 17, 18, 19, 20, 21).
Прямая IF позволяет дифференцировать пемфигоид с линейными отложениями на базальной мембране (рис. 3а, б), пузырчатку с межклеточной флуоресценцией в эпителии (рис. 3с) и герпетиформный дерматит с зернистыми отложениями IgA вдоль базальной мембраны и/или в кончиках дермальных сосочков. Линейная и межклеточная флуоресценция вместе указывают на паранеопластическую пузырчатку (7, е17).
Из пемфигус-подобных заболеваний линейный IgA-дерматоз можно дифференцировать на основе преобладающих отложений IgA вдоль базальной мембраны и приобретенного буллезного эпидермолиза на основе анализа рисунка отложения иммунных комплексов (1).
Почти все пемфигус-подобные заболевания имеют n-зубчатый рисунок (рис. 3а); за исключением приобретенного буллезного эпидермолиза и буллезной красной волчанки, которые характеризуются u-зубчатым рисунком отложения иммунных комплексов (рис. 3b) (22, e41, e42).
Серологическая диагностика
Серологический диагноз в сочетании с клинической картиной позволяет точно назначить лечение отдельным пациентам и, следовательно, разработать индивидуальную терапию и более точный прогноз. Антиламинин-332 MMP и паранеопластическая пузырчатка являются факультативной и облигатной паранеоплазией соответственно, при которых показан поиск лежащей в основе злокачественной опухоли (7, 15, e36, e44).
o при подозрении на AIBD проводится непрямая IF с использованием компонента пищевода обезьяны и 1 М NaCl–расщепленной кожи, что позволяет дифференцировать пузырчатку и пемфигоид (рис. 4а–с).
Расщепленная солью кожа позволяет подразделять связывание с эпидермальной покрышкой (в случае аутоантител против BP180 и BP230) или с дном (аутоантитела против антигена p200, ламинина 332 и коллагена VII типа) при искусственном расщеплении (рисунки 1 и 4a–c, таблица 2) (1, 2, 10, 18, 19, е45).
Для выявления аутоантител против наиболее важных таргетных антигенов AIBD доступны чувствительные и специфические иммуносорбентные анализы ( ELISA ), связанные с ферментами, с использованием рекомбинантных иммунодоминантных областей таргетных антигенов (Euroimmun, Любек; MBL, Нагоя, Япония; Таблица 2) (10, e46, e47, e48, e49, e50, e51, e52).
Например, ELISA может обнаружить циркулирующие антитела против десмоглеина 3 в сыворотках крови пациентов с пузырчаткой обыкновенной и циркулирующие антитела против десмоглеина 1 у пациентов с пузырчаткой листовидной, в >95% случаев (3, 23, e47, e52). Сывороточные антитела IgG против BP180 NC16A могут быть обнаружены в 80-90% сывороток у пациентов с буллезным пемфигоидом.
Диагностическая чувствительность буллезного пемфигоида может быть повышена на 5-8% за счет дополнительного использования ELISA BP230, на который реагируют 50-60% пациентов (e46, e53).
Для циркулирующих аутоантител против десмоглеина 1, десмоглеина 3, BP180 NC16A и коллагена VII типа была показана корреляция с активностью заболевания (3, e47, e48, e58, e59); их определение с помощью ELISA при диагностике заболевания рекомендуется включать в терапевтические рекомендации (17, 21, 24).
Обнаружение специфических аутоантител, которые (пока) не включены в коммерческие анализы, проводится в некоторых специализированных лабораториях (таблица 2 и вставка).
Патофизиология
Патофизиология пузырчатки и буллёзном пемфигоиде была подробно представлена в недавних обзорах (1, 2, 3, 25, e1, e64, e65, e66, e67).
Общей особенностью всех AIBDs является наличие Т-клеток и патогенетически значимых аутоантител против соответствующих аутоантигенов у генетически восприимчивых индивидуумов (e68, e69, e70, e71, e72, e73, e74, e75).
Триггерные факторы, приводящие к нарушению толерантности, все еще в значительной степени неизвестны.
При пузырчатке связывание аутоантител сопровождается истощением десмоглеинов с поверхности клетки и дальнейшей передачей сигналов, в том числе с помощью киназы p38MAP. И то, и другое приводит к ослаблению межклеточных взаимодействий и к разделению кератиноцитов/эпителиальных клеток, называемому акантолизом (3, 25, e1, e64).
При пемфигоиде связывание аутоантител приводит к локальной активации комплемента и впоследствии к инфильтрации воспалительными клетками, такими как эозинофилы, нейтрофилы, макрофаги и Т-клетки, верхней части дермы.
Высвобождение специфических протеаз из гранулоцитов, макрофагов и активированных тучных клеток в конечном итоге приводит к деградации белков дермо-эпидермального соединения, которое гистологически проявляется как субэпидермальные трещины, а клинически-как напряженные пузыри и эрозии (1, e76).
C5aR1, лейкотриен B4, неонатальный Fc-рецептор, эотаксин, рецептор IL-5 и IL-17A были идентифицированы как ключевые медиаторы пемфигоида; в настоящее время проводятся клинические исследования, в которых изучаются некоторые из них (26, 27, 28, 29, e67, e77, e78, e79, e80, e81, e82, e83).
Терапия
Немецкие и/или европейские рекомендации были сформулированы для буллезного пемфигоида, пузырчатки обыкновенной/листовидной, MMP и герпетиформного дерматита (9, 18, 21, 24, 30, 31, e84) (таблицы 1 и 2).
В дополнение к междисциплинарному подходу с врачами-терапевтами, офтальмологами, гинекологами, врачами общей практики, инфекционистами, педиатрами и, при необходимости, другими специалистами рекомендуется сотрудничество с группами поддержки пациентов, например, с немецкой Pemphigus und Pemphigoid Selbsthilfegruppe (www.pemphigus-pemphigoid-selbsthilfe.de) или Международным фондом пузырчатки и пемфигоида ( www.pemphigus.org ).
Пузырчатка
Терапия первой линии для пузырчатки обыкновенной/листоватой значительно изменилась после утверждения ритуксимаба с антителом против CD20 для лечения вульгарной пузырчатки средней и тяжелой степени Европейским агентством по лекарственным средствам (EMA) и Управлением по контролю за продуктами и лекарствами США (FDA).
Джоли и соавт. продемонстрировали, что лечение пациентов с впервые диагностированной пузырчаткой обыкновенной/листовидной ритуксимабом (2 × 1 г плюс 0,5 г каждый, в 12 и 18 месяцев) плюс преднизолон (0,5–1,0 мг/кг/сут в течение трех–шести месяцев) было значительно эффективнее и безопаснее, чем терапия пероральным преднизолоном 1,0-1,5 мг/кг/сут в течение 12-18 месяцев (разница 55%, 95% доверительный интервал: [38,4; 71, 7]; р
Текущие клинические испытания для лечения пузырчатки оценивают эффективность и безопасность ингибирования тирозинкиназы Брутона или неонатального Fc–рецептора, истощения В-клеток, специфичных к десмоглеину 3, с использованием химерных Т-клеток-рецепторов аутоантител (CAART) и индукции толерантности наночастицами (27, 33, e1, e85, e86).
Пемфигоид
Для буллезного пемфигоида действующие рекомендации AWMF Германии обосновывают применение местного 0,05% клобетазола пропионат (40 г/сут), суперпотентного глюкокортикостероида класса IV, при необходимости в легких и среднетяжёлых случаях; в тяжелых случаях это обычно рекомендуется в сочетании с системным лечением (24).
В контролируемом рандомизированном исследовании местный 0,05% клобетазола пропионат (40 г/сут) оказывал сопоставимый эффект у пациентов с буллезным пемфигоидом, как преднизолон (0,5 мг/кг/сут) (контроль заболевания в среднетяжёлых случаях, местное 100% [95; 100]) по сравнению с пероральным 95% [87; 99], р = 0,06; в тяжелых случаях местное 99% [94; 100] по сравнению с пероральным 91% [83; 96], р = 0,02) (34).
В качестве системного лечения преднизолон назначают перорально по 0,5 мг/кг/сут, возможно, в комбинации с (потенциально стероидсберегающими) агентами азатиоприном, дапсоном, доксициклином, метотрексатом, микофенолатом мофетилом или микофенолатом натрия. Альтернативно, дапсон, доксициклин или метотрексат также могут быть использованы в качестве единственного системного лечения без перорального применения кортикостероидов (24) (см. Дополнительную информацию, таблица 1).
В рандомизированных контролируемых исследованиях у пациентов с буллезным пемфигоидом доксициклин был связан со значительно меньшим количеством серьезных побочных эффектов, чем пероральный преднизолон (разница 19,0% [7,9; 30,1], р = 0,001), а дапсон был связан с более низкой кумулятивной дозой кортикостероидов, чем азатиоприн (р = 0,06) (35, 36).
Внутривенное введение, иммуноадсорбция, ритуксимаб, циклофосфамид или омализумаб могут быть использованы у рефрактерных пациентов (eTable 1) (24, 37, 38, 39, е87).
Тяжесть MMP определяется на основе риска образования рубцов, как легкая/средняя с исключительным поражением кожи и слизистой оболочки полости рта, или как тяжелая с поражением глаз, слизистой оболочки носа, глотки, гортани, пищевода или трахеи (30, e84).
В случае легкой/среднетяжёлой MMP часто бывает достаточно местного лечения сильными местными глюкокортикоидами, возможно, в сочетании с иммуномодуляторами. При тяжелой MMP рекомендуется лечение дапсоном в сочетании с системным кортикостероидом (преднизолон, перорально 0,5–1,5 мг/кг/сут или в виде внутривенной пульс-терапии) или циклофосфамидом (перорально или внутривенно) (e84).
В случае поражения глаз местные методы лечения, которые могут быть использованы в дополнение, включают кортикостероиды, тетрациклины и циклоспорин (e84). Своевременное междисциплинарное лечение воспаления имеет решающее значение до того, как возникнут необратимые рубцы, особенно на слизистой глаз.