бульбарный парез это что
Псевдобульбарный синдром у пожилых
Псевдобульбарный синдром (супрануклеарный бульбарный паралич) – это заболевание, связанное с нарушением кровоснабжения черепно-мозговых нервов продолговатого мозга. Патология чаще встречается у пожилых людей в результате атеросклероза церебральных артерий. В отличие от бульбарного, псевдобульбарный синдром не опасен для жизни, но снижает ее качество и продолжительность.
Причины развития псевдобульбарного паралича
Причиной развития болезни считают хроническое нарушение мозгового кровообращения. В результате блокируется контроль IX (языкоглоточный), Х (блуждающий), XII (подъязычный) пары черепно-мозговых нервов со стороны корковых структур головного мозга. Этим псевдобульбарный синдром отличается от бульбарного, при котором поражается ткань ядер этих нервов.
Самой частой причиной недуга у пожилых является церебральный атеросклероз, что приводит к нарушению трофики нервной ткани продолговатого мозга.
Другие причины псевдобульбарного синдрома:
Заболевание приводит к двигательным нарушениям мышц лица, глотки и артикулярного аппарата, участвующего в воспроизведении речи. Реже развиваются гемипарезы и монопарезы.
Симптомы
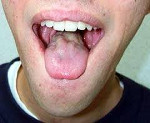
Клиническая картина характеризуется триадой псевдобульбарного паралича: дизартрией, дисфонией, дисфагией. Дизартрия связана с нарушением артикуляции речи, способности четко и членораздельно произносить слова и звуки. Дисфония определяет звучность голоса, который становится тише или полностью исчезает. Дисфагия связана с нарушением глотания, поперхиванием при употреблении пищи.
На появление псевдобульбарного синдрома указывают следующие признаки:
В отличие от бульбарного синдрома, при псевдобульбарных нарушениях развивается центральный паралич, мышцы языка, неба и глотки не атрофируются (нарушена только иннервация), сохраняются нормальные рефлексы и появляются патологические рефлексы орального автоматизма, характерные для детей грудного возраста.
Диагностика заболевания
Обследование при псевдобульбарном синдроме направлено на выявление признаков атеросклероза, очагов ишемии (нарушения кровоснабжения) и новообразований в головном мозге. Из лабораторных методов диагностики назначают общеклинический и биохимический анализы крови, липидограмму. Инструментальные методы исследования включают ангиографию церебральных сосудов, КТ (компьютерную томографию) или МРТ (магнитно-резонансную томографию).
При выявлении клинических признаков, связанных с бульбарными нарушениями, проводят дифференциальную диагностику псевдобульбарного и бульбарного паралича.
Лечение
Терапия направлена на улучшение кровоснабжения головного мозга и замедление разрушения нервных клеток. К сожалению, псевдобульбарный синдром неизлечим, но можно улучшить качество и увеличить продолжительность жизни больного. Лечение необходимо начать при первых признаках болезни пока не сформировались необратимые изменения со стороны центральной нервной системы.
При псевдобульбарном синдроме назначают консервативные и хирургические методы. Терапия должна быть направлена на причину развития синдрома. При атеросклерозе и ишемии рекомендуют лекарственные препараты, при опухоли головного мозга проводят операцию по удалению новообразования.
Консервативное лечение включает:
При своевременном лечении замедляется развитие симптомов псевдобульбарного паралича и улучшается самочувствие. Больной должен находиться под регулярным наблюдением невролога для диагностики прогрессирования заболевания и коррекции терапии.
Бульбарный парез это что
Ожидайте
Перезвоните мне
Ваш персональный менеджер: Маргарита
Ответственная и отзывчивая! 😊
Аннотация: Возникает подобное расстройство из-за поражения речевого аппарата ЦНС (центральной нервной системы).
Статья:
Дизартрия – сложное речевое нарушение, одной из частых его форм является бульбарная. Само слово «дизартрия» происходит от греческого «dys» – «расстройство» и «arthroo» – «членораздельно произношу». Бульбарная дизартрия проявляется смазанной, невнятной речью с глухим носовым оттенком. Ребенок с таким нарушением говорит, как будто у него во рту каша.
Возникает подобное расстройство из-за поражения речевого аппарата ЦНС (центральной нервной системы). Впервые подробное описание дизартрии появилось более века назад. Его составили А. Оппенгейм и Х. Гутцман. Более подробно это расстройство было изучено в 1888 году А. Куссмаулем.
Что такое бульбарная дизартрия
Бульбарная дизартрия – потеря человеком членораздельной выразительной речи, вызванной расстройством артикуляционного аппарата поражением черепных нервов (IX, X, XII пар). Клиническая картина этого расстройства выглядит следующим образом:
Бульбарный вид дизартрии может быть установлен после логопедического и неврологического исследования. Для ее выявления должны быть проведены ряд обследований – МРТ, КТ, анализ ликвора и другие. Клиническая картина при бульбарной дизартрии зависит от очага поражения.
Причины развития заболевания
Основной причиной является поражение бульбарных нервов. Если рассматривать с точки зрения анатомии, языкоглоточный нерв соединяется с мышцами глотки, блуждающий нерв с небной, подъязычный нерв подходит к языковой мышце. Поражение происходит именно с этими нервами. Специалисты выделяют следующие причины бульбарной дизартрии:
| № | Факторы речевого нарушения | Проявления |
| 1 | Перинатальные факторы | Осложнения во время беременности, родов (неправильное положение плода, гестоз, преждевременные роды, отслойка плаценты, травмы во время родов) |
| 2 | Травмы головы | Бульбарная дизартрия может развиться по причине черепно-мозговой травмы разной степени тяжести |
| 3 | Новообразования в головном мозге | Рост опухолей в мозгу нарушает нормальное функционирование его отделов. При локализации в речевом отделе происходит компрессия бульбарных структур. Такими опухолями могут быть глиомы, медуллобластомы, доброкачественные образования |
| 4 | Нейроинфекции | Самыми распространенными из них являются менингоэнцефалит, вирусный энцефалит и другие. Инфекция провоцирует воспалительный процесс и компрессию ядер черепных нервов |
| 5 | Нейродегенеративные процессы | Происходит разрушение ядер черепных нервов |
| 6 | Энцефалопатия и ангиопатия | Происходят при соматических заболеваниях (сахарный диабет, аномалии с сосудами головного мозга). Вследствие таких нарушений происходит дестабилизация кровообращения мозга |
Прежде чем начать коррекционную работу с бульбарной дизартрией, необходимо точно определить причину ее возникновения. Не устранив причину, добиться полного восстановления речи и речевого аппарата невозможно. Назначать реабилитацию и причины должны исключительно профильные специалисты в области логопедии, неврологии.
Симптомы
Основные симптомы бульбарной дизартрии:
Ребенок, страдающий таким типом дизартрии имеет простую невнятную артикуляцию. В некоторых случаях наблюдается исчезновение из речи звонких звуков. Над ними начинают доминировать глухие. Речь теряет свою выразительность и эмоциональность, она не мелодична. Экспрессивная речь вызывает большие сложности у пациента и быстро его утомляет.
Точная симптоматика зависит от того, какие именно черепные нервы поражены. В ряде случаев могут наблюдаться все из этих симптомов.
Диагностика бульбарной дизартрии
Диагностика бульбарной дизартрии должна проводиться только специалистами. Для этого необходимо провести ряд специализированных исследований:
Врач может направить ребенка на дополнительные исследования и назначить консультации с другими специалистами. Также может потребоваться контроль за состоянием здоровья пациента в динамике. Могут потребоваться повторные исследования в ходе коррекции дизартрии.
Лечение бульбарной дизартрии
Лечение бульбарной дизартрии имеет более высокие результаты при параллельных реабилитационных мероприятий. В этой работе должны принимать участие самые различные специалисты, в зависимости от причин и тяжести речевого нарушения. Коррекционная работа состоит из нескольких составляющих:
Прогноз и профилактика
Исход коррекционной работы зависит в первую очередь от причин возникновения. Правильная терапия, во время составленная имеет положительный прогноз, но только при устранении причин ее появления. Самые неблагоприятные прогнозы имеют речевые нарушения связанные с новообразованиями (злокачественными и доброкачественными). В ряде случаев требуется длительное лечение с хирургическим вмешательством и активной работой нейрохирурга.
Прогрессирующий бульбарный паралич
Прогрессирующий бульбарный паралич — постепенно развивающееся нарушение функции бульбарной группы каудальных черепно-мозговых нервов, обусловленное поражением их ядер и/или корешков. Характерна триада симптомов: дисфагия, дизартрия, дисфония. Диагноз устанавливается на основании осмотра пациента. Дополнительные обследования (анализ цереброспинальной жидкости, КТ, МРТ) проводятся для определения основной патологии, явившейся причиной бульбарного паралича. Лечение назначается в соответствии с причинным заболеванием и имеющимися симптомами. Могут потребоваться неотложные мероприятия: реанимация, ИВЛ, борьба с сердечной недостаточностью и сосудистыми нарушениями.
Общие сведения
Бульбарный паралич возникает при поражении расположенных в продолговатом мозге ядер и/или корешков бульбарной группы черепно-мозговых нервов. К бульбарным относятся языкоглоточный (IX пара), блуждающий (Х пара) и подъязычный (XII пара) нервы. Языкоглоточный нерв иннервирует мышцы глотки и обеспечивает ее чувствительность, отвечает за вкусовые ощущения задней 1/3 языка, дает парасимпатическую иннервацию околоушной железы. Блуждающий нерв иннервирует мышцы глотки, мягкого неба, гортани, верхних отделов пищеварительного тракта и дыхательных путей; дает парасимпатическую иннервацию внутренних органов (бронхов, сердца, ЖКТ). Подъязычный нерв обеспечивает иннервацию мышц языка.
В клинической неврологии различают острый и прогрессирующий бульбарный паралич, одно- и двусторонний характер поражения. Острый паралич возникает внезапно вследствие острого нарушения мозгового кровообращения (инсульта в вертебробазилярном бассейне), нейроинфекции (полисезонного энцефалита, летаргического энцефалита и др.), острой интоксикации, сдавления продолговатого мозга (гематомой, костным фрагментом при переломе 1-го шейного позвонка), дислокационного синдрома, развившегося в результате отека головного мозга и масс-эффекта. Прогрессирующий бульбарный паралич отличается постепенным нарастанием симптоматики и наблюдается при различных прогрессирующих заболеваниях ЦНС.
Причины прогрессирующего бульбарного паралича
Поражение ядер бульбарных нервов в продолговатом мозге или их корешков на выходе из него является вторичным и представляет собой следствие различных по своему характеру и этиологии поражений ЦНС. Прогрессирующий бульбарный паралич зачастую наблюдается при болезнях мотонейрона (амиотрофии Кеннеди, боковом амиотрофическом склерозе), инфекционных поражениях ЦНС (клещевом энцефалите, бульбарной форме полиомиелита, нейросифилисе), объемных процессах задней черепной ямки (опухолях мозжечка, глиомах, эпендимомах, метастатических опухолях мозга, туберкулеме, кистозных образованиях), демиелинизирующих заболеваниях (РЭМ, рассеянном склерозе).
Причиной бульбарного паралича может быть хроническая ишемия головного мозга, развившаяся вследствие атеросклероза или хронического сосудистого спазма при гипертонической болезни. К редким факторам, обуславливающим поражение бульбарной группы черепных нервов, относят краниовертебральные аномалии (в первую очередь, аномалию Киари) и тяжелые полиневропатии (синдром Гийена-Барре).
Симптомы прогрессирующего бульбарного паралича
В основе клинических проявлений бульбарного паралича лежит периферический парез мышц глотки, гортани и языка, следствием которого являются нарушения глотания и речи. Базовым клиническим симптомокомплексом выступает триада признаков: расстройство глотания (дисфагия), нарушение артикуляции (дизартрия) и звучности речи (дисфония). Нарушение проглатывания пищи начинается с затруднений при приеме жидкостей. За счет пареза мягкого неба жидкость из полости рта попадает в нос. Затем, со снижением глоточного рефлекса, развиваются расстройства проглатывания и твердой пищи. Ограничение подвижности языка приводит к затруднению при пережевывании пищи и продвижении пищевого комка во рту. Бульбарная дизартрия характеризуется смазанностью речи, отсутствием четкости в произношении звуков, из-за чего речь больного становится непонятна окружающим. Дисфония проявляется как осиплость голоса. Отмечается назолалия (гнусавость).
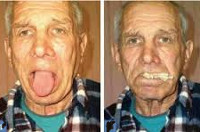
Характерен внешний вид пациента: лицо гипомимично, рот открыт, наблюдается слюнотечение, трудности с пережевыванием и проглатыванием пищи, ее выпадение изо рта. В связи с поражением блуждающего нерва и нарушением парасимпатической иннервации соматических органов возникают расстройства дыхательной функции, сердечного ритма и сосудистого тонуса. Это наиболее опасные проявления бульбарного паралича, поскольку зачастую прогрессирующая дыхательная или сердечная недостаточность обуславливают гибель пациентов.
При осмотре ротовой полости отмечаются атрофические изменения языка, его складчатость и неровность, могут наблюдаться фасцикулярные сокращения мышц языка. Глоточный и небный рефлексы резко снижены или не вызываются. Односторонний прогрессирующий бульбарный паралич сопровождается свисанием половины мягкого неба и отклонением его язычка в здоровую сторону, атрофическими изменениями 1/2 языка, отклонением языка в сторону поражения при его высовывании. При двустороннем бульбарном параличе наблюдается глоссоплегия — полная неподвижность языка.
Диагностика
Диагностировать бульбарный паралич неврологу позволяет тщательное изучение неврологического статуса пациента. Исследование функции бульбарных нервов включает оценку скорости и внятности речи, тембра голоса, объема саливации; осмотр языка на наличие атрофий и фасцикуляций, оценку его подвижности; осмотр мягкого неба и проверку глоточного рефлекса. Важное значение имеет определение частоты дыхания и сердечных сокращений, исследование пульса для выявления аритмии. Ларингоскопия позволяет определить отсутствие полного смыкания голосовых связок.
В ходе диагностики прогрессирующий бульбарный паралич необходимо отличать от псевдобульбарного паралича. Последний возникает при надъядерном поражении кортико-бульбарных путей, соединяющих ядра продолговатого мозга с церебральной корой. Псевдобульбарный паралич проявляется центральным парезом мышц гортани, глотки и языка со свойственным всем центральным парезам гиперрефлексией (повышением глоточного и небного рефлексов) и повышением мышечного тонуса. Клинически отличается от бульбарного паралича отсутствием атрофических изменений языка и наличием рефлексов орального автоматизма. Зачастую сопровождается насильственным смехом, возникающим в результате спастического сокращения мимической мускулатуры.
Кроме псевдобульбарного паралича, прогрессирующий бульбарный паралич требует дифференцировки от психогенной дисфагии и дисфонии, различных заболеваний с первично-мышечным поражением, обуславливающим миопатический парез гортани и глотки (миастении, миотонии Россолимо-Штейнерта-Куршмана, пароксизмальной миоплегии, окулофарингеальной миопатии). Необходимым является также диагностирование основного заболевания, повлекшего за собой развитие бульбарного синдрома. С этой целью проводится исследование цереброспинальной жидкости, КТ и МРТ головного мозга. Томографические исследования дают возможность визуализировать опухоли головного мозга, зоны демиелинизации, церебральные кисты, внутримозговые гематомы, отек головного мозга, смещение церебральных структур при дислокационном синдроме. КТ или рентгенография краниовертебрального перехода позволяют выявить аномалии или посттравматические изменения данной области.
Лечение прогрессирующего бульбарного паралича
Лечебная тактика в отношении бульбарного паралича выстраивается с учетом основного заболевания и ведущих симптомов. При инфекционной патологии проводится этиотропная терапия, при отеке мозга назначаются противоотечные мочегонные препараты, при опухолевых процессах совместно с нейрохирургом решается вопрос об удалении опухоли или проведении шунтирующей операции для предупреждения дислокационного синдрома.
К сожалению, многие заболевания, при которых встречается бульбарный синдром, представляют собой прогрессирующий дегенеративный процесс, происходящий в церебральных тканях, и не имеют эффективного специфического лечения. В таких случаях осуществляется симптоматическая терапия, призванная поддержать жизненно важные функции организма. Так, при выраженных дыхательных расстройствах производится интубация трахеи с подключением пациента к аппарату ИВЛ, при тяжелой дисфагии обеспечивается зондовое питание, при помощи вазоактивных препаратов и инфузионной терапии корректируются сосудистые нарушения. Для уменьшения дисфагии назначают неостигмин, АТФ, витамины гр. В, глутаминовую кислоту; при гиперсаливации — атропин.
Прогноз
Прогрессирующий бульбарный паралич имеет весьма вариабельный прогноз. С одной стороны, пациенты могут погибнуть от сердечной или дыхательной недостаточности. С другой стороны, при успешном лечении основного заболевания (например, энцефалита) в большинстве случаев пациенты выздоравливают с полным восстановлением глотания и речевой функции. В связи с отсутствием эффективной патогенетической терапии, неблагоприятный прогноз имеет бульбарный паралич, связанный с прогрессирующим дегенеративным поражением ЦНС (при рассеянном склерозе, БАС и т. п.).
Псевдобульбарный синдром
Псевдобульбарный синдром развивается при нарушении высшей регуляции моторных нервных ядер в продолговатом мозге (bulbus cerebri). Это центры 9, 10 и 12 пар черепно-мозговых нервов. Многие нервные пути в головном мозге имеют частичный или полный перекрест. Поэтому полное исчезновение контролирующих импульсов возможно при двустороннем поражении лобных отделов коры головного мозга или при обширном повреждении корково-ядерных, подкорковых нервных путей. Поэтому, оставшиеся без центрального регулирования ядра начинают работать автономно, что вызывает следующие явления:
Причины псевдобульбарного синдрома:
Псевдобульбарный синдром не является изолированным проявлением заболевания, он возникает в рамках неврологического заболевания, явившегося его причиной. Общая клиническая картина зависит от вида патологии. Например, для поражения лобных долей характерны эмоционально-волевые нарушения. Человек при этом может становиться малоактивным, безынициативным или, наоборот, расторможенным в своих желаниях. Дизартрия часто сочетается со снижением памяти и речевыми расстройствами (афазией). При поражении подкорковых зон нередко возникают разнообразные двигательные нарушения.
Лечение
Так как псевдобульбарный синдром является следствием определенного заболевания, то в первую очередь необходимо лечить основную патологию. Если это гипертоническая болезнь, дисциркуляторная энцефалопатия, последствия инсультов, назначают гипотензивную и сосудистую терапию. При специфических васкулитах (сифилитическом, туберкулезном) обязательно используют противомикробные средства, антибиотики. При этом лечение может проводиться совместно с узкими специалистами – дерматовенерологом или фтизиатром.
Помимо специализированной терапии назначаются препараты для улучшения микроциркуляции в головном мозге, нормализации работы нервных клеток и улучшения передачи нервных импульсов. Для этого используются различные сосудистые, метаболические и ноотропные средства, антихолинэстеразные препараты.
Нет универсального средства для лечения псевдобульбарного синдрома. Врач подбирает индивидуальную схему комплексной терапии с учетом всех имеющихся нарушений. При этом в дополнение к медикаментозному лечению могут быть использованы специальные упражнения для пораженных мышц, дыхательная гимнастка по Стрельниковой, физиотерапия. При нарушении речи эффективны занятия с логопедом, специальный массаж.
К сожалению, полностью излечиться от псевдобульбарного синдрома как правило невозможно, так как такие нарушения возникают при выраженных двусторонних поражениях головного мозга, которые нередко сопровождаются утратой многих нейронов и разрушением нервных путей. Однако лечение позволяет компенсировать нарушения, а реабилитационные занятия помогут человеку адаптироваться к возникшим изменениям. Поэтому не стоит пренебрегать рекомендациями доктора, ведь важно замедлить прогрессирование основного заболевания и сохранить нервные клетки.
Боковой (латеральный) амиотрофический склероз (и синдром БАС)
Боковой (латеральный) амиотрофический склероз (БАС) (также известен как болезнь моторных нейронов, Мотонейронная болезнь, болезнь Шарко, в англоязычных странах — болезнь Лу Герига) — прогрессирующее, неизлечимое дегенеративное заболевание центральной нервной системы, при котором происходит поражение как верхних (моторная кора головного мозга), так и нижних (передние рога спинного мозга и ядра черепно-мозговых нервов) двигательных нейронов, что приводит к параличам и последующей атрофии мышц.
Болезнь известна не так давно. Впервые описана Жан-Мартеном Шарко в 1869г. По статистике выявляется у 2-5 человек на 100 000 населения в год, что говорит о том, что данная патология относительно редко встречается. Всего в мире насчитывается около 70 тысяч больных боковым амиотрофическим склерозом. Обычно заболевание заявляет о себе у людей старше 50 лет.
Совсем недавно было высказано мнение, что случаи бокового амиотрофического склероза чаще регистрируются у высокоинтеллектуальных людей, профессионалов в своем деле, а также у спортсменов-атлетов, которые на протяжении всей жизни отличались крепким здоровьем.
Точная этиология БАС неизвестна.
Сущность болезни заключается в дегенерации двигательных нейронов, т.е. под воздействием ряда причин запускается процесс разрушения нервных клеток, ответственных за сокращения мышц. Этот процесс затрагивает нейроны коры больших полушарий, ядер головного мозга и нейроны передних рогов спинного мозга. Двигательные нейроны погибают, а их функции никто больше не выполняет. Нервные импульсы к мышечным клеткам больше не поступают. И мышцы слабеют, развиваются парезы и параличи, атрофия мышечной ткани.
Если в основе бокового амиотрофического склероза лежит мутация в гене супероксиддисмутазы-1, то процесс выглядит примерно следующим образом. Мутантная супероксиддисмутаза-1 накапливается в митохондриях двигательных нейронов (в энергетических станциях клетки). Это «мешает» нормальному внутриклеточному транспорту белковых образований. Белки соединятся друг с другом, как бы слипаются, и это запускает процесс дегенерации клетки.
Если причиной становится избыток глутамата, то механизм запуска разрушения двигательных нейронов выглядит так: глутамат открывает каналы в мембране нейронов для кальция. Кальций устремляется внутрь клеток. Избыток кальция, в свою очередь, активирует внутриклеточные ферменты. Ферменты как бы «переваривают» структуры нервных клеток, при этом образуется большое количество свободных радикалов. И эти свободные радикалы повреждают нейроны, постепенно приводя к их полному разрушению.
Предполагается, что роль других факторов в развитии БАС также заключается в запуске свободнорадикального окисления.
Классификация БАС, формы:
Общими симптомами, характерными для любой из форм бокового амиотрофического склероза, являются:
Начальные проявления заболевания:
•слабость в дистальных отделах рук, неловкость при выполнении тонких движений пальцами, похудание в кистях и фасцикуляции (мышечные подергивания)
•реже заболевание дебютирует слабостью в проксимальных отделах рук и плечевом поясе, атрофиями в мышцах ног в сочетании с нижним спастическим парапарезом
•возможно также начало заболевания с бульбарных расстройств – дизартрии и дисфагии (25% случаев)
•крампи (болезненные сокращения, спазмы мышц), нередко генерализованные, встречаются практически у всех больных БАС, и нередко являются первым признаком заболевания
Для БАС в большинстве случаев характерна асимметричность симптоматики.
При этой форме заболевания возможно два варианта:
Также может дебютировать двумя способами:
В руках по мере прогрессирования болезни формируется парез с атрофическими изменениями, повышением рефлексов, повышением тонуса и патологическими стопными признаками. Аналогичные изменения возникают и в ногах, но несколько позже.
Это разновидность бокового амиотрофического склероза, когда заболевание протекает с преимущественным поражением центрального мотонейрона. При этом во всех мышцах туловища и конечностей формируются парезы с повышением мышечного тонуса, патологическими симптомами.
Бульбарная и высокая формы БАС являются прогностически неблагоприятными. Больные с таким началом заболевания имеют меньшую продолжительность жизни по сравнению с шейно-грудной и пояснично-крестцовой формами. Какими бы ни были первые проявления заболевания, оно неуклонно прогрессируют.
Парезы в различных конечностях приводят к нарушению способности самостоятельно передвигаться, обслуживать себя. Вовлечение в процесс дыхательной мускулатуры приводит вначале к появлению одышки при физической нагрузке, затем одышка беспокоит уже в покое, появляются эпизоды острой нехватки воздуха. В терминальных стадиях самостоятельное дыхание просто невозможно, больным требуется постоянная искусственная вентиляция легких.
Продолжительность жизни больного БАС составляет по разным данным от 2 до 12 лет, однако более 90% больных умирают в течение 5 лет от момента постановки диагноза. В терминальную стадию болезни больные полностью прикованы к постели, дыхание поддерживается с помощью аппарата искусственной вентиляции легких. Причиной гибели таких больных может стать остановка дыхания, присоединение осложнений в виде пневмонии, тромбоэмболии, инфицирования пролежней с генерализацией инфекции.
Среди параклинических исследований наиболее существенное диагностическое значение имеет электромиография. Выявляется распространенное поражение клеток передних рогов (даже в клинически сохранных мышцах) с фибрилляциями, фасцикуляциями, позитивными волнами, изменениями потенциалов двигательных единиц (увеличивается их амплитуда и длительность) при нормальной скорости проведения возбуждения по волокнам чувствительных нервов. Содержание КФК в плазме может быть незначительно повышено
Боковой амиотрофический склероз нужно заподозрить:
•при развитии слабости и атрофий, а возможно и фасцикуляций (мышечных подергиваний) в мышцах кисти
•при похудания мышц тенара одной из кистей с развитием слабости аддукции (приведения) и оппозиции большого пальца (обычно асимметрично)
•при этом наблюдается затруднение при схватывании большим и указательным пальцами, затруднения при подбирании мелких предметов, при застегивании пуговиц, при письме
•при развитии слабости в проксимальных отделах рук и плечевом поясе, атрофий в мышцах ног в сочетании с нижним спастическим парапарезом
•при развитии у пациента дизартрии (нарушений речи) и дисфагии (нарушений глотания)
•при появлении у пациента крампи (болезненных мышечных сокращений)
Диагностические критерии БАС:
Критерии подтверждения БАС:
Диагноз БАС подьверждается:
Дифференциальный диагноз БАС (синдромы похожие на БАС):
•Спондилогенная шейная миелопатия.
•Опухоли краниовертебральной области и спинного мозга.
•Краниовертебральные аномалии.
•Сирингомиелия.
•Подострая комбинированная дегенерация спинного мозга при недостаточности витамина В12.
•Семейный спастический парапарез Штрюмпеля.
•Прогрессирующие спинальные амиотрофии.
•Постполиомиелитический синдром.
•Интоксикации свинцом, ртутью, марганцем.
•Недостаточность гексозаминидазы типа А у взрослых при ганглиозидозе GM2.
•Диабетическая амиотрофия.
•Мультифокальная моторная невропатия с блоками проведения.
•Болезнь Крейцтфельдта-Якоба.
•Паранеопластический синдром, в частности при лимфогранулематозе и злокачественной лимфоме.
•Синдром БАС при парапротеинемии.
•Аксональная нейропатия при болезни Лайма (Лайм-боррелиозе).
•Синдром Гийена-Барре.
•Миастения.
•Рассеянный склероз
•Эндокринопатии (тиреотоксикоз, гиперпаратиреоз, диабетическая амиотрофия).
•Доброкачественные фасцикуляции, т.е. фасцикуляции, продолжающиеся годами без признаков поражения двигательной системы.
•Нейроинфекции (полиомиелит, бруцеллез, эпидемический энцефалит, клещевой энцефалит, нейросифилис, болезнь Лайма).
•Первичный боковой склероз.
Диагностические исследования при синдроме БАС.
Для уточнения диагноза и проведения дифференциального диагноза при синдроме БАС рекомендутся следующее обследование больного:
Анализ крови (СОЭ, гематологические и биохимические исследования)
Рентгенография органов грудной клетки
Исследование функций щитовидной железы
Определение содержания витамина В12 и фолиевой кислоты в крови
Креатинкиназа в сыворотке
МРТ головного мозга и при необходимости, спинного мозга
Эффективного лечения заболевания не существует. Единственный препарат, ингибитор высвобождения глутамата рилузол (Рилутек), отодвигает летальный исход на 2 – 4 месяца. Его назначают по 50 мг два раза в день.
Основу лечения составляет симптоматическая терапия:
•Физическая активность. Пациент должен по мере своих возможностей поддерживать физическую активность По мере прогрессирования заболевания возникает необходимость в кресле-каталке и других специальных приспособлениях.
•Диета. Дисфагия создаёт опасность попадания пищи в дыхательные пути • Иногда возникает необходимость в питании через зонд или в гастростомии.
•Применение ортопедических приспособлений: шейного воротника, различных шин, устройств для захвата предметов.
•При крампи (болезненным мышечных спазмах): карбамазепин (Финлепсин, Тегретол) и/или витамин Е, а также препараты магния, верапамил (Изоптин).
•При спастичности: баклофен (Баклосан), Сирдалуд, а также клоназепам.
•При слюнотечении атропин, или гиосцин (Бускопан).
•При невозможности приема пищи вследствие нарушения глотания накладывают гастростому или вводят назогастральный зонд. Раннее проведение чрезкожной эндоскопической гастростомии продлевает жизнь пациентов в среднем на 6 месяцев.
•Церебролизин в высоких дозах (10-30 мл в/в капельно 10 дней повторными курсами). Существует ряд небольших исследований, показывающих нейропротективную эффективность церебролизина при БАС.
•Антидепрессанты: Серталин или Паксил или Амитриптилин (часть больных БАС предпочитает именно его как раз из-за побочных действий – он вызывает сухость во рту, соответственно уменьшает гиперсаливацию (слюнотечение), часто мучающую больных БАС).
•При появлении дыхательных нарушений: искусственная вентиляция легких в условиях стационаров, как правило, не проводится, но некоторые больные приобретают портативные приборы ИВЛ и проводят ИВЛ в домашних условиях.
•Ведутся разработки к применению гормона роста, нейротрофических факторов при БАС.
•Последнее время активно ведутся разработки лечения стволовыми клетками. Этот метод обещает быть перспективным, но все же пока находится на стадии научных экспериментов.
•Боковой амиотрофический склероз является фатальным заболеванием. Средняя продолжительность жизни больных БАС 3 – 5 лет, тем не менее, 30% больных живут 5 лет, а около 10 – 20% живут более 10 лет от начала заболевания.
•Неблагоприятные прогностические признаки – пожилой возраст и бульбарные нарушения (после появления последних больные живут не более 1 – 3 лет).