брюшная беременность что это такое
Брюшная беременность – клиника, диагностика, исходы
ФГБУ Научный центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова Минздрава России, Москва
В статье представлены данные о популяционной частоте брюшной беременности, клинических проявлениях заболевания, точности ее диагностики и конечных исходах этой патологии, как для матери, так и для плода. Сообщается также о четырех случаях собственных наблюдений брюшной беременности. Приводятся данные по дифференциации брюшной беременности и беременности в одном из рогов двурогой матки.
Под брюшной беременностью понимают такую беременность, при которой плодное яйцо имплантируется и развивается непосредственно в брюшной полости. Она представляет собой один из наиболее редких и опасных как для матери, так и плода вариантов эктопической беременности. Ее частота колеблется от 1:3000–1:10000 до 1:25000 к общему числу беременностей [1–3].
Известно, что в основном брюшная беременность бывает одноплодной. Однако в доступной литературе нам удалось встретить два наблюдения [4, 5], где брюшная беременность двойней закончилась рождением здоровых детей, и два наблюдения [6, 7] сочетания маточной и брюшной беременности, наступившей после ЭКО и также закончившихся благоприятно как для матери, так и плода.
В одном из представленных в литературе наблюдений геторотопической брюшной беременности одно плодное яйцо локализовалось в трубе, а другое было прикреплено к серозной поверхности 12-перстной кишки. Причем первоначально при лапароскопии была обнаружена только трубная беременность, а затем через три недели в связи с нарастанием симптомов заболевания установлена еще и брюшная беременность [8].
В зависимости от первичной имплантации оплодотворенной яйцеклетки выделяют первичную и вторичную брюшную беременность. При первой из них плодное яйцо сразу имплантируется в брюшной полости, при второй оно первоначально локализуется в половых органах, а затем прививается в брюшной полости вследствие трубного выкидыша или разрыва трубы [9, 10]. Последний вариант, как свидетельствуют данные литературы [11], встречается значительно чаще.
Однако необходимо иметь в виду, что в ряде случаев брюшная беременность может возникнуть вследствие разрыва рудиментарного маточного рога. О двух подобных наблюдениях сообщили M. Fekih и соавт. [12] и B. Amritha и соавт. [6]. Причем в первом из них брюшная беременность была установлена только в III триместре беременности, во втором во время операции кесарева сечения. При этом следует отметить, что во всех этих случаях беременность закончилась благоприятно как для матери, так и плода.
В патологический процесс при этой патологии могут вовлекаться передняя брюшная стенка, матка, маточные трубы, большой сальник, брыжейка тонкого кишечника, тонкий и толстый кишечник, прямая кишка, мочевой пузырь [13–16].
В литературе представлено одно наблюдение 17] врастания плаценты в печень, что потребовало ее резекции. Об одном случае редкой формы брюшной беременности с имплантацией плодного яйца в селезенке, установленной в 13 недель с помощью компьютерной томографии, сообщили C.J. Aguh и соавт. [8].
Клиническая диагностика брюшной беременности, особенно на ранних этапах ее развития, практически невозможна. Это обусловлено тем, что она не имеет характерных патогномоничных клинических признаков [9].
Следует отметить, что помимо задержки менструации, наиболее часто встречающимся проявлением данной патологии являются боли в первом триместре беременности, которые отмечаются почти у всех женщин [14–20]. Последнее, как полагают, является следствием либо разрыва маточной трубы, либо трубного выкидыша. В большинстве случаев боли сохраняются на протяжении всей беременности [15–17, 21, 22]. При этом наиболее характерным для данной патологии является появление или усиление болей во время шевелений плода [6, 16, 18]. К одной из особенностей брюшной беременности следует также отнести довольно частое пальпирование мелких частей плода непосредственно под передней брюшной стенкой женщины [9, 10, 23, 24].
Среди других признаков отмечают смещение матки вверх и в сторону, неправильные положения плода и выявление в ряде случаев при влагалищном исследовании не увеличенной в размерах матки, расположенной отдельно от плодовместилища [9, 25, 26].
Некоторые авторы [2, 16, 27] в отдельных случаях наблюдали так называемые «несостоявшиеся роды», что, по их мнению, могло служить косвенным подтверждением наличия брюшной беременности.
D.N. Nunyalulendho, E.M. Einterz [28] на основании анализа клинических наблюдений пришли к выводу, что основными проявлениями брюшной беременности являются: 1) кровотечения или абдоминальные боли в начале беременности; 2) аборты в анамнезе и оперативные вмешательства на тазовых органах; 3) бесплодие; 4) кровотечения и боли в III триместре беременности; 5) указание матери на прекращение шевелений плода; 6) ощущение женщиной или врачом, что «что-то не так»; 7) неправильное положение плода; 8) высокое расположение предлежащей части плода.
Однако представленные выше клинические признаки брюшной беременности обычно не способствовали правильной ее диагностике. Поэтому в подобных случаях в основном ставился диагноз угрозы прерывания беременности, внематочной беременности, старой внематочной беременности, миомы матки, опухоли брюшной полости, эхинококкоза [4, 15–17, 22, 28, 29, 30].
Доношенная брюшная беременность
1) ФГБОУ ВО «Петрозаводский государственный университет», Петрозаводск, Республика Карелия;
2) ГБУЗ РК «Межрайонная больница № 1», Костомукша, Республика Карелия
Брюшная беременность (ББ) является очень редким вариантом эктопической беременности. Эта патология, выявленная на разных сроках беременности, сопровождается большим количеством серьезных осложнений как для матери, так и для плода. Клинические проявления ББ весьма разнообразны и неспецифичны. Однако только при такой локализации плодного яйца существует вероятность прогрессирования беременности до доношенного срока. Очевидно, что при ранней диагностике ББ операция неизбежна. В большинстве случаев диагноз доношенной ББ выявляется только интраоперационно, причем нередко показаниями для операции являются острый живот и геморрагический шок. Для выявления ББ необходима особая настороженность врача в отношении данной патологии. Описанные в литературе случаи доношенной ББ являются казуистическими, поэтому, несомненно, каждый из них имеет научный и практический интерес.
Описание. В статье представлено клиническое наблюдение ББ 37 недель, которое завершилось благополучно для матери и плода. В срочном порядке были поставлены показания для оперативного родоразрешения в связи с подозрением на преждевременную отслойку плаценты. Плод располагался свободно в брюшной полости, за тазовый конец извлечена живая доношенная девочка без видимых пороков развития с оценкой по шкале Апгар 8/8 баллов. Плацента располагалась в области левых придатков матки и в дугласовом пространстве, не повреждая другие органы брюшной полости и крупные магистральные сосуды. Несмотря на это, операционная кровопотеря составила 4000 мл и потребовала массивной гемотрансфузионной терапии.
Заключение. Описанное клиническое наблюдение должно еще раз привлечь внимание клиницистов и врачей ультразвуковой диагностики к проблеме такой редкой и весьма опасной патологии, как ББ. Поскольку данный случай произошел в отдаленном северном районе Карелии, необходимо было задействовать службу санитарной авиации, благодаря чему высококвалифицированные специалисты были своевременно доставлены в операционную, что, несомненно, способствовало благоприятному исходу.
Брюшная беременность (ББ) представляет собой очень редкий вариант внематочной беременности, которая встречается с частотой от 1:10 000 до 1:30 000 беременностей по данным различных авторов [1, 2]. Осложнения, которые могут иметь место при таком варианте эктопической беременности достаточно серьезные. В литературе представлены возможные клинические проявления ББ, но они весьма разнообразны и неспецифичны [3–6]. В отечественной и зарубежной литературе описаны отдельные случаи ББ, когда диагноз был поставлен только интраоперационно, причем нередко показаниями для операции явились острый живот и геморрагический шок [1, 2, 6]. Однако только при такой локализации плодного яйца существует вероятность прогрессирования беременности до доношенного срока [2, 7]. К сожалению, это акушерское осложнение сопровождается высокой частотой материнской и перинатальной смертности [1, 2, 6, 8, 9]. Поэтому становится очевидным, что при ранней диагностике ББ операция неизбежна. Неоценимую помощь в диагностике имеет ультразвуковое исследование (УЗИ) [1, 2, 6, 7]. Но для выявления ББ необходима особая настороженность врача в отношении данной патологии. Описанные в литературе случаи доношенной ББ являются казуистическими, поэтому, несомненно, каждый из них имеет научный и практический интерес.
Клиническое наблюдение
Мы представляем клиническое наблюдение доношенной ББ с благоприятным исходом для матери и новорожденного, который имел место в июне 2019 г. в Межрайонной больнице № 1 г. Костомукша (Республика Карелия). Заметим, что в республике это первый и единственный известный случай. У пациентки было получено информированное согласие на обработку персональных данных.
Пациентка Ф., 37 лет, обратилась в акушерское отделение 25.06.2019 г. в 7 ч 10 минут с жалобами на боли внизу живота в течение 2 дней, усилившиеся около 2 ч назад. Настоящая беременность 3-я. В анамнезе двое родов: в 2002 г. (при сроке 36 недель, вес ребенка 2450 г) и в 2004 г. (вес ребенка 2950 г). Гинекологически и соматически здорова. В анамнезе – аппендэктомия. На учете по данной беременности с 18 недель. Наблюдалась нерегулярно. Профиль АД 120/80 мм рт. ст. Беременность протекала на фоне анемии – гемоглобин 77–67–74 г/л. Биохимические показатели крови и коагулограмма – без патологии. По поводу анемии неоднократно предлагалось стационарное лечение, от которого беременная отказывалась. УЗИ выполнено при сроке 22 недели 3 дня в Республиканском перинатальном центре – без особенностей. Следующее УЗИ – при сроке 33 недели в ГБУЗ «Межрайонная больница № 1» – диагностировано тазовое чисто ягодичное предлежание плода.
При поступлении состояние удовлетворительное. Правильного телосложения, удовлетворительного питания. Кожные покровы и видимые слизистые бледные, обычной влажности. Периферических отеков нет. Частота дыхания – 14 в 1 минуту. АД 120/80 мм рт. ст., пульс – 78 в 1 минуту, удовлетворительных свойств. Живот увеличен в размерах за счет беременности, соответств.
Брюшная беременность
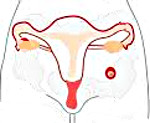
Брюшная беременность – беременность, при которой плодное яйцо имплантируется не в матке, а в брюшной полости. Факторами риска являются воспалительные заболевания придатков, операции на репродуктивных органах, длительное использование ВМС, генитальный инфантилизм, опухоли малого таза, эндокринные нарушения и стрессы. По своим проявлениям до возникновения осложнений брюшная беременность напоминает обычную гестацию. Существует высокая вероятность развития внутреннего кровотечения и повреждения органов брюшной полости. Диагноз выставляют на основании жалоб, анамнеза, данных общего и гинекологического осмотра и результатов инструментальных исследований. Лечение оперативное.
Общие сведения
Брюшная беременность – беременность, при которой эмбрион имплантируется не в полости матки, а в области сальника, брюшины или на поверхности органов брюшной полости. Составляет 0,3-0,4% от общего количества внематочных беременностей. Факторами риска развития брюшной беременности являются патологические изменения репродуктивной системы, возраст, стрессы и эндокринные нарушения. Исход зависит от места внедрения плодного яйца, уровня кровоснабжения и наличия крупных сосудов в области имплантации зародыша. Возможны гибель плода, повреждение крупных сосудов и внутренних органов. Брюшная беременность является показанием к срочному хирургическому вмешательству. Лечение данной патологии осуществляют акушеры-гинекологи.
Причины брюшной беременности
Брюшная беременность возникает в двух случаях. Первый – если плодное яйцо на момент имплантации находится в брюшной полости (первичная брюшная беременность). Второй – если зародыш вначале имплантируется в маточной трубе, затем отторгается по типу трубного аборта, попадает в брюшную полость и повторно имплантируется на поверхности брюшины, сальника, печени, яичника, матки, кишечника или селезенки (вторичная брюшная беременность). Различить первичную и вторичную форму зачастую не представляется возможным, поскольку на месте первичной имплантации после отторжения зародыша образуется рубчик, не обнаруживающийся при проведении стандартных исследований.
Факторами риска развития брюшной беременности являются воспалительные заболевания яичников и маточных труб, спайки и нарушения сократительной способности труб в результате хирургических вмешательств, удлинение труб и замедление трубной перистальтики при генитальном инфантилизме, механическое сдавление труб опухолями, эндометриоз маточных труб, ЭКО и длительное использование внутриматочной спирали. Кроме того, вероятность возникновения брюшной беременности увеличивается заболеваниях надпочечников и щитовидной железы и при повышении уровня прогестерона, замедляющего трубную перистальтику. Некоторые авторы указывают на возможную связь брюшной беременности с преждевременной активизацией трофобласта.
У курящих женщин риск возникновения брюшной беременности в 1,5-3,5 раза выше, чем у некурящих. Это объясняется снижением иммунитета, нарушениями перистальтических движений маточных труб и отсроченной овуляцией. Некоторые исследователи указывают на связь между брюшной беременностью и стрессом. Стрессовые ситуации негативно влияют на сократительную активность фаллопиевых труб, вызывая антиперистальтические сокращения, в результате которых зародыш задерживается в трубе, прикрепляется на ее стенке, а затем после трубного аборта повторно имплантируется в брюшной полости.
В последние десятилетия все более актуальной становится проблема внематочной беременности (в том числе – брюшной беременности) у женщин, находящихся в позднем репродуктивном возрасте. Потребность построить карьеру, улучшить свое социальное и материальное положение побуждает женщин откладывать рождение ребенка. Между тем, с возрастом меняется гормональный фон, перистальтика труб становится менее активной, возникают различные нейровегетативные нарушения. У женщин старше 35 лет риск развития брюшной беременности в 3-4 раза выше, чем у женщин, не достигших возраста 24-25 лет.
Течение брюшной беременности зависит от особенностей места прикрепления зародыша. При имплантации в области со скудным кровоснабжением плод погибает. При прикреплении в месте с разветвленной сетью мелких сосудов зародыш может продолжать развиваться, как при обычной гестации. При этом вероятность появления врожденных пороков развития при брюшной беременности гораздо выше, чем при нормальной гестации, поскольку плод не защищен стенкой матки. Брюшная беременность крайне редко донашивается до положенного срока. При прорастании крупных сосудов ворсинами хориона возникают массивные внутренние кровотечения. Инвазия плаценты в ткань паренхиматозных и полых органов становится причиной повреждений этих органов.
Симптомы брюшной беременности
До возникновения осложнений при брюшной беременности выявляются те же симптомы, что и при обычной гестации. На ранних сроках наблюдаются тошнота, слабость, сонливость, изменение вкусовых и обонятельных ощущений, отсутствие менструаций и нагрубание молочных желез. При гинекологическом осмотре иногда удается обнаружить, что плод находится не в матке, а сама матка увеличена незначительно и не соответствует сроку гестации. В некоторых случаях клиническую картину брюшной беременности не распознают, а истолковывают, как многоплодную беременность, беременность при миоматозном узле или врожденных аномалиях развития матки.
В последующем пациентка с брюшной беременностью может предъявлять жалобы на боли в нижней части живота. При повреждении мелких сосудов наблюдается нарастающая анемия. Клинические проявления при повреждении внутренних органов отличаются большой вариабельностью. Иногда подобные осложнения при брюшной беременности принимают за угрозу разрыва матки, преждевременную отслойку плаценты или угрозу прерывания гестации. Выраженная слабость, головокружение, предобморочные состояния, потеря сознания, потемнение в глазах, повышенная потливость, боли в нижней части живота, бледность кожи и слизистых свидетельствуют о развитии внутреннего кровотечения – экстренной патологии, представляющей непосредственную опасность для жизни беременной.
Диагностика и лечение брюшной беременности
Ранняя диагностика брюшной беременности чрезвычайно важна, поскольку позволяет избежать развития опасных осложнений, устранить угрозу для жизни и здоровья пациентки. Диагноз устанавливается на основании данных гинекологического осмотра и результатов ультразвукового исследования. Чтобы избежать диагностических ошибок, исследование начинают с идентификации шейки матки, затем визуализируют «пустую» матку и плодное яйцо, расположенное в стороне от матки. При проведении УЗИ на поздних сроках брюшной беременности обнаруживают необычную локализацию плаценты. Плод и плацента не окружены стенками матки.
В сомнительных случаях осуществляют лапароскопию – малоинвазивное лечебно-диагностическое вмешательство, позволяющее достоверно подтвердить брюшную беременность и в ряде случаев (на ранних сроках гестации) удалить плодное яйцо без проведения объемной операции. На поздних сроках, при прорастании ворсин плаценты в органы брюшной полости, требуется лапаротомия. Объем хирургического вмешательства при брюшной беременности определяется локализацией плаценты. Может потребоваться ушивание или резекция органа, наложение кишечного анастомоза и т. д.
Прогноз для матери при раннем выявлении и своевременном оперативном лечении брюшной беременности обычно благоприятный. При поздней диагностике и развитии осложнений существует очень высокий риск неблагоприятного исхода (смерти в результате кровотечения, тяжелого повреждения внутренних органов). Вероятность благополучного донашивания брюшной беременности крайне мала. В литературе описаны единичные случаи успешного оперативного родоразрешения на поздних сроках гестации, однако подобный исход рассматривается как казуистический. Отмечается, что младенцы, появившиеся на свет в результате брюшной беременности, часто имеют аномалии развития.
Внематочная беременность
При внематочной беременности оплодотворенная яйцеклетка развивается вне полости матки.
За последнее десятилетие частота внематочной беременности возросла в 2-3 раза и составляет в индустриально развитых странах в среднем 12-14 на 1000 беременностей. Внематочная беременность представляет серьезную опасность для здоровья и жизни женщины, так как в связи с отсутствием условий для развития она чаше всего прерывается на ранних сроках, сопровождаясь внутрибрюшинным кровотечением, и становится причиной «острого живота». При несвоевременной диагностике, без оказания неотложной помощи внематочная беременность может стать одной из причин материнской смертности.
Этиология и патогенез. К причинам внематочной беременности относят замедление продвижения яйцеклетки или плодного яйца по маточной трубе и повышение активности трофобласта.
Изменению нормальной миграции яйцеклетки по маточной трубе способствуют воспалительные процессы в придатках матки, перенесенные В прошлом операции на органах брюшной полости и, прежде всего, реконструктивные операции на маточных трубах, следствием которых становятся структурные (образование спаек) и функциональные (изменение сократительной способности) нарушения в маточных трубах.
Довольно часто встречающаяся внематочная беременность после экстракорпорального оплодотворения может свидетельствовать о значимости гормональных нарушений в патогенезе этого заболевания. Введение препаратов, содержащих прогестерон, замедляет перистальтику маточных труб и способствует имплантации плодного яйца до его попадания в полость матки. Нарушают перистальтику труб и тем самым повышают риск внематочной беременности следующие факторы: использование внутриматочных контрацептивов, эндометриоз маточных труб, эндокринные заболевания (патология щитовидной железы, надпочечников), стрессы, длительная послеродовая лактация.
Одной из причин внематочной беременности считается генитальный инфантилизм (длинные извитые маточные трубы с замедленной перистальтикой).
Риск эктопической беременности повышается при опухолях и опухолевидных образованиях в малом тазу (миома матки, опухоли и кисты яичника и др.), вызывающих механическое сдавление маточных труб. Описаны случаи наружной миграции яйцеклетки, при которой женская гамета из яичника падает в маточную трубу противоположной стороны, проходя при этом более длинный путь. Доказательством этому служит желтое тело в яичнике со стороны, противоположной трубной беременности.
Некоторые исследователи связывают возникновение эктопической беременности с преждевременным проявлением протеолитической активности трофобласта, которая приводит к нидации плодного яйца в стенку трубы.
Ворсины хориона, внедряясь в стенку маточной трубы и вырабатывая протеолитические ферменты, вызывают ее расплавление, истончение, а затем и разрушение со вскрытием стенок кровеносных сосудов. В результате роста и развития плодного яйца в трубе прогрессирующая трубная беременность прерывается чаще на 6-8-й неделе по типу трубного аборта, когда плодное яйцо отслаивается от стенки трубы. Реже наблюдается разрыв трубы. Достаточно редким исходом трубной беременности являются ранняя гибель и резорбция зародыша с образованием гемато- или гидросальпинкса. При полном трубном аборте, когда плодное яйцо целиком изгоняется в брюшную полость, оно обычно погибает, а затем подвергается обызвествлению и мумификации.
Яичниковая или брюшная беременность развивается при оплодотворении яйцеклетки сразу после ее выхода из яичника. Однако чаще возникновение брюшной и яичниковой беременности связывают с вторичной имплантацией жизнеспособного зародыша, попавшего из трубы вследствие трубного аборта, на поверхности печени, сальника, брюшине малого таза.
При шеечной беременности имплантация плодного яйца происходит в цервикальном канале первично или после его изгнания вместе с ворсинами хориона из матки.
Описаны казуистические случаи доношенной внематочной беременности (как правило, брюшной) с извлечением плода путем чревосечения. Плацента при этом чаще всего прикрепляется к сальнику или печени.
Одной из причин «острого живота» в гинекологии является прерывание трубной беременности по типу трубного аборта или разрыва трубы.
При поступлении в брюшную полость более 500 мл крови появляются сильные боли с иррадиацией в правое подреберье, межлопаточную область и ключицу справа (френикус-симптом). Нередко бывает слабость, головокружение, обморочное состояние, рвота.
В анализах крови могут обнаруживаться снижение уровня гемоглобина, картина гипохромной анемии, сдвиг лейкоцитарной формулы влево, повышение СОЭ.
Диагностике помогают дополнительные методы исследования. Для распознавания внематочной беременности широко применяют ультразвуковое сканирование органов малого таза. Результаты эхографического исследования необходимо рассматривать только в совокупности с данными других диагностических методик. Абсолютным ультразвуковым признаком эктопической беременности является обнаружение плодного яйца с эмбрионом рядом с телом матки.
При подозрении на внематочную беременность рекомендуется определять уровень хорионического гонадотропина (ХГ) в крови, в динамике. Информативность исследования ХГ составляет 96,7%. При эктопической беременности титр ХГ нарастает медленнее, чем при маточной, и не соответствует сроку беременности. Однако даже определение в динамике титра ХГ не всегда позволяет достоверно отличить внематочную беременность от осложненной маточной. Прерывание любой беременности приводит к гибели хориона, прекращению выработки ХГ, поэтому отрицательный тест на беременность вовсе не исключает внематочной беременности.
До настоящего времени в клинической практике для диагностики эктопической беременности используют пункцию брюшной полости через задний свод влагалища, хотя при возможности проведения лапароскопии этот метод потерял свое значение. При эктопической беременности получают темную несворачиваюшуюся кровь с ворсинами хориона, всплывающими при помещении пункта в сосуд с водой. Результаты пункции брюшной полости могут быть как ложноположительными при попадании иглы в сосуд параметрия или матки, так и ложноотрицательными при дефекте просвета иглы, небольшом количестве крови в брюшной полости, образовании сгустков крови или выраженном спаечном процессе в области придатков матки. Кровь при пункции заматочного пространства можно обнаружить также при апоплексии яичника, разрыве паренхиматозных органов, рефлюксе менструальной крови, после выскабливания слизистой оболочки матки.
При подозрении на внематочную беременность диагностическое выскабливание слизистой оболочки матки с гистологическим исследованием эндометрия применяют для дифференциальной диагностики дисфункционального маточного кровотечения или неполного самопроизвольного аборта.
Наиболее точным методом диагностики эктопической беременности является лапароскопия, которая дает возможность визуально оценить состояние органов малого таза, в том числе маточных труб.
Клиническая картина прерывания редких форм внематочной беременности(яичниковой, брюшной или беременности в рудиментарном роге) мало отличается от клинической картины при прерывании трубной беременности и характеризуется большой внутрибрюшной кровопотерей. Окончательно диагноз устанавливают во время операции.
Прерывание внематочной беременности представляет серьезную опасность для здоровья женщины, поэтому очень важна своевременная диагностика прогрессирующей трубной беременности.
Клиника и диагностика прогрессирующей трубной беременности.Профилактика трубного аборта и разрыва трубы в большой мере заключается в своевременной диагностике и терапии прогрессирующей трубной беременности. Прогрессирующая трубная беременность не вызывает клиники «острого живота». По сути клиника прогрессирующей трубной беременности аналогична таковой при маточной беременности малых сроков.
У пациенток имеются сомнительные и вероятные признаки беременности (задержка менструации, нагрубание молочных желез, изменение вкуса, аппетита, обоняния и др.).
При двуручном влагалищно-абдоминальном исследовании отмечается несоответствие размеров матки сроку беременности, иногда определяется веретенообразное образование мягкой или эластической консистенции в области придатков матки, болезненное при пальпации. Однако при небольшом сроке беременности увеличение маточной трубы незначительное, поэтому обнаружить его не удается. Признаки маточной беременности чаще всего не выявляются.
При яичниковой эктопии плодного яйца производится резекция яичника в пределах здоровой ткани. Беременность в рудиментарном роге матки требует удаления рудиментарного рога.
Оперативное лечение при брюшной беременности нередко сопряжено с большими техническими трудностями и заключается по возможности в иссечении плодовместилища с проведением тщательного гемостаза.
Пациентки, перенесшие оперативное вмешательство в связи с внематочной беременностью, нуждаются в дальнейшем в восстановлении менструальной и генеративной функций. После операции почти у половины женщин наблюдаются нейроэндокринные и вегетососудистые расстройства, а в последующем возникает бесплодие, возрастает риск повторной внематочной беременности. Реабилитационные мероприятия заключаются в назначении антибактериальной терапии для профилактики воспалительного процесса, физиотерапевтических процедур, уменьшающих возможность образования спаек в малом тазу, препаратов железа, витаминов.
Немаловажное значение после операции по поводу внематочной беременности придается контрацепции, предпочтительно комбинированными оральными контрацептивами. Длительность предохранения от беременности не должна быть менее 6 мес.
Консервативные методы лечения внематочной беременности. В последние годы появились работы по консервативному лечению прогрессирующей трубной беременности. До настоящего времени нет единого мнения в отношении как лекарственных средств для консервативного лечения эктопической беременности, так и их доз, длительности назначения и методов введения. Применяют локальные инъекции метотрексата, контролируемые трансвагинальным ультразвуковым мониторингом.
Однако этот метод довольно часто сопровождается осложнениями (кровотечение из мезосальпинкса) и может завершиться лапаротомией. В последние годы наметилась тенденция к использованию эндоскопического контроля.
Применение медикаментозных средств для лечения внематочной беременности под контролем лапароскопии возможно при размерах плодного яйца не более 2-3 см. При лапароскопическом методе локального введения цитостатика, в отличие от ультразвукового, имеется возможность визуально оценить состояние маточной трубы, определить наличие или отсутствие эктопической беременности. Лапароскопия позволяет наиболее точно определить безопасную точку прокола маточной трубы, а также в случае необходимости реально обеспечить гемостатические манипуляции. Динамическая лапароскопия обеспечивает каждодневный контроль за состоянием маточной трубы после введения медикаментозных препаратов.
Большинство авторов единодушны во мнении о том, что консервативные методы лечения эктопической беременности с применением медикаментозных средств могут быть перспективными, но многие положения при этом требуют дополнительного изучения. В современной практической гинекологии более изученным и приоритетным остается хирургический метод лечения внематочной беременности.