болюсный инсулин что это
Болюсный инсулин что это
Регистратура: (0152) 44 72 00,
Адрес: 230030, г.Гродно, ул. Болдина, 11
Полная информация и схема проезда



Базальный режим введения инсулина. Расчет базальной скорости. Программирование базального профиля.
Базальный инсулин необходим для поддержания необходимого уровня глюкозы в крови вне приемов пищи в течение 24 часов. Он требуется для блокирования продукции глюкозы печенью и для предотвращения распада жиров и образования кетонов. В помпе используется только инсулин короткого действия, маленькие дозы инсулина вводятся каждые несколько минут, что напоминает продукцию инсулина бета-клетками здоровой поджелудочной железы.
Свойства базального инсулина
Блокирует избыточное поступление глюкозы в кровь из печени.
Служит для поддержания уровня глюкозы в крови Правильно подобранная базальная скорость позволяет иметь ровные показатели глюкозы без значительных колебаний Различная базальная скорость может быть установлена на каждые 30-60 минут или на любой промежуток времени.
Изменение настроек базальной скорости должно проводиться лечащим врачом или по согласованию с ним
Оценка и коррекция базальной скорости
После начального расчета базальной скорости потребуется ее коррекция, то есть адаптация к индивидуальным особенностям человека. Это заключается в изменении базальной скорости в отдельные часы или промежутки времени. В первое время вам потребуется чаще измерять глюкозу в крови (примерно один раз в 1-2 часа). Это необходимо для получения подробной информации об изменении уровня глюкозы. Необходимо тщательно фиксировать все сделанные измерения.
Разделите свой день на несколько периодов и оценивайте базальный инсулин отдельно в каждый из них, это упростит задачу. Например, можно разделить сутки на четыре периода: ночь 22:00-7:00, завтрак 7:00-12:00, обед 12:00-17:00, ужин 17:00-22:00. Начало каждого периода времени будет началом «чистого фона». Проще всего начать оценку базальной дозы с ночного периода, ведь это идеальный «чистый фон». Принимайте во внимание показатели глюкозы с того момента, когда закончит свое действие болюсный инсулин, то есть примерно через 4 часа после последнего введения болюса. Например, если у вас был ужин в 18:00, то «чистый фон» начнется с 22:00, и с этого времени можно оценивать, как работает базальный инсулин.
Оценка базального инсулина в дневное время представляет непростую задачу. В этой ситуации очень сложно оценить работу базальной дозы, потому что глюкоза в крови находится под постоянным действием болюсного инсулина и еды. Для проверки базальной дозы в дневное время можно пропустить отдельные приемы пищи. У детей, особенно у маленьких, это может быть слишком сложно. У детей старшего возраста отдельные приемы пищи можно дать без углеводов.
Правила оценки базальной дозы
Необходимо более частое измерение гликемии Оценка проводится на «чистом фоне»
Не оценивайте базальный инсулин, если за последние сутки у вас была гипогликемия или если вы занимались спортом Проще начинать коррекцию с ночи
Начинайте оценивать не ранее чем через 4 часа после последнего болюса
Для проверки базальной дозы можно пропустить отдельные приемы пищи
Доза базального режима правильная, если колебания уровня гликемии находятся в пределах 1,5-2,0 ммоль/л
При оценке базального инсулина допускаются колебания глюкозы в крови в пределах 1,5-2,0 ммоль/л. Не старайтесь, чтобы ваш базальный инсулин был идеальным абсолютно все время. Вам нужно, чтобы базальный инсулин работал большую часть времени. Оценивайте тенденции и профили изменения глюкозы, а не отдельные цифры. Убедитесь, что эти тенденции стабильны, и поэтому не меняйте базальный профиль слишком часто.
Коррекция базального профиля
Изменение дозы базального режима необходимо производить за 2-3 часа до «проблемного» времени для аналогов инсулина короткого действия
Коррекция с минимальным шагом в большую или меньшую сторону +/- 10-20%:
— 0,025-0,05 ЕД при базальной скорости менее 0,5 ЕД/час;
— 0,05-0,1 ЕД при скорости 0,5-1,0 ЕД/час;
— 0,1-0,2 ЕД при скорости более 1 ЕД/час Коррекция не более 2 раз в неделю
Даже аналоги инсулина короткого действия не начинают действовать моментально, им необходимо время для начала работы. В среднем пик концентрации аналогов инсулина короткого действия после болюсного введения наступает примерно через 60 минут, а максимальный эффект (максимальное потребление глюкозы тканями) наступает через 100 минут. Требуется 2,5-4 часа после значительного изменения базальной скорости для достижения стабильного уровня инсулина даже при использовании аналогов инсулина короткого действия. Кроме того, базальная доза вводится не сразу, а постепенно, поэтому изменяйте настройки базального профиля заранее до того времени, когда эти изменения должны вступить в силу. Например, если у вас повышается глюкоза с 4:00 и вы хотите усилить действие инсулина с этого времени, то повышайте базальную скорость с 1:00-2:00 часов.
Действие новой базальной скорости наступает не сразу, а через 2-3 часа для аналога инсулина короткого действия и через 3-4 часа для инсулина короткого действия
Действие новой базальной скорости относительно подачи инсулина
При необходимости меняйте скорость подачи базального инсулина с минимальным шагом. Даже небольшого изменения скорости подачи инсулина может оказаться достаточно.
Ночная базальная доза
Ночная базальная доза
Коррекция базальной дозы ночью позволяет добиться хороших показателей натощак, что облегчит коррекцию дневной дозы базального и болюсного инсулина
Снижение риска ночной гипогликемии
Примеры коррекции базальной дозы в ночное время
Инсулин
длительного и короткого действия
Для лечения диабета применяются различные формы инсулина. Для больных с впервые выявленным диабетом первого типа инсулин становится частью повседневной жизни, поскольку он критически важен для регулирования уровня сахара (глюкозы) в крови. Больным диабетом 2 типа, у которых исключительно высокий уровень инсулинорезистентности, или тем, для которых оказались неэффективны таблетки, снижающие уровень глюкозы, также понадобится вводить инсулин.
Виды инсулина обычно разделяют на четыре основные группы:
Наиболее распространенные типы инсулина — инсулин короткого действия и инсулин длительного действия — являются основными при лечении диабета. И инсулин короткого действия, и инсулин длительного действия можно также разделить на нижеследующие группы:
Инсулин короткого действия
Инсулин короткого действия, также известный как нейтральный или регулярный инсулин, обычно принимают перед едой, поскольку для попадания в кровь ему требуется 30 минут. В зависимости от Вашей реакции на инсулин терапевт и (или) Ваша команда по лечению диабета порекомендует Вам, за сколько времени до еды его необходимо принимать.
Инсулин короткого действия: основные факты
Инсулин короткого действия, как и в целом введение инсулина, используется в целях поддержания стабильного уровня сахара (глюкозы) в крови. Инсулин краткосрочного действия специально используется во время приема пищи, потому что скорость достижения им кровотока обеспечивает преобразование глюкозы, получаемой Вами из пищи, в энергию, используемую Вашими клетками. Поскольку время его введения зависит от времени приема пищи, зачастую его вводят с помощью шприц-ручек с инсулином, идеально подходящих для выполнения инъекций на ходу.
Инсулин длительного действия
Инсулин длительного действия: основные факты
Инсулин длительного действия вводится с целью обеспечить непрерывный поток инсулина на протяжении всего дня. То есть он имитирует функцию поджелудочной железы здорового человека, помогая контролировать уровень сахара в крови в периоды отсутствия пищи. Поскольку у него отсутствует период максимальной активности и он продолжает функционировать на протяжении всего дня, важно вводить его каждый день в одно и то же время. Это поможет Вам избегать потенциальных задержек поступления инсулина и предотвратить двойную активность инсулина короткого и длительного действия.
Инсулин длительного действия и ночная гипогликемия
Роль инсулина короткого и длительного действия при использовании базально-болюсного режима
Базально-болюсный режим предполагает, что больной вводит инсулин длительного действия для поддержания уровня сахара (глюкозы) в крови в периоды отсутствия пищи и инсулин короткого действия (регулярный) перед едой для предотвращения скачков уровня сахара в крови после еды. Этот метод часто используется для больных диабетом 1 и 2 типов благодаря гибкости и возможности успешного контроля диабета на протяжении продолжительного времени.
Если Вы желаете обсудить какие-либо аспекты вышеизложенных вопросов со специалистами Medtronic, свяжитесь с нами.
1 Leicestershire diabetes. (February, 2016). Getting started on insulin. Retrieved 6 February, 2016, from http://www.leicestershirediabetes.org.uk/396.html?print
2 Stephen a brunton,. (n.p.). Nocturnal Hypoglycemia: Answering the Challenge With Long-acting Insulin Analogs. Retrieved 6 February, 2016, from http://www.medscape.com/viewarticle/555414
©2017 Medtronic International Trading Sarl. Все права защищены. Контент сайта не может быть использован без разрешения компании Medtronic. MiniMed, Bolus Wizard, SMART GUARD, Enlite и Carelink являются зарегистрированными торговыми марками Medtronic, Inc.
Болюсный инсулин что это
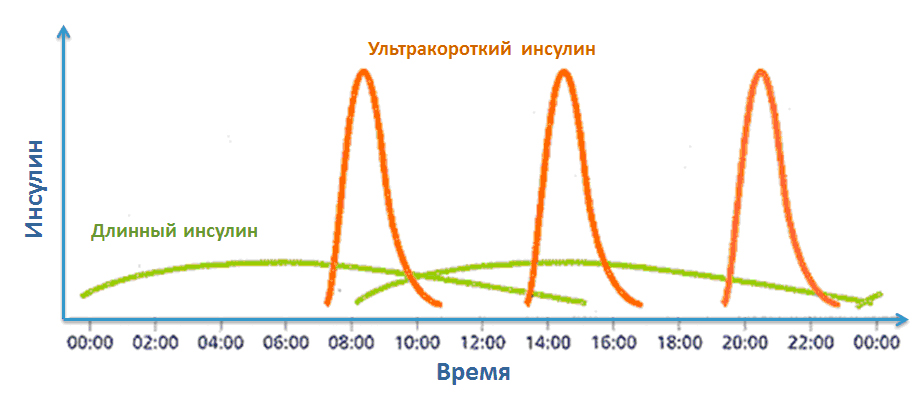
Все люди с сахарным диабетом 1 типа, а также часть людей с сахарным диабетом 2 типа используют базис-болюсную инсулинотерапию. Это значит, что они делают инъекции длинного (базального) инсулина (Лантус, Левемир, Тресиба, НПХ и т.д.), который необходим для глюкозы, синтезирующейся в нашем организме между приемами пищи, а также инъекции короткого (Актрапид НМ, Хумулин R, Инсуман Рапид) или ультракороткого инсулина (Хумалог, Новорапид, Апидра), то есть болюсы, которые необходимы, для снижения уровня глюкозы, получаемой нами с пищей (рис.1). В инсулиновых помпах обе эти функции выполняет ультракороткий инсулин.
Рис.1 Базис-болюсная инсулинотерапия
Про расчет суточной дозы инсулина и базальной дозы инсулина подробно написано в статье «Расчет базальной дозы инсулина». В рамках же данной статьи мы остановимся только на расчете дозы болюсного инсулина.
Важно напомнить, что примерно 50-70% от суточной дозы инсулина, должно приходиться на болюсный инсулин, а 30-50% на базальный. Обращаю ваше внимание, что если у вас неправильно подобрана доза базального (длинного) инсулина, то нижеописанная система расчета не принесет вам дополнительных преимуществ в контроле глюкозы крови. Рекомендуем начать с коррекции базального инсулина.
Вернемся к болюсному инсулину.
Доза болюсного инсулина = инсулин на коррекцию уровня глюкозы + инсулин на еду (на ХЕ)
Разберем каждый пункт подробней
1. Инсулин на коррекцию уровня глюкозы
Если вы измерили уровень глюкозы, и он оказался выше целевых значений, рекомендованных вашим эндокринологом, то вам нужно ввести определенное количество инсулина, чтобы снизить свой уровень глюкозы крови.
Для того чтобы рассчитать количество инсулина на коррекцию уровня глюкозы, необходимо знать:
— уровень глюкозы крови на данный момент
— ваши целевые значения уровня глюкозы (их можно узнать у своего эндокринолога и/или рассчитать с помощью калькулятора)
Коэффициент чувствительности показывает, на сколько ммоль/л 1 единица инсулина снижает уровень глюкозы крови. Для расчета коэффициента чувствительности (ISF) используется «правило 100», 100 делится на Суточную Дозу Инсулина (СДИ).
Коэффициент Чувствительности (КЧ, ISF) = 100/СДИ
ПРИМЕР: предположим, что СДИ = 39 ЕД/сут, значит Коэффициент Чувствительности = 100/39 = 2,5
В принципе, вы можете оставить один коэффициент чувствительности на весь день. Но чаще всего, с учетом нашей физиологии и времени выработки контринсулярных гормонов, утром чувствительность к инсулину хуже, чем вечером. То есть утром нашему организму требуется больше инсулина, чем в вечернее время. И если основываться на данных нашего ПРИМЕРА, то мы рекомендуем:
— утром снизить коэффициент до 2,0,
— днем оставить коэффициент 2,5,
— вечером повысить до 3,0.
Теперь рассчитаем дозу инсулина на коррекцию уровня глюкозы:
Инсулин на коррекцию уровня глюкозы = (уровень глюкозы в данный момент – целевое значение)/ коэффициент чувствительности
ПРИМЕР: человек с СД 1 типа, коэффициент чувствительности 2,5 (рассчитан выше), целевые значения глюкозы от 6 до 8 ммоль/л, уровень глюкозы крови на данный момент 12 ммоль/л.
Сначала определимся с целевым значением. У нас интервал с 6 до 8 ммоль/л. Так какое значение брать в формулу? Чаще всего берите среднее арифметическое из двух значений. То есть в нашем примере (6+8)/2=7.
Инсулин на коррекцию уровня глюкозы = (12-7)/2,5 = 2 ЕД
2. Инсулин на еду (на ХЕ)
Это то количество инсулина, которое вам нужно ввести, чтобы покрыть углеводы, поступающие с пищей.
Для того чтобы рассчитать дозу инсулина на еду, необходимо знать:
— сколько хлебных единиц или грамм углеводов вы собираетесь съесть, напомним, что в нашей стране 1ХЕ = 12 граммам углеводов (в мире 1ХЕ соответствует 10-15 граммам УВ)
— соотношение инсулин/углеводы (или углеводный коэффициент).
Соотношение инсулин/углеводы (или углеводный коэффициент) показывает сколько грамм углеводов покрывает 1 ЕД инсулина. Для расчета используется «правило 450» или «500». В нашей практике, мы используем «правило 500». А именно 500 делим на Суточную Дозу Инсулина.
Соотношение инсулин/углеводы = 500/СДИ
Возвращаясь к нашему ПРИМЕРУ, где СДИ = 39 ЕД/сут
соотношение инсулин/углеводы = 500/39= 12,8
То есть 1 единица инсулина покрывает 12,8 грамм углеводов, что соответствует 1 ХЕ. Следовательно, соотношение инсулин углеводы 1ЕД:1ХЕ
Вы можете также оставить одно соотношение инсулин/углеводы на весь день. Но, основываясь на физиологии, на том, что утром необходимо больше инсулина, чем вечером, мы рекомендуем увеличить соотношение инс/угл утром и снизить вечером.
На основе нашего ПРИМЕРА, мы бы рекомендовали:
— утром увеличить количество инсулина на 1 ХЕ, то есть 1,5 ЕД : 1 ХЕ
— днем оставить 1ЕД:1ХЕ
— вечером также оставить 1ЕД:1ХЕ
Теперь рассчитаем дозу инсулина на еду
Доза инсулина на еду = Соотношение Инс/Угл * Количество ХЕ
ПРИМЕР: в обед человек собирается съесть 4 ХЕ, и его соотношение инсулин/углеводы 1:1.
Доза инсулина на еду = 1×4ХЕ=4ЕД
3. Рассчитаем общую дозу болюсного инсулина
ДОЗА БОЛЮСНОГО ИНСУЛИНА = ИНСУЛИН НА КОРРЕКЦИЮ УРОВНЯ ГЛЮКОЗЫ + ИНСУЛИН НА ЕДУ (НА ХЕ)
Исходя из нашего ПРИМЕРА, получается
Доза болюсного инсулина = (12-7)/2,5 + 1×4ХЕ = 2ЕД + 4 ЕД = 6ЕД
Конечно, на первый взгляд данная система расчета может показаться вам сложной и трудновыполнимой. Все дело в практике, необходимо постоянно считать, чтобы довести расчет доз болюсного инсулина до автоматизма.
В заключении хочется напомнить, что представленные выше данные являются результатом математического расчета, основанного на вашей суточной дозе инсулина. И это не значит, что они обязательно должны идеально подходить вам. Вероятнее всего, в ходе применения, вы поймете, где и какой коэффициент можно увеличить или уменьшить, чтобы улучшить контроль сахарного диабета. Просто в ходе данных расчетов вы получите числа, на которые можете ориентироваться, а не подбирать дозу инсулина эмпирическим путем.
Надеемся, что данная статья была вам полезна. Желаем успехов в расчете доз инсулина и стабильного уровня глюкозы!
Соотношение базального и болюсного инсулина — есть ли норма?
Физиологически это соотношение крайне индивидуально и значительно колеблется от 70/30 до 30/70 и наиболее часто составляет 50/50. Отчего это зависит?
Безусловно, от индивидуальной потребности в инсулине и образа жизни! А именно от длительности и вида привычной физической активности, количества потребляемых углеводов, массы тела, состояния здоровья, приема лекарственных препаратов и др.
Так можно ли изначально установить какое-то соотношение при подборе инсулинотерапии? Однозначно — нет! Соотношение базального и болюсного инсулина – это индивидуальный параметр, который можно рассчитать уже после подбора дозировок инсулина.
При подборе дозы базального инсулина ориентируются на уровень глюкозы крови натощак, а доза прандиального инсулина зависит от количества углеводов и от чувствительности к инсулину. Поэтому не существует никаких стандартов выбора изначального соотношения базального и болюсного инсулина.
Значит, этот показатель нужен только в научных исследованиях? Не только. Впервые назначая инсулинотерапию, врач может ориентироваться на соотношение 50/50 и в дальнейшем корректировать дозы инсулина по необходимости.
Также если вы проанализируете ваше соотношение базального и болюсного инсулина в различные периоды жизни (например, на отдыхе на море, в обычные рабочие дни, при напряженной длительной работе, в дни тренировок в зале, во время менструации и др.), вы сможете принять это во внимание при изменении доз инсулина. Например, вы уже знаете, что во время отпуска на пляже вы значительно больше двигаетесь и больше едите углеводов, и соотношение базального и болюсного инсулина меняется с 50/50 на 30/70. Значит можно обсудить с лечащим врачом возможность коррекции дозировок с первых дней отпуска, не дожидаясь изменений уровня глюкозы крови. Кроме того, знание данного соотношения помогает при переводе на помповую инсулинотерапию и подборе скорости введения базального инсулина.
Что такое инсулин и как он работает
Инсулин — это гормон, который производит поджелудочная железа. Его основное предназначение — доставлять энергию, которую мы получаем из еды, к клеткам. Важность этой функции невозможно недооценить, так как она лежит в основе метаболизма.
Материал прокомментировала Софья Цатурян, эндокринолог сети клиник «Семейная»
Что такое инсулин
Инсулин открыли в 1921 году трое канадских ученых: Фредерик Бантинг, Чарльз Бест и Джон Маклеод. Им удалось экстрагировать его из поджелудочной железы собаки. Уже через год 14-летний мальчик, умирающий от диабета в больнице Торонто, получил инъекцию и всего через сутки полностью восстановился.
Это открытие радикально изменило жизнь миллионов диабетиков. До этого болезнь была приговором — пациенты с диабетом 1 типа жили всего один или два года после манифестации. Искусственный инсулин подарил им возможность вести жизнь, почти не отличимую от жизни здоровых людей и дожить до старости. В 1923 году Бантинг, Бест и Маклеод получили Нобелевскую премию.
До 1990-х годов инсулин производили только из поджелудочных свиней и крупного рогатого скота. Сегодня инсулин синтезируют в лабораторных условиях с помощью человеческого ДНК.
Для чего нужен инсулин
Основа питания человека — углеводы. В кишечнике они расщепляются до глюкозы, которую называют сахаром, хотя это не совсем верно, но такое мнение прижилось. Через печень глюкоза попадает в кровь, а оттуда — к каждой клетке, которые используют ее как топливо. Инсулин — это ключ, который открывает двери для глюкозы и позволяет ей попасть в клетку. Ее избытки он отправляет в мышцы, печень и жировую ткань, где они откладываются про запас [1].
Быть ключом для глюкозы не единственная функция инсулина, у него есть множество второстепенных ролей. К примеру, гормон участвует в заживлении ран, транспортирует аминокислоты, управляет синтезом жиров, регулирует выведение натрия из организма [2].
Как вырабатывается инсулин
Инсулин производят клетки поджелудочной железы, которые называются островками Лангерганса. У здорового человека они реагируют на уровень сахара в крови и выбрасывают в кровь необходимое количество гормона [3].
После приема пищи уровень сахара в крови повышается, но затем инсулин приводит его в норму. Это похоже на систему отопления квартиры — если на улице холодно, батареи становятся горячее, и наоборот.
Если у человека совсем нет или недостаточно инсулина, глюкоза будет циркулировать в крови бесконечно, при этом клетки будут голодать. Если из-за болезни возникает переизбыток гормона — клетки одномоментно получат слишком много глюкозы, а в крови ее не останется. Клетки будут накормлены, но про запас энергии не будет, поэтому человек быстро устанет и проголодается.
Норма инсулина в крови
Основная проблема, связанная с инсулином, — сахарный диабет. Но при подозрении на диабет назначают анализы концентрации глюкозы или гликированного гемоглобина (HbА1c). Исследование содержания инсулина само по себе мало что скажет. Норма гормона в крови колеблется в очень широких пределах:
Такой анализ будет иметь смысл лишь вместе с анализами на глюкозу. Правильно интерпретировать результаты может только врач.
«Инсулин не проверяют просто так, когда нет каких-либо жалоб, — объясняет эндокринолог Софья Цатурян. — Тем более, не имеет смысла смотреть только инсулин, это не имеет никакой диагностической значимости. Часто вместе с инсулином назначают анализ на С-пептид».
По словам врача, такое исследование вместе с общей биохимией крови могут назначить:
Повышенный инсулин
Повышенный уровень инсулина чаще всего служит симптомом инсулинорезистентности — состояния, при котором организм использует его недостаточно эффективно. Тогда поджелудочная вырабатывает дополнительный гормон, чтобы компенсировать дефицит. До тех пор, пока она справляется, углеводный обмен работает относительно нормально.
Сильная инсулинорезистентность, при которой поджелудочная уже не может исправить ситуацию дополнительным инсулином, приводит сначала к преддиабету, а затем к сахарному диабету 2 типа. Также она может стать причиной неалкогольной жировой болезни печени (НАЖБП).
Чаще всего инсулинорезистентность развивается с возрастом у людей с предрасположенностью к диабету, а также у ведущих сидячий образ жизни, страдающих от лишнего веса или неправильно питающихся. Кроме того, ее могут вызывать инфекции, аутоиммунные заболевания, такие как системная красная волчанка или болезнь Хашимото, и прием стероидов.
Повышенный уровень инсулина нередко встречается у людей с лишним весом. Из-за того что они потребляют больше углеводов, их организму приходится вырабатывать дополнительный инсулин [4].
Также временное повышение уровня инсулина порой происходит у людей с диабетом 1 типа, которые приняли слишком много гормона, а потом съели недостаточно углеводов. Такое состояние чаще всего можно легко снять, поев. Поэтому людям с диабетом 1 типа рекомендуется всегда носить с собой конфету или упаковку сока.
Повышенный уровень инсулина может никак не проявляться. Главный его симптом — низкий уровень сахара в крови.
Пониженный инсулин
Недостаток инсулина — главное проявление сахарного диабета. Он приводит к повышению уровня сахара в крови, что может быть чревато нарушениями работы многих систем организма. Состояние, когда инсулина слишком мало, а глюкозы в крови слишком много, называется гипергликемией [5].
Высокий уровень инсулина и гипергликемия могут быть симптомами:
Виды инсулина
Медикаментозный инсулин различается по форме введения, а также по времени действия: периоду начала эффекта, пику и общей продолжительности эффекта.
По времени действия:
«Чаще у люди с диабетом 1 типа используют помповую инсулинотерапию, в основе которой лежит базис-болюсная подача инсулина, — поясняет Софья Цатурян. — Для каждого пациента подбирается определенная скорость подачи инсулина, имитирующая нормальную работу поджелудочной железы. Это и есть базальный инсулин. Во время приема пищи, в зависимости от количества углеводов, пациент самостоятельно увеличивает скорость подачи, чтобы не было резкого повышения глюкозы крови. Это и есть болюсный инсулин. Надо отметить, что в помпе используют только короткие и ультракороткие виды инсулина».
Инсулин при диабете
Диабет — это аутоиммунное заболевание, при котором организм не может обработать всю глюкозу, которая поступает с пищей.
При диабете 1 типа тело вовсе не вырабатывает инсулин, поэтому людям с ним необходимо колоть его ежедневно.
Если организм производит инсулин в недостаточном количестве и не может справиться со всей поступающей глюкозой, это диабет 2 типа. При нем врачи тоже могут назначить инсулин, однако многие пациенты могут контролировать уровень сахара и без него, с помощью диеты и других препаратов.
Комментарий врача
Софья Цатурян, эндокринолог сети клиник «Семейная»
Из-за чего может развиваться инсулинорезистентность? Как ее избежать?
Инсулинорезистентность — это снижение чувствительности инсулинозависимых клеток к действию инсулина, которое вызывает нарушение метаболизма глюкозы и поступления ее в клетки.
К факторам риска развития инсулинорезистентности относятся:
избыточная масса тела;
недостаточная физическая активность;
недостаточный ночной сон;
частые стрессовые ситуации;
прием ряда лекарственных средств.
Единственный метод профилактики — это здоровый образ жизни с рациональным питанием и физической активностью.
Чем отличаются инсулины, произведенные с помощью животных, и синтезированный человеческий инсулин? Может ли возникнуть непереносимость инсулина или аллергия на него?
Свиной инсулин отличается от человеческого лишь одной аминокислотой. Однако у этого способа получения инсулина много недостатков, он может вызвать аллергические реакции. Человеческий генно-инженерный инсулин хорошо переносится и не вызывает аллергических реакций, так как полностью идентичен природному гормону.
В редких случаях при применении инсулина возможны следующие осложнения:
аллергические реакции (крапивница, отек Квинке, зуд);
резкое снижение уровня сахара в крови (развивается из-за отторжения препарата организмом или в случае иммунологического конфликта);
гипергликемия (при применении препарата на фоне инфекции или лихорадки);
местные реакции в области введения (жжение, зуд, атрофия или разрастание подкожной жировой клетчатки).
жажда, сухость во рту, вялость, снижение аппетита;
в тяжелых случаях возможно развитие гипогликемической комы.
Иногда адаптацию к препарату сопровождают такие нарушения, как отеки и нарушения зрения. Эти проявления, как правило, исчезают через несколько недель.