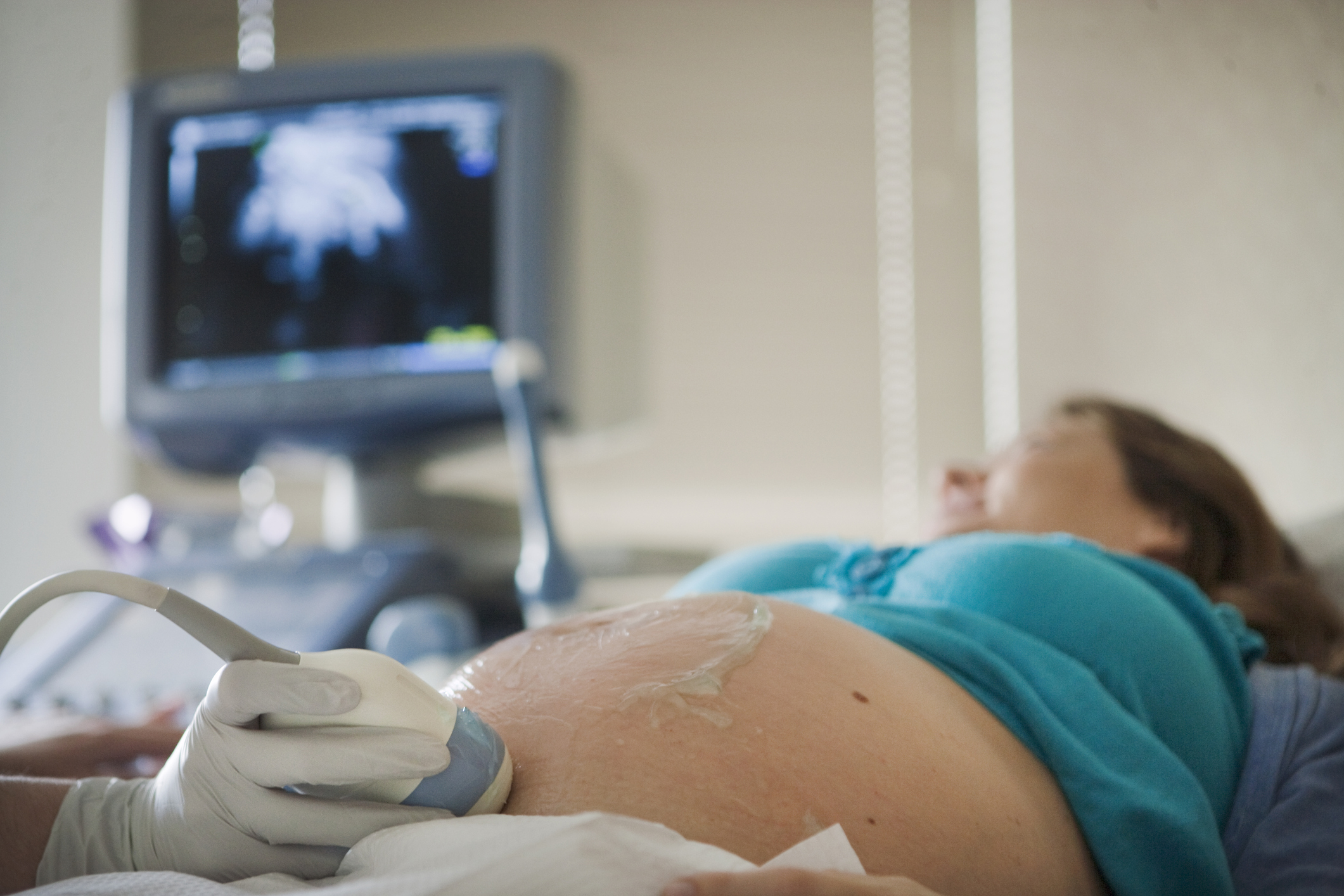
болят почки при беременности во втором триместре что делать
Заболевания почек при беременности: симптомы, диагностика, диета
Во время беременности организм выдерживает увеличенную нагрузку – признаки патологий почек и мочевыделительной системы появляются даже у здоровых женщин. Справиться с этим помогает тщательное планирование беременности и наблюдение уролога, нефролога на весь период вынашивания ребенка.
Частые проблемы с почками при беременности
Постепенное увеличение размера матки приводит к сдавливанию мочеточников и затруднению оттока мочи. В зависимости от анатомических особенностей и положения плода, такая ситуация возникает на разных участках мочевыделительной системы. Повышается риск распространения бактерий, обостряются скрытые и вялотекущие инфекционные, воспалительные заболевания:
Обострение ощутимо с 15 недели беременности – в этот период чаще всего женщины начинают ощущать, что болят почки. Осложнения заболеваний несут угрозу и плоду, и матери, потому своевременная диагностика и профилактические обследования – залог того, что помощь будет оказана вовремя.
Симптомы проблем с почками у беременных
Во время вынашивания женщина должна особенно тщательно следить за своим самочувствием. Первые признаки проблем с почками у беременных легко пропустить, так как картина вынашивания отличается у каждой женщины. На какие симптомы стоит обратить внимание:
Эта картина характерна и для беременности, потому часто женщины не обращаются к урологу за помощью. Профилактический осмотр и лабораторная диагностика помогут определить наличие инфекций, белка, сторонних примесей в моче и предотвратить осложнения.
Диагностика и лечение почек у беременных
Для определения проблемы врач проводит осмотр и опрос – все симптомы нужно указывать, пусть они и сопровождают беременность у многих. Для подтверждения диагноза уролог или нефролог назначит такие исследования:
Это базовый набор диагностических мероприятий, по результатам которых уже можно определить направление лечения. Терапия – только под руководством врача. Самостоятельный прием всевозможных травяных чаев, препаратов – это угроза для плода и здоровья беременной.
Что можно сделать
Обнаружив признаки, скорректируйте рацион питания. Из меню нужно исключить:
Диета при пиелонефрите почек у беременных прописывается врачом – он учтет триместр, общее состояние женщины и плода.
Специалисты Клиники урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова готовы прийти на помощь при первых симптомах болезни почек у беременных. Не откладывайте визит к врачу! Чем раньше диагностировано состояние, тем проще с ним справиться. Запишитесь на обследование и консультацию – все в одном учреждении для экономии времени.
Пиелонефрит во время беременности
Как часто возникает пиелонефрит при беременности?
Пиелонефрит — самое частое заболевание почек независимо от возраста, которому более подвержены женщины. По данным Большой медицинской энциклопедии, у беременных острая форма болезни диагностируется у 2–10%, чаще всего при первой беременности. Это связано с недостаточными механизмами адаптации организма к изменениям, происходящим во время беременности: иммунологические и гормональные изменения, рост матки и сдавливание соседствующих органов.
Конец II и начало III триместра — это сроки, важные с точки зрения появления пиелонефрита, так как именно в это время значительно меняется гормональное соотношение. Что касается родильниц, заболевание может развиться в первые 1–2 недели после родов — это время появления послеродовых осложнений.
Причины возникновения
Различают пиелонефрит у беременных, рожениц и родильниц. Для данных форм часто используется специальный термин — гестационный пиелонефрит, с которым связаны некоторые особенности развития и течения болезни.
Роль физиологических процессов
Беременность — это период, когда женщины наиболее уязвимы и предрасположены к появлению нарушений, связанных с работой почек, что может привести к инфицированию ткани почки и ее воспалению. При развитии болезни большую роль играют натуральные физиологические процессы, которые типичны для организма беременной и родившей женщины. Меняется гормональный фон, количество и состав гормонов. Также изменения касаются анатомии, так как плод растет и оказывает давление на органы малого таза. Все это влияет на функционирование мочевых путей и приводит к уязвимости органов. Матка растет и сдавливает мочеточники, при этом правая яичниковая вена имеет особенные анатомические характеристики, что в конечном итоге влияет на развитие воспаления в правой почке. Поэтому правосторонний пиелонефрит бывает чаще, чем левосторонний либо двусторонний.
Риск болезни выше, если в организме присутствует какой-либо источник инфекции. Это может быть воспаление дыхательных путей, желчного пузыря и даже кариозные зубы. Велика вероятность развития опасного патологического процесса на фоне гломерулонефрита. В развитии хронического течения процесса немаловажное место занимают перенесенные когда-то болезни: цистит и другие острые инфекционные состояния мочеполовой системы.
Несвязанные с бактериальной флорой причины
Виды пиелонефрита
По длительности течения:
В зависимости от условий развития:
По количеству поражаемых органов:
По пути проникновения инфекции:
Наиболее подвержены заболеванию беременные, новорожденные, пожилые люди и больные сахарным диабетом.
Особенности симптоматики
При первичном пиелонефрите, особенно на ранних сроках, обычно не предшествуют воспалительные состояния в почках либо мочевыводящих путях. Также нет нарушений уродинамики.
Признаки острой фазы болезни:
В отличие от острого и ярко выраженного процесса, хронический пиелонефрит при беременности хоть и развивается, но долгое время не беспокоит. Течение скрытое, при нем лишь может незначительно подниматься температура. При обострении появляется симптоматика острого воспаления.
Чем опасна болезнь при беременности?
Пиелонефрит во время беременности чреват появлением серьезных осложнений. Влияние распространяется на женщину и на плод. Воспалительный процесс в почках осложняет течение беременности и ее исход.
Осложнения для женщины:
Последствия для малыша:
Диагностика
Главное значение в диагностике гестационного пиелонефрита имеют лабораторные способы. Определить начало воспалительного процесса можно, сделав анализ мочи и крови. Может применяться бактериальное исследование мочи и окрашивание по Грамму (микробиологические методы, показывающие, какой возбудитель вызвал заболевание).
В анализах обнаружится:
Так как моча в норме стерильна, а при пиелонефрите, особенно у беременных, чаще всего причиной становятся бактерии, в анализе мочи лаборанты обнаружат именно патогенную флору. Зная, чем грозит болезнь и почему важен анализ мочи, женщина будет более внимательно относиться к своему здоровью.
Инструментальные методы
УЗИ — показывает анатомическую структуру органов, состояние стенок, наличие уплотнений и расширений в чашечках и лоханках почек. Для дифференциации первичного пиелонефрита от вторичного может проводиться хромоцистоскопия. Это метод обследования почек и верхних мочевых путей, по которому определяется, есть ли препятствия в движении мочи.
Использование в диагностике рентгена на протяжении всей беременности запрещено ввиду вредного воздействия на рост и развитие плода.
Лечение
1. Острое заболевание
Лечение возникшей патологии нельзя откладывать. Развиваясь, болезнь может принести негативные последствия для женщины и ребенка. Это именно тот случай, когда прием антибиотиков во время беременности оправдан. Врач подбирает максимально безопасные для плода антибиотики: в зависимости от триместра, используются те или иные препараты. За ходом лечения необходимо строго следить, поэтому при острой форме рекомендуется стационар.
Препараты, назначаемые врачом:
Постельный режим (около 1 недели) рекомендован в острой фазе болезни, при сильных болях, температуре. Далее желательно проводить время в движении, чтобы восстановить движение мочи из пораженного органа. Поза «кошки», которую беременной рекомендовано принимать несколько раз в день по 10–15 минут, способствует лучшей работе почек.
2. Хронический пиелонефрит
Лечение хронической формы, если нет отклонений в анализах, может происходить дома. Как лечить данную форму, определяет врач. Если симптомы не беспокоят, и женщина чувствует себя хорошо, обычно врач дает общие рекомендации.
При диагностике у больной хронической почечной недостаточности схема лечения корректируется (запрещается применять нефротоксичные антимикробные лекарства).
Прогноз лечения благоприятный. В некоторых случаях возможен переход острой болезни в хроническую форму. Случается, развиваются осложнения.
Можно ли заниматься самолечением?
Самолечением заниматься рискованно. Многие группы лекарств вообще запрещены при беременности, так как могут вызвать серьезные нарушения развития плода (тетрациклины противопоказаны).
Грамотное лечение всегда строится по принципу воздействия на причину, а не маскировки симптомов. Причина у пиелонефрита — бактериальная, а потому отказ от приема антибиотиков в пользу «бабушкиных» методов не принесет должного эффекта. В какой-то степени «народные» средства могут помочь убрать симптоматику, но возбудитель, вызвавший болезнь, останется.
Роль диеты при лечении
Во время болезни важно соблюдать диету, цель которой — исключение ненужной нагрузки на пораженный орган и вообще на весь организм, а также профилактика запоров. В таблице представлено, что можно есть при пиелонефрите беременным. В графе рядом находится информация, негативно влияющая на самочувствие.
Организация питания
Цель питьевого режима — «промыть» почки. Пить можно практически все, т.к. болезнь не приводит к задержке жидкости и соли:
Если на фоне пиелонефрита возникает гестоз (поздний токсикоз с отеками и повышением давления) — питьевой режим организуется согласно рекомендациям лечащего врача.
Как предотвратить пиелонефрит?
В профилактике важную роль играет ранняя диагностика. Важно прислушиваться к собственному самочувствию и сообщать врачу о беспокоящих симптомах. Анализы и исследования, назначаемые во время беременности, способствуют раннему обнаружению болезни. Чем раньше выявлена болезнь, тем проще ее лечить и тем меньше риск возникновения осложнений.
Чтобы предупредить болезнь, необходимо:
Пиелонефрит при беременности (болят почки)
Пиелонефрит при беременности (болят почки)
Проявления и терапия пиелонефрита при беременности
Почему возникает гестационный пиелонефрит
Почему у беременных женщин воспаляются почки? Какова причина возникновения пиелонефрита при этом физиологическом состоянии? Большинство врачей считает, что гестационный пиелонефрит связан с механическим фактором. Беременная матка постоянно увеличивается, места в брюшной полости становится все меньше, соседние органы сдавливаются. Осуществляется давление и на мочеточники, которые соединяют почечные лоханки с мочевым пузырем. Пиелонефрит чаще наблюдается в конце беременности, когда матка достигает максимальных размеров.
Другая причина, которая приводит к возникновению гестационного пиелонефрита – гормональные изменения в организме беременной женщины. Уменьшение содержания эстрогенов и повышение прогестерона вызывает расслабление гладкой мускулатуры. Это важно, чтобы удерживать плод в матке, но вместе с тем такое гормональное состояние нарушает перистальтику кишечника и мочеточников.
Совокупность всех этих физиологических причин ведет к нарушению пассажа мочи, которая застаивается в лоханках, создавая благоприятные условия для развития микроорганизмов. Чаще всего возбудителями инфекции являются кишечная палочка, стафилококки, стрептококки, протей и другие бактерии. Они вызывают воспаление в лоханках и почечной ткани.
Гестационный пиелонефрит с большей вероятностью возникает у женщин, переболевших ранее этим заболеванием, либо перенесших цистит. Также спровоцировать проблему может временное либо стойкое понижение иммунитета, сидячий образ жизни.
В большинстве случаев первые симптомы пиелонефрита появляются на 22-24 неделе беременности. Выраженность проявлений во многом зависит от формы пиелонефрита – острой либо хронической.
Острый пиелонефрит характеризуется резким ухудшением общего состояния беременной женщины. У нее повышается температура, появляется слабость и ломота в теле, вялость, сильный озноб, начинает болеть голова, мускулы, снижается аппетит, может появиться тошнота с последующей рвотой.
Характерный симптом – боль разной интенсивности в пояснице. Локализуется она справа или слева, в зависимости от положения пораженной почки.
Хронический пиелонефрит проявляется минимальной симптоматикой. Пациентки жалуются на тупую, ноющую боль в пояснице (месте проекции почек), утомляемость, вялость, боли головы.
Нередко беременные женщины воспринимают боль при пиелонефрите, как угрозу выкидыша. При малейшем дискомфорте следует обращаться к врачу. Специалист, с помощью дополнительных обследований, сумеет поставить правильный диагноз и предпринять нужные меры для решения проблемы.
Как диагностируют пиелонефрит при беременности
Чтобы поставить диагноз пиелонефрита, врач назначает лабораторные анализы и инструментальные обследования:
Перечень назначаемых исследований определяется индивидуально врачом акушер-гинекологом после тщательного осмотра беременной. Лечение острого пиелонефрита и обострения хронического у женщин, вынашивающих ребенка, проводится исключительно в стационаре.
Как лечат пиелонефрит у беременных
Терапию заболевания в стационаре врач гинеколог проводит совместно с нефрологом. Сначала нужно, по возможности, восстановить отток мочи. Пациентку просят занять такое положение, в котором давление увеличенной матки на мочеточники уменьшается. Это может быть коленно-локтевая поза, либо поза на здоровом боку с поджатыми коленками. Если через сутки пассаж хотя-бы частично не возобновился (контролируют ситуацию с помощью УЗИ), проводят катетеризацию мочевого пузыря и мочеточников. В большинстве ситуаций после этого проблема устраняется.
В тяжелых случаях прибегают к пункционной чрезкожной нефростомии. При этой манипуляции катетер вводят непосредственно в почечную лоханку, чтобы отвести мочу. Чрезвычайно редко, когда возникает гнойный абсцесс или расплавление тканей почки, угрожающее жизни, проводят декапсуляцию либо полное удаление органа. В таком случае решают, целесообразно ли оставлять беременность. К сожалению, большинство гнойных осложнений пиелонефрита заканчиваются прерыванием беременности.
При любой форме пиелонефрита необходимо лечение медикаментами. В первую очередь следует назначать этиотропную терапию. На причину заболевания воздействуют антибиотики.
Беременным женщинам следует очень тщательно подбирать антибактериальный препарат. Ведь многие лекарства из этой группы имеют тератогенное действие (негативно влияют на развивающийся плод). Чаще всего назначаются антибиотики из группы пенициллинов (Ампицилин, Амоксициллин, Амоксиклав), цефалоспоринов (Цефалексин, Цефазолин, Цефиксим), макролиды (Эритромицин, Азитромицин). При беременности категорически нельзя назначать антибиотики стрептомицинового и тетрациклинового ряда. Врач проводит назначение или его коррекцию после посева мочи и определения чувствительности флоры. Антибиотикотерапию при гестационных пиелонефритах проводят на протяжении 10-14 дней.
Чтобы усилить действие антибиотика, параллельно назначают уросептики – фурамаг, ниторксолин (5НОК) и т.д. Для снятия симптомов интоксикации проводят инфузионную терапию растворами солей, глюкозы, реополиглюкином и т.д. Боли и спазм мочевыводящих путей при пиелонефрите устраняют с помощью спазмолитиков. Они также улучшают отток мочи из почечных лоханок. При необходимости дают десенсибилизирующие лекарства (Диазолин, Тавегил, Супрастин), успокаивающие настои из корня валерианы, мяты с мелиссой, пустырника, витамины группы В, С и РР.
Хронический пиелонефрит вне стадии обострения, при нормальных анализах мочи, госпитализации не требует. Беременной женщине только советуют, как правильно питаться и какой образ жизни вести.
Чтобы выздоровление наступило быстрее, в острый период беременная женщина должна придерживаться постельного режима. Когда обострение проходит, желательно больше двигаться. Из меню выключают острые блюда, жареное, копчености, маринады, слишком соленую пищу. Полезны напитки из свежих натуральных фруктов, ягодный (особенно клюквенный) морс, компоты, соки. Советуют употреблять чай с мочегонным действием, почечные травяные сборы, которые можно купить в аптеке.
Чем опасен пиелонефрит при беременности, и как он может сказаться на будущем ребенке? Вот некоторые опасные последствия заболевания:
Как предупредить пиелонефрит?
Вот некоторые рекомендации:
Часто задаваемые вопросы и ответы на них.
1. Возможны ли естественные роды, если у беременной женщины выявлен гестационный пиелонефрит?
— Родить самостоятельно вполне возможно, пиелонефрит – это не показание на кесарево сечение.
2. На УЗИ почек был выявлен пиелонефрит. Врач выписал Канефрон и Аугментин. Не опасен ли Аугментин для будущего ребенка, не имеет ли препарат противопоказаний при беременности?
— Аугментин при беременности назначают редко, только в тех случаях, когда обычный амоксициллин неэффективен. Вопрос приема препарата нужно обсуждать с врачом, желательно определить чувствительность бактериальной флоры к другим антибиотикам.
3. Можно ли избавиться от пиелонефрита, принимая лишь Канефрон?
— Монотерапия пиелонефрита Канефроном не приносит эффекта, его используют только в комбинации с более действенными средствами.
4. Во время беременности было несколько обострений пиелонефрита. Что можно предпринять, чтобы избежать повторных эпизодов и новых курсов антибиотиков?
— Надо пить больше жидкости (при отсутствии отечного синдрома), регулярно ходить в туалет для опорожнения мочевого пузыря. Полезно пропить на протяжении нескольких недель Канефрон, но только по рекомендации врача.
5. В моче обнаружено, небольшое количество белка, но число лейкоцитов и крови нормальное. Можно ли ставить в таком случае диагноз пиелонефрит?
— Обнаруженный в анализе белок не несет особой информации, такая ситуация может возникнуть при гестозе. Нужно повторить анализ мочи, сделать пробы Нечипоренко и Зимницкого.
6. В детстве был поставлен диагноз пиелонефрита. Можно ли в такой ситуации беременеть и рожать?
— При отсутствии почечной недостаточности противопоказаний нет.
7. На фоне хронического пиелонефрита артериальное давление внезапно и сильно повысилось. Что предпринять?
— Необходимо срочно идти на прием к гинекологу и, скорее всего, ложиться в стационар.
8. В моче выявили эритроциты. Врач настоятельно рекомендует лечь в больницу. Нужно ли это делать?
— При любых патологических изменениях в анализе мочи у беременных, включая гематурию, ложиться в больницу обязательно.
Запись на прием осуществляется ежедневно по тел. +7 (812) 308-88-15, +7 (931) 308-44-15
Мы находимся по адресу: СПб, В.О., ул. Одоевского д. 28 (5 мин. ходьбы от ст. м. «Приморская»)
| Консультация и осмотр врача акушера-гинеколога | 2400 р. |
| Консультация и осмотр врача акушера-гинеколога (вр. Симонова И.Э.) | 3900 р. |
| Консультация и осмотр врача акушера-гинеколога (вр. Симонова И.Э.) повторная | 3200 р. |
| Консультация и осмотр врача акушера-гинеколога (повторная) | 2100 р. |
| Консультация и осмотр врача акушера-гинеколога (профессор, дмн Кулагина Н.В.) | 4200 р. |
| Консультация и осмотр врача акушера-гинеколога (профессор, дмн Кулагина Н.В.) повторная | 3500 р. |
| Анестезия (лидокаин, новокаин) | 200 р. |
| Анестезия (ультракаин) | 300 р. |
| Анестезия (эмла) | 650 р. |
| Аспирационная биопсия эндометрия (взятие материала) | 2500 р. |
Наши специалисты всегда готовы прийти на помощь
Гинеколог-эндокринолог, репродуктолог, физиотерапевт
Гинеколог-эндокринолог, репродуктолог, трансфузиолог
Болят почки при беременности во втором триместре что делать
Поликлиника
8915 873-08-41
27-3-04
Врачебная амбулатория
с.Платоновка
Врачебная амбулатория с.Верхнеспасское
Врачебная амбулатория с.Нижнеспасское
Врачебная амбулатория
с.Саюкино
Врачебная амбулатория
п. им.2-й Пятилетки
Детская поликлиника
дополнительный:
Стоматология
Женская консультация
Влияние заболеваний почек на беременность

Перед тем как решить завести ребенка, женщине с заболеванием почек, надо проконсультироваться с врачом.
Если при обследовании выясниться, что почки не выводят полностью продукты обмена веществ из организма женщины, то и беременность, и роды противопоказаны. Так как накопление вредных веществ, способствует необратимым явлениям в организме, то это может привести к гибели ребенка и женщины.
Женщины, у которых удалена почка, могут рожать. Но только в том случае, если существующая почка здорова, если она полностью возмещает работу удаленной почки, и если уже прошло два года после операции.
У тех, кто имеет врожденные пороки почек, первоначально надо исправить их операционным путем. И только затем можно планировать беременность.
Необходимо четко знать, что если в период беременности обнаружатся противопоказания, то это приведет к аборту или искусственным родам. Мало того, это обострит и само заболевание почек.
Обострения при почечнокаменной болезни, пиелонефрита у беременной женщины могут возникнуть на самых ранних сроках беременности. Появляются боли в пояснице, моча задерживается и уменьшается ее количество, а также само мочеиспускание становится болезненным. Начинают отекать ноги и руки. В этом случае необходима госпитализация женщины. Но более всего обострения развиваются в период быстрого роста матки, когда она начинает оказывать сильное давление на мочеточник. В итоге отток мочи нарушается и в почках повышается активность инфекций. В это время беременную женщину кладут в больницу для обследования и профилактики заболевания.
На более поздних сроках беременности может возникнуть опасность токсикоза, который влечет за собой торможение формирование плода. Беременная женщина направляется в этом случае в стационар. Если обнаружится, что плод находится под воздействием асфиксии и отстает в развитии, то проводятся досрочные роды
Когда беременность возможна?
Доказано, что если гломерулонефрит до беременности провоцировал повышение (пусть даже периодическое) артериального давления, то течение беременности происходит значительно тяжелее (с крайне высоким АД) и зачастую требуется прерывание беременности (часто после 20-22 недели).
Если у пациентки, собирающейся беременеть, была удалена одна почка, тогда медики учитывают очень много обстоятельств, прежде, чем разрешить ей рожать. Позитивное решение принимается тогда, когда с момента операции прошло минимум 1-2 года, а оставшаяся почка функционирует полностью нормально, компенсируя работу удаленного органа. Женщины, имеющие врожденные пороки почечных сосудов/почек получают разрешение на роды лишь тогда, когда они исправлены оперативным лечением.
При пиелонефрите разрешается беременеть, только при отсутствии обострений и сохраненной функции почек. Если существуют противопоказания, беременеть, не слушая врачебных рекомендаций не стоит. Позже это может привести к значительному ухудшению состояния беременной, что может создать значительную угрозу для жизни женщины и еще нерожденного ребенка. В ряде случаев беременность приходится прерывать досрочно в интересах сохранения жизни женщины. В случае отсутствия противопоказаний для беременности, сразу после её наступления нужно обратиться в женскую консультацию. Нефролог и акушер-гинеколог должны контролировать почечную функцию с самого начала процесса вынашивания ребенка, чтобы позже правильно судить о происходящих на протяжении 9 месяцев изменениях. Женщина будет постоянно пребывать под врачебным контролем, также периодически она будет находиться в стационаре, чтобы обследоваться и получать профилактическое лечение.
Влияние беременности на почечные заболевания
Во время беременности такие заболевания, как гломерулонефрит, пиелонефрит, а также мочекаменная болезнь могут обостряться, причем обострение может возникнуть на достаточно ранних сроках (преимущественно на 15-16 неделе). Симптоматика обострения может быть такова: болезненность при мочеиспускании, уменьшение количества выделяемой мочи, а также её задержка, отеки на ногах/руках, боли в пояснице. Такие тревожные симптомы требуют немедленной госпитализации. Тем не менее, наиболее часто почечные болезни обостряются во временном промежутке между 26-30нед, когда активно растущая матка сдавливает мочеточники. Результатом этого становятся инфекции мочевых путей (почек) и нарушение оттока мочи.
Таким образом, на фоне заболевания почек, беременность довольно часто осложняется поздним гестозом (токсикозом второй половины), тяжело протекающим и плохо поддающимся терапии. Этапатология также носит названия «нефропатия беременных» или «преэклампсия».
Довольно часто у беременных с почечными недугами наблюдается нарушение функций плаценты и анемия. Данные явления могут спровоцировать нарушения развития плода.
Роды, как правило, проводятся через естественные родовые пути. В течение родового процесса при необходимости вводятся спазмолитики, средства, снижающие АД, обезболивающие препараты. Также может проводиться кесарево сечение, если имеют место сопутствующие акушерские осложнения.
ТОГБУЗ «Рассказовская ЦРБ» женская консультация