болят ноги после солнечного ожога что делать в домашних условиях
Препараты при ожогах
Ожоги – один из распространенных видов травм у детей и взрослых. Почти каждый человек переживал ожог в какой-то момент своей жизни, в частности термический, химический или солнечный. Часто незначительные ожоги можно лечить с помощью домашних средств, в других случаях требуется немедленная медицинская помощь.
В России ежегодно регистрируется около 300 тыс. случаев получения ожоговой травмы (из числа обратившихся за медицинской помощью). Физические страдания, длительная потеря трудоспособности, возможная инвалидизация и летальность делают этот вид травматической патологии наиболее актуальным. При своевременном, обоснованном, грамотном оказании первой помощи, удается не только избавить пациента от боли, но и предупредить развитие осложнений, создать условия для последующего эффективного лечения и скорейшего выздоровления.
При ожоге 1 степени поражаются только верхние слои кожи. Развивается выраженное покраснение кожи, ее отек, в обожженном месте отмечаются боли, чувство жжения. Симптомы стихают в течении двух дней, а через неделю наступает полное выздоровление.
При ожоге 2 степени верхний слой кожи полностью погибает и отслаивается, а на его месте образуются пузыри, заполненные прозрачной жидкостью. Если течение болезни не осложнится инфицированием раны, то заживление наступает через 10-12 дней.
При ожогах 3 степени кожа поражается практически на всю глубину. При этом образуются массивные волдыри с толстой оболочкой, заполненные кровянистым содержимым, напряженные и очень болезненные.
При ожоге 4 степени, самом серьезном, происходит полная гибель всех слоёв кожи, даже самых глубоких, включая подкожно-жировую клетчатку, а также и нижележащих тканей — мышц, сухожилий, костей. Вышеназванными ожогами могут быть поражены ограниченные (локальные) или обширные участки кожных покровов.
Первая помощь при ожогах
Ни в коем случае нельзя удалять омертвевшую кожу и вскрывать самостоятельно волдыри, прикладывать к обожженному месту лед, сливочное масло, различные мази и лекарства, а также покрывать ожог ватными повязками или лейкопластырем. При ожоге химическими веществами необходимо снять часть одежды, на которую попало вещество и обильно обливать пораженную область прохладной водой. При обширном ожоге рекомендуется принять 10-минутный душ или лечь в прохладную ванну. После водных процедур кожу важно очень бережно промокнуть, надеть не стесняющую одежду и показаться врачу.
При ограниченном ожоге необходимо подставить обожженный участок кожи под холодную воду на 10-15 минут или приложить стерильный пакет со льдом; наложить стерильную повязку; больному дать обезболивающее средство и при ухудшении самочувствия обратиться к врачу. При обширных ожогах наложить не тугую стерильную повязку; дать обезболивающее средство и напоить щелочно-солевой смесью (1 чайная ложка поваренной соли и ½ чайной ложки пищевой соды, растворенные в 2 стаканах воды), после оказания первой помощи доставить пострадавшего в больницу. При ожогах из сосудистого русла вместе с плазмой уходит большое количество ионов натрия (0,5–0,6 мэкв/% ожога/кг массы тела больного). Поэтому жидкостная терапия, в первую очередь, преследует цель наполнения сосудистого русла и восстановления в нем содержания натрия.
Химические вещества, за исключением порошкообразных, смывают водой; порошкообразные вещества необходимо смахнуть, предварительно смочив их водой. Ожоги, вызванные кислотами, щелочами или органическими веществами (например, фенолы, крезолы, продукты нефтехимии) промыть обильным количеством воды, при этом промывать место ожога необходимо не менее 20 минут.
Что нельзя делать при ожогах?
Некоторые народные способы лечения ожогов могут нанести вред. Так, например, категорически запрещено использовать масла, так как они удерживают тепло на поверхности кожи, тем самым усугубляя ожог. Также нет доказательств того, что сырое яйцо помогает при ожоге, напротив, это может спровоцировать инфицирование ожоговой поверхности. Многие люди считают, что лучше использовать лед, а не прохладную воду для помощи при ожоге. Однако лед может нанести больше вреда, чем пользы, и еще больше раздражать сожженную кожу. В некоторых крайних случаях человек может испытывать холодовой ожог от воздействия льда. Также среди обывателей бытует мнение, что использование зубной пасты в месте локализации ожога может помочь справиться с проблемой. Фактически же нестерильная зубная паста может обусловливать распространение бактерий в месте поражения.
Средства при ожогах
Системное лечение представлено в первую очередь препаратом из группы НПВС, который снимает болевую симптоматику. Необходимо также сообщить человеку о необходимости расширения питьевого режима и порекомендовать препарат из группы антигистаминных средств (1,2 поколения), т.к. солнечное излучение оказывает стимулирующее воздействие на гистаминовые рецепторы. Дополнительно используются транквилизаторы в небольших дозах, нейролептики, ГОМК. Хороший болеутоляющий и успокаивающий эффект оказывает новокаин, введенный внутривенно в количестве 200–400 мл 0,125%-ного раствора. Не рекомендовано профилактическое назначение системных антибиотиков. Использование местных антибактериальных препаратов позволяет снизить риск развития инвазивной раневой инфекции у обожженных
Препараты, использующиеся для местного лечения после ожогов на разных стадиях, бывают нескольких видов – это спреи, кремы, мази, гели и повязки.
Так, для лечения термических ожогов чаще всего используются мази, например – “Левомеколь”. Это лекарство заживляет рану и обладает бактерицидными свойствами. Кроме того, в ней содержится обезболивающий компонент, который в первые дни заживления раны позволяет снять боль.
Для перевязки можно также использовать готовые повязки первой медицинской помощи: “Активтекс” и “АППОЛО”, также показано нанесение успокаивающих и лечебных ранозаживляющих препаратов (Ампровизоль, Олазоль, Пантенол). У пострадавших с локальными ожогами I—II степени возможно применение аэрозольного препарата Ацербин, обладающего антисептическим и ранозаживляющим действием. Его можно использовать уже при оказании первой помощи. Ацербин при необходимости наносится несколько раз в день на рану, которая закрывается стерильной повязкой, пропитанной раствором.
Как избежать осложнения ожогов. Советы врача
Попробуем ответить на эти вопросы и понять, какие случаются осложнения при ожогах.
Врачи делят осложнения на первичные, вторичные и поздние.
Первичные связаны с самой ожоговой травмой, а вторичные возникают в процессе лечения чаще всего из-за инфекции. С поздними же осложнениями человек сталкивается уже после заживления ран и восстановления кожных покровов.
Первичные осложнения ожогов
Отёк также является естественной реакцией на травму. Его возникновение связано с тем, что в первые же минуты в области ожога скапливается большое количество жидкости, но через 2-4 дня, как только восстановится микроциркуляция, отёчность практически полностью исчезнет.
Если же боль не стихает в течение трёх и более суток, отёк сохраняется и температура тела поднимается выше 38 о С, с большой уверенностью лечащий врач предположит, что в ожоговой ране начался инфекционно-воспалительный процесс.
Вторичные осложнения ожогов
Вторичные осложнения возникают у 37% ожоговых пациентов. Это может быть:
Существуют современные средства с бактериофагами, которые борются с микробами, не вызывая побочных реакций. Например, гель Фагодерм можно наносить как на здоровую кожу, так и на поверхность раны, если есть опасность её инфицирования.
Если поражена слизистая оболочка верхних дыхательных путей, можно применять гель Отофаг для профилактики воспалительного процесса ЛОР-органов.
При этом гели с бактериофагами являются средствами для ухода и гигиены кожи и слизистых, их можно использовать параллельно с назначением основного лечения.
Кроме вышеперечисленных осложнений, повреждение целостности кожи при ожоговой травме может осложниться таким неприятным рецидивирующим заболеванием как рожа.
Важно запомнить, что даже при небольшом ожоге I-II степени в случае осложнений необходимо обратиться к врачу и проводить лечение под его наблюдением.
На фоне ожога, когда организм направляет все ресурсы на заживление ран, могут открыться многие “скрытые болячки”. Как говорят: “где тонко, там и рвется”. Нередко обостряются хронические заболевания сердца, почек, печени, ЖКТ и т.д.
Вот почему при появлении неприятных ощущений в эпигастральной области, под ложечкой, нельзя тянуть с обращением к врачу!
Поздние осложнения ожогов
К поздним осложнениям относят изменения, которые проявляются, когда ожоговая рана уже давно зажила:
В лёгких случаях рубец на коже долго остается покрасневшим, а затем может посинеть, особенно, если это ожоги на ногах. Через время могут появиться пигментные пятна в виде “леопардовой шкуры”, и примерно через год зажившие участки бледнеют и впоследствии плохо загорают на солнце.
Чтобы предупредить образование рубцов, кожу после ожога следует питать гипоаллергенными кремами с витаминами, смягчающими, увлажняющими и восстанавливающими компонентами.
Средства с содержанием медицинского силикона помогают на этапе рубцевания предотвратить возникновение грубых шрамов, могут смягчить и сделать менее заметными даже старые рубцы.
На сайте интернет-магазина КАМА вы всегда можете получить бесплатную консультацию эксперта по подбору заживляющих повязок и средств для лечения ожогов.
Первая помощь при солнечных ожогах
Солнечный ожог кожи – явление, весьма распространенное в летнее время. Проявляется он в виде воспаления и покраснения кожных покровов, они кажутся горячими на ощупь и прикосновение к ним причиняет боль. Нередко при обширных солнечных ожогах повышается общая температура тела, человека знобит, он испытывает слабость и сонливость.
Так как симптомы солнечных ожогов проявляются не сразу, а спустя некоторое время, многие люди просто не замечают, что их кожа страдает от чрезмерного воздействия солнца и обнаруживают это, когда непоправимый вред ей уже нанесен.
Чем опасны солнечные ожоги
Солнечные ожоги приводят к сухости и преждевременному старению кожных покровов, провоцируют появление разных доброкачественных пигментных новообразований, но хуже всего то, что они могут вызывать повреждение ДНК в клетках кожи и увеличивают вероятность развития меланом (злокачественных опухолей).
Особенно опасны солнечные ожоги в детском возрасте, так как кожа ребенка очень нежная и восприимчивая к воздействию ультрафиолета. Они появляются быстрее, переносятся болезненнее, чем у взрослых, и часто сочетаются с тепловыми ударами.
Лечение солнечных ожогов
Различают солнечные ожоги первой (покраснение и болезненность кожи) и второй (образование наполненных жидкостью волдырей) степени. Все симптомы проявляются в течение суток, а на 4-7 день начинается отшелушивание обгоревшего слоя кожи.
При появлении первых признаков солнечного ожога нужно:
Рекомендуется прикрыться одеждой, зайти в помещение.
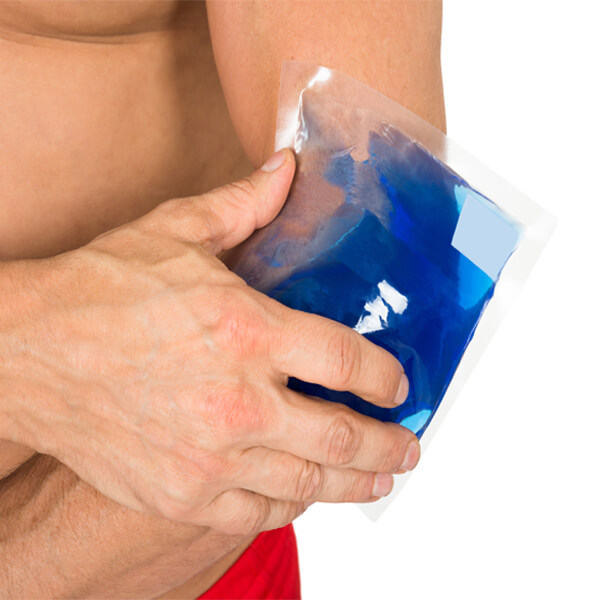
Окунуться в ванную с прохладной водой или прикладывать холодные компрессы (салфетку можно мочить в чистой воде, охлажденном черном или зеленом чае).
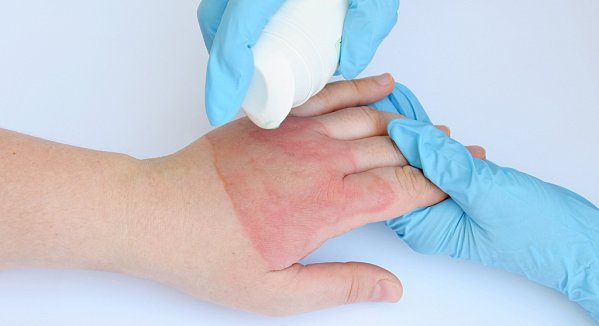
Для этого лучше всего использовать средство от солнечных ожогов с декспантенолом, оказывающим увлажняющее, противовоспалительное и заживляющее действие.
Если повысилась общая температура тела, можно принять жаропонижающее – парацетамол или аспирин. Также, чтобы избежать обезвоживания, нужно увеличить потребление жидкости до 2,5 литров в сутки. Хороший эффект дает увлажнение кожи соком алое или огурца.
Своевременно оказанная первая помощь при солнечном ожоге поможет снять болезненное состояние и обеспечит быстрое восстановление кожных покровов.
Обгоревшую кожу нельзя мыть мылом и обрабатывать спиртосодержащими средствами, так как это спровоцирует еще большее высыхание кожных покровов. Запрещается трогать, а тем более прокалывать волдыри, чтобы избежать попадания в ранки инфекции. Не рекомендуется в первые сутки после ожога смазывать кожу маслами и жирными кремами. Жир образует пленку, которая не дает затянуться ожоговой ране, кроме того, он является благоприятной средой для развития бактерий.
Как не допустить появления солнечных ожогов
Помните, что даже имеющийся загар не способен защитить вашу кожу от воздействия ультрафиолета при слишком длительном пребывании на солнце.
Эффективные восстанавливающие средства при солнечных ожогах
Как мы уже упоминали, при солнечных ожогах наиболее эффективно лечат кожу средства с декспантенолом, особенно спрей «Пантенол» немецкого производства. Отличная недорогая альтернатива этому препарату – продукты российского бренда «EVO laboratoires».
Крем универсальный и молочко для тела Пантенол EVO с 5% содержанием декспантенола быстро снимут симптомы воспаления и успокоят кожу после пребывания на солнце.
В летнее время ваша кожа нуждается в особенном уходе! Обеспечьте его, используя продукцию «EVO laboratoires».
Болят ноги после солнечного ожога что делать в домашних условиях
С солнечным ожогом наверняка сталкивался каждый человек. Стоить чуть перележать на солнце или просто попасть под солнечные лучи на пике их активности – и вот уже кожа начинает «гореть» и приобретает типичный красноватый оттенок. Если сильно обгорел на солнце, первые симптомы начинают беспокоить уже через полчаса, а за сутки развивается полная клиническая картина, включающая: очаговое или общее покраснение кожи, на ощупь кожные покровы горячие и сухие, припухлость, болезненность и повышенную чувствительность кожи, зуд кожи, волдыри на коже разного диаметра, гипертермию, лихорадку, озноб, инфицирование кожи (присоединение вторичной инфекции), головную боль, обезвоживание организма вплоть до состояния шока. Для детей, особенно маленьких, характерно изменение поведения – слабость и сонливость либо повышенная возбудимость.
Если человек получил солнечный ожог, лечение следует начать как можно скорее. Лечение солнечных ожогов в превалирующем большинстве случаев осуществляется на дому и самостоятельно. Если пострадавший человек действует правильно, то неприятная симптоматика в скорости останется лишь воспоминанием, а вот неумелые действия могут значительно усложнить ситуацию, когда без помощи медиков уже не обойтись.
Что категорически запрещено, если обгорела кожа:
1. Распространенная ошибка – смазывать поврежденную кожу кубиками льда. Временное облегчение обернется печальной картиной отмирания эпителия и длительным восстановительным периодом, возможно с косметическими дефектами в последующем. Если обгорела кожа на солнце, нельзя мыть поврежденные участки с использованием щелочного мыла, которое уничтожает защитный кожный слой, а также тереть кожу мочалкой или очищать скрабами, поскольку любая мацерация усиливает воспалительную реакцию.
2. При солнечном ожоге лечение нельзя производить нанесением на поврежденную кожу спиртосодержащих средства, т.к. спирт вызывает дополнительную дегидратацию.
3. Не следует обрабатывать ожоги в остром периоде средствами на основе вазелина, т.к. подобные средства запечатывают поры и не дают коже дышать. Также не целесообразно в острый период наносить бараний, свиной жир и пр.
4. Ни в коем случае не нужно прокалывать волдыри и папулы, т.к. это прямой путь к инфицированию кожи.
5. В течение всего восстановительного периода нельзя загорать либо находиться под прямыми солнечными лучами с незащищенной кожей (в случае необходимости только в закрытой одежде). Не стоит пить алкогольные напитки, крепкие кофе и чаи, поскольку это усугубляет состояние обезвоживания.
Первая помощь при солнечном ожоге:
Первые спасительные для кожи и организма мероприятия должны быть незамедлительно начаты при любой степени ожога, тем более что степень повреждения кожи изначально определить невозможно.
Общий план первой помощи:
— Если на солнце обгорело лицо или другая часть тела, следует незамедлительно укрыться от прямого солнечного света. Идеально, если это будет прохладное помещение, но в случае отсутствия такового подойдет и тень деревьев или навеса. Адекватно оценить свое состояние. Если вы ощущаете озноб, сильную головную боль и головокружение, тошноту и слабость – следует вызвать скорую помощь, поскольку данные симптомы говорят о сильном ожоге и вероятном тепловом ударе.
— Если общее состояние не пострадало, следует активно помогать своей коже и организму справиться с повреждающим действием солнца:
На поврежденные участки кожного покрова аккуратно положить стерильную марлю или чистые кусочки ткани, смоченные в прохладной воде и менять их по мере нагревания через 15-20 минут. Можно завернуться в мокрую простыню. Действия должны быть щадящие, без надавливания и мацерации. Такие примочки оказывают двойной эффект – уменьшают боль и жжение, а также увлажняют кожу, предотвращая дальнейшую деструкцию ее слоев. Если имеются условия, можно принять общий прохладный душ. Если ожог локальный, можно использовать ванночку с прохладной водой и опускать туда поврежденную часть тела методом погружения. После этого пораженные участки кожи рекомендуется обработать спреем или специальным увлажняющим кремом.
Параллельно необходимо принимать достаточный объем жидкости для профилактики обезвоживания, например, негазированную минеральную воду или обычную питьевую воду, но ни в коем случае не ледяную.
Для снятия болевого синдрома можно выпить обезболивающее.
О применении средств от солнечных ожогов (препаратов для внутреннего приема и для нанесения на кожу) лучше всего посоветоваться с врачом.
В особенно тяжелых случаях состояние может ухудшиться. Если появился жар или озноб, чувство тошноты или сухость во рту и головная боль (признаки обезвоживания), необходимо немедленно обратиться к врачу или вызвать скорую медицинскую помощь.
Куда обратиться с солнечными ожогами?
— Центр травматологии, ортопедии и нейрохирургии (ул.Московская, 163а)
Хронический и острый бронхит: чем опасна болезнь и как её лечить
Бронхит – это патологическое состояние, при котором развивается воспаление бронхов. В свою очередь, бронхи – это пути, которые проводят воздух от трахеи к тканям легких, согревают воздушный поток, увлажняют и очищают его. Находятся они в нижней части трахеи и представляют собой две крупных ветви.
Болезнь вызывает воспаление слизистой оболочки или всей толщи бронхиальных стенок. Начинается чрезмерное выделение слизи, затрудняется дыхание. Организм пытается самостоятельно вывести лишнюю слизь, поэтому появляется сильный мучительный кашель. Патология может переходить из кратковременной острой в продолжительную хроническую форму, поэтому требует комплексного незамедлительного лечения.
Острый бронхит
Развивается в подавляющем большинстве случаев и представляет собой распространенное осложнение острой респираторной инфекции. Зачастую диагностируется у детей, так как они более восприимчивы к подобным инфекциям.
При остром поражении бронхов происходит размножение условно-патогенной микрофлоры. Слизистая меняет свою структуру, развивается поражение верхних слоев и стенок бронхов. Формируется отек слизистой, эпителиальные клетки отторгаются организмом, появляются инфильтраты на подслизистом слое. Процессы сопровождаются тяжелым продолжительным кашлем, который может сохраняться даже после излечения пациента.
Острая форма лечится в течение 3-4 недель. На протяжении этого времени восстанавливается структура и функции бронхов. При правильной и своевременной терапии прогноз благоприятный.
Хронический бронхит
При хроническом бронхите кашель с выделением мокроты наблюдается на протяжении не менее двух лет в течение трех месяцев ежегодно. При этом важно исключить наличие других причин кашля.
Такая форма чаще возникает у взрослых, так как формируется только при длительном раздражении бронхов. Причиной раздражения может быть не только многократно перенесенное острое заболевание, но и сигаретный дым, газы, пыль, химические испарения и прочие отрицательные факторы.
Продолжительное воздействие на слизистую бронхов неблагоприятных факторов вызывает изменения в слизистой, постепенное повышение выделения мокроты. Существенно снижается способность бронхов проводить воздух, а вентиляция легких нарушается.
Формы хронического бронхита
В зависимости от характера воспалительных процессов выделяют:
С учетом наличия нарушения проходимости (обструкции) дыхательных путей бронхит может быть:
По причинам развития болезни выделяют:
Причины заболевания
При острой и хронической формах причины развития патологического состояния бронхов несколько отличаются.
Острый бронхит в 90% случаев формируется в результате попадания в организм вирусной инфекции: гриппа, аденовируса, респираторно-синцитиального, коревого или коклюшного вируса, а также прочих возбудителей. Реже болезнь становится результатом бактериального поражения стафилококком, стрептококком, пневмококком и др.
Среди прочих факторов, которые способствуют развитию острой формы болезни:
При хронической форме основной причиной развития признано курение. У курильщиков болезнь диагностируют в 2-5 раз чаще, чем у некурящих людей. Табачный дым наносит вред как при активном, так и при пассивном курении.
Среди прочих предпосылок развития хронической формы – повторно перенесенные и частые острые бронхиты, ОРВИ, пневмонии, болезни носоглотки. Инфекционная составляющая в таких условиях усугубляет уже имеющееся поражение бронхов.
Симптомы бронхита
Признаки патологии отличаются в зависимости от острой или хронической формы течения болезни:
Осложнения
Острый бронхит может провоцировать осложнение в виде бронхопневмонии – инфекционно-воспалительного процесса, который поражает легкие, вызывает лихорадку, сухой кашель, общую слабость.
Бесконтрольное прогрессирование хронического заболевания приводит к регулярным острым пневмониям и со временем переходит в обструктивную болезнь легких. При этом сужается просвет и отекает слизистая дыхательных путей, частично разрушаются легочные ткани.
Хронический бронхит также может стать причиной развития легочной гипертензии, сердечно-легочной недостаточности, эмфиземы легких, бронхоэктатичской болезни, пневмонии и ряда других опасных заболеваний.
Когда стоит обратиться к врачу
Крайне важно не пускать болезнь на самотек. К врачу нужно обращаться при появлении первых симптомов возможного бронхиального поражения: кашля, повышенной температуры, недомогания. Врач проведет диагностику, укажет, как и чем лечить бронхит и кашель, а дальнейшая терапия пройдет в домашних условиях под контролем доктора. В большинстве случаев патология не требует госпитализации.
Бесконтрольное течение острой болезни в большинстве случаев приводит к усугублению симптоматики, повторному развитию заболевания, переходу в хроническую болезнь и формированию осложнений.
Чтобы определить болезнь и изучить степень поражения бронхов, необходима комплексная диагностика пациента и изучение клинической картины. Этим занимается терапевт или педиатр, который назначает необходимые для диагностики обследования. При необходимости он направляет пациента на консультации к пульмонологу и другим смежным специалистам.
Если по результатам опроса и осмотра у врача появились подозрения на бронхит или другие схожие болезни, назначаются дополнительные обследования:
Среди возможных дополнительных исследований: эхокардиография, электрокардиография, бронхография и др.
Лечение
Терапия бронхита носит комплексный характер, так как преследует цель избавить организм от инфекции, восстановить проходимость бронхов, устранить усугубляющие болезнь факторы.
В первые дни острой фазы необходимо придерживаться постельного режима, много пить, соблюдать молочно-растительную диету. Крайне важно отказаться от курения и поддерживать влажность воздуха в помещении, где находится больной, на уровне 40-60%.
Медикаментозная терапия острой стадии cводится к приему препаратов, которые облегчают симптомы и предотвращают развитие осложнений. Для этого используют:
Важную роль играет физиотерапия. Улучшить состояние пациента помогает лечебная гимнастика, физиотерапия, вибрационный массаж.
Хроническая форма заболевания требует продолжительного лечения как при обострении, так и во время ремиссии. Схема терапии предусматривает прием перечисленных препаратов по назначению врача, а также интенсивную программу легочной реабилитации, которая помогает снизить проявления болезни.
Максимально важно устранить из жизни пациента причину, которая спровоцировала развитие хронического бронхита, вести здоровый образ жизни, укреплять иммунитет и правильно питаться.
Профилактика бронхита
Профилактика легочных заболеваний – это комплексный и систематический процесс, цель которого – укрепить защитные силы организма и минимизировать воздействие факторов риска. Для этого необходимо в первую очередь отказаться от курения, защищать легкие от пыли, вредных химических соединений, слишком горячего или сухого воздуха. В рамках профилактики важно своевременно лечить хронические инфекции, предотвращать аллергические реакции и обязательно обращаться к врачу при первых признаках заболевания, проходить ежегодную вакцинацию от гриппа и пневмонии.