большое красное пятно под мышкой что это может быть
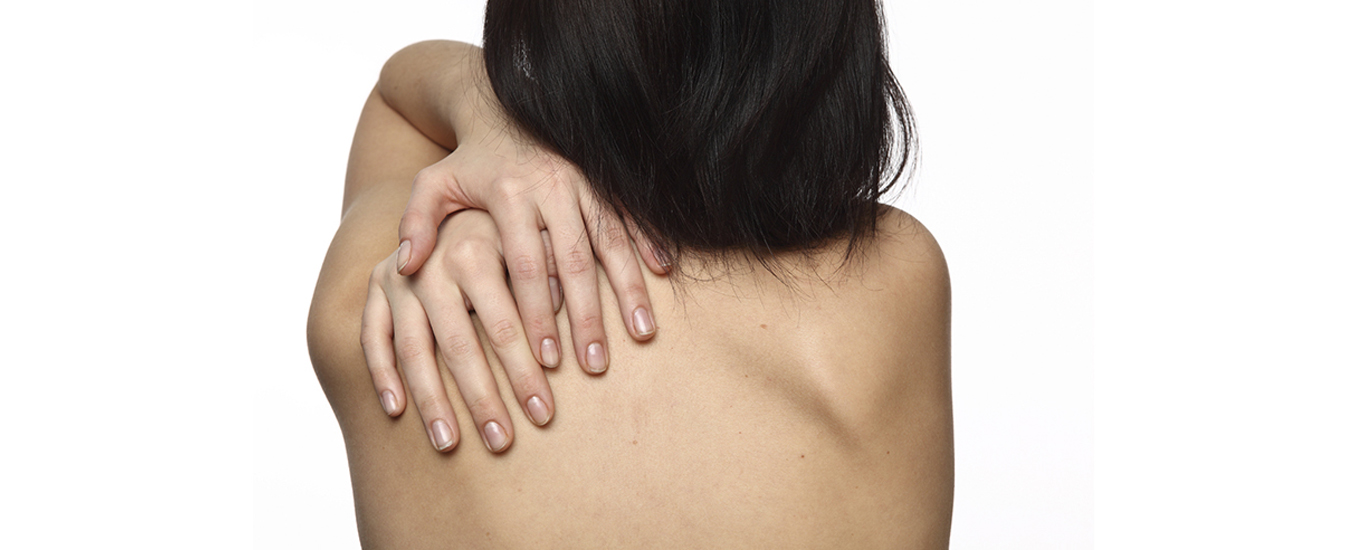
Покраснение под мышками — причины и способы лечения
» data-image-caption=»» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/08/Покраснение-под-мышками.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/08/Покраснение-под-мышками.jpg?fit=825%2C550&ssl=1″ />
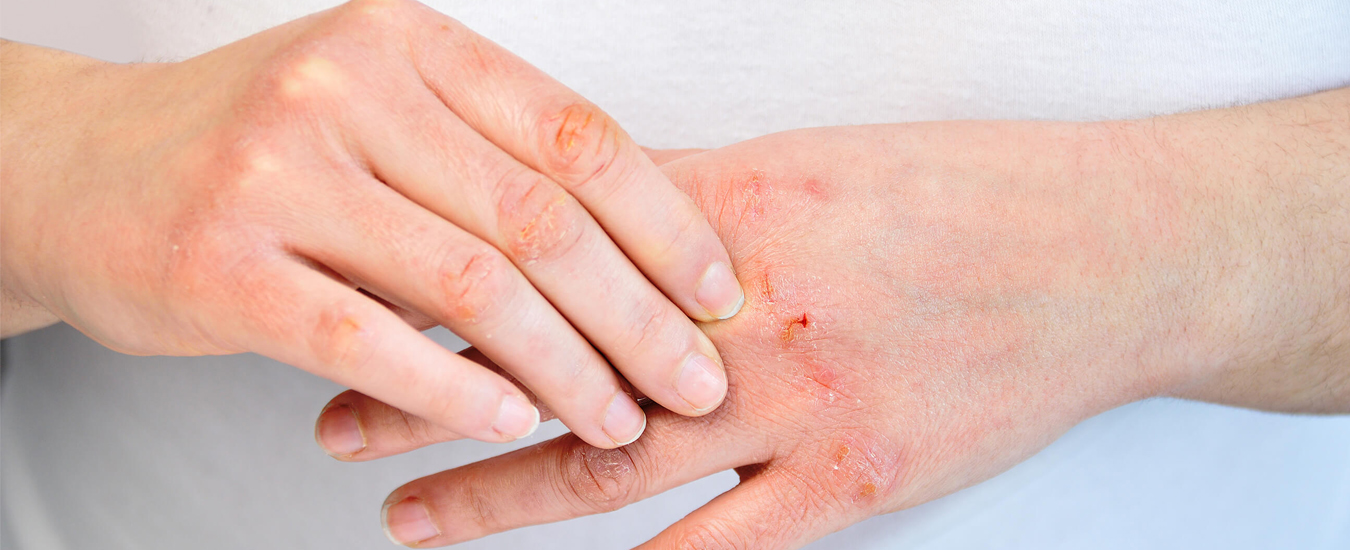
Покраснение под мышками чаще всего вызывается раздражением кожи химическими веществами и бритьем, но иногда это может быть и грибковая инфекция.
Подмышки часто бывают влажными. А поскольку это плотная складка кожи, нетрудно вызвать раздражение и скопление бактерий в этой области.
Помимо эстетической проблемы, покраснение часто сочетается со жжением и шелушением кожи, что неудобно и трудно устранить, как и все кожные проблемы в складках.
Покраснение подмышек после бритья
Покраснение подмышек чаще всего вызывается бритьем, особенно у людей с чувствительной кожей или некоторыми формами дерматита.
Удаление волос подмышками бритвой — это быстро и дешево. Лезвие бритвы может повредить кожу и облегчить проникновение бактерий, что может вызвать воспалительную реакцию. После бритья на кожу нужно нанести успокаивающий крем или гель, который снимает воспаление, смягчает кожу и оказывает противовоспалительное действие.
Если нет крема, то можно уменьшить покраснение, вызванное бритьем, с помощью таблетки аспирина. Необходимо растворить две таблетки в небольшом количестве воды, чтобы получить консистенцию пасты. Затем нужно аккуратно нанести ее на раздраженные участки подмышек, дать высохнуть, а потом смыть небольшим количеством воды.
Будьте предельно осторожны с этим и другими домашними средствами. Активным веществом в домашних препаратах часто является лекарство, точная концентрация которого неизвестна. В результате могут возникнуть многочисленные повреждения и раздражения кожи.
Раздражение после бритья можно уменьшить, охладив пораженную область прохладной водой или кубиком льда. Также есть специальные спреи с термальной водой, которые обладают противовоспалительным действием и помогают регенерировать кожу.
Если часто возникают проблемы с покраснением подмышек после бритья, необходимо рассмотреть другие методы удаления волос, такие как восковая эпиляция сахарной пастой или лазерная эпиляция.
В том случае, если покраснение на коже подмышечной впадины сопровождается болью, пальпируемыми шишками с гнойным кончиком или без него, необходимо обратиться к врачу. Чаще всего это воспаление корней волос, но также возможно, что воспаление железистых протоков кожи. Эти состояния обычно приводят к местной или системной антибактериальной терапии.
Чувствительность к дезодорантам и кремам для депиляции
Чувствительность к дезодорантам, цветной одежде, моющим средствам или кремам для депиляции из-за ряда содержащихся в них химических веществ может вызвать покраснение под мышками, чешуйчатую сыпь и перхоть, жжение и зуд. В худшем случае могут появиться красные выступы и волдыри, выделяющие секрет. Тогда необходимо как можно скорее обратиться к врачу.
Кожная реакция на дезодорант может возникнуть после первого применения, а также после нескольких месяцев воздействия. В случае кожной реакции врач может назначить антигистаминные препараты или кремы с кортикостероидами и направить сделать тест на аллергию.
Люди с атопическим дерматитом более склонны к реакциям на дезодоранты, кремы для депиляции и другие раздражители. Чтобы избежать воспалительных состояний, рекомендуется использовать дезодоранты без запаха и без спирта, а также дезодоранты на натуральной основе без химических соединений, вызывающих раздражение.
Избегайте использование кремов для депиляции, если чувствуете жжение после нанесения и замечаете покраснение после удаления крема.
Покраснение, вызванное грибками
Покраснение под мышками может быть результатом грибковой инфекции кожи — дерматомикоза. Чаще всего это кандидоз-дерматомикоз, вызываемый дрожжами рода Candida (чаще всего Candida albicans). Они неотъемлемая часть здорового организма, но могут вызывать проблемы при чрезмерном размножении. Это происходит при ослаблении иммунной защиты организма (стресс, истощение, антибиотики).
Важную роль в развитии этих кожных изменений играет ее локальное повреждение, к которому кандида легко «прикрепляется». Затем грибок проявляется как инфекция, которая поражает весь организм (системная инфекция) или его отдельные части, такие как ногти, кожа, кожа головы или слизистые оболочки (вагинальный кандидоз, кандидоз пищеварительной системы, кожная инфекция — дерматомикоз).
Чаще всего дерматомикоз возникает на складках кожи, под мышками, на груди и в паху. Он начинается с легкого зуда, затем можно появляется покраснение, растрескивание и краевое шелушение кожи. Лечится противогрибковыми кремами под наблюдением дерматолога.
Чтобы предотвратить развитие дерматомикоза, необходимо, чтобы участки кожных складок были чистыми и сухими, поскольку влага способствует размножению грибков. Грибковые инфекции также чаще встречаются в местах нахождения большого количества людей, таких как школы, детские сады и бассейны. Поэтому после посещения мест общего пользования рекомендуется принять душ и тщательно вытереться полотенцем, чтобы влага не попала в подмышки и другие складки кожи.
Добавить комментарий Отменить ответ
Вы должны быть авторизованы, чтобы оставить комментарий.
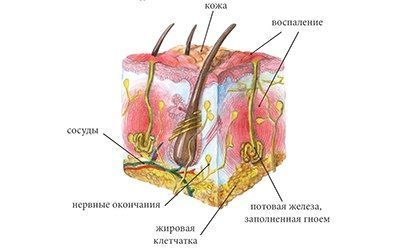
Гидраденит
Гидраденит – это воспаление апокриновых потовых желез, расположенных в подмышечной области, по окружности сосков, в паху, на мошонке и больших половых губах у женщин, в околопупочной области, вокруг заднего прохода. Крайне редко встречается гидраденит волосистой части головы. Апокриновые железы имеют особое строение – верхушечные их клетки постоянно разрушаются и смешиваются с потом. В выделяемом секрете этих желез много холестерина и жира, густота его повышена, в запах своеобразный, индивидуальный. Чаще всего гидраденит развивается в подмышечной области, где потовые железы большого размера, ходы их извилистые. Заболевание относится к пиодермии или гнойным поражениям кожи.
У кого гидраденит бывает чаще всего?
У женщин среднего возраста чаще развивается подмышечный гидраденит, как следствие травмы во время эпиляции или бритья. У мужчин страдает паховая зона. В целом заболевание развивается у людей возрастом от 15 до 55 лет, поскольку апокриновые железы активно функционируют именно в детородном периоде. Нередко развитию воспаления способствуют нарушения правил личной гигиены. Заболевание может принимать рецидивирующую форму.
В группе риска люди с темной кожей, поскольку протоки желез у них широкие и короткие, бактериям легко по ним проникнуть внутрь.
Причины гидраденита
Возбудителем гидраденита чаще всего являются стрептококк и стафилококк, но может быть кишечная палочка и другие микробы.
Наиболее частые причины гидраденита и провоцирующие факторы:
Как проявляется гидраденит?
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Народное название («сучье вымя») болезнь получила из-за характерного внешнего вида пораженного участка: отечной покрасневшей окружности с выделениями белого цвета.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Осложнения гидраденита
У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Особенности диагностики
Характерная клиника, как правило, не оставляет сомнений. При гидрадените нет некротического стержня, как у фурункула. При сомнениях относительно возбудителя (туберкулез, лимфогранулематоз) выполняют бактериальный посев отделяемого, устанавливая чувствительность к антибиотикам. В общем анализе крови может быть воспалительный сдвиг (лейкоцитоз, увеличение СОЭ). При хроническом и рецидивирующем течении определяют иммунный статус.
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к дерматологу.
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.
При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Хирургическое лечение гидраденита
Хирургическое вмешательство требуется тогда, если центр воспаления уже размягчился или произошло самопроизвольное вскрытие гнойника. При этом вскрывать и дренировать один гнойник не имеет смысла, потому что в толще тканей находится множество мелких формирующихся нагноений. Выполняют широкий разрез, дающий доступ ко всему воспалительному инфильтрату. Разрез должен доходить до границы здоровой ткани. Удаляют весь гной, а следом – всю жировую клетчатку в зоне воспаления. Устанавливают дренажи, заживление всегда происходит вторичным натяжением.
При рецидивирующем или хроническом течении, когда воспаления повторяются многократно, требуется радикальная операция. Такое лечение проходит в два этапа.
Вначале область хронического воспаления раскрывают широким разрезом и убирают всю пораженную подкожную клетчатку. Операционную рану залечивают открытым способом, используют необходимые антибиотики.
Когда рана очистится, и в ней появятся здоровые грануляции, производят полное удаление больной кожи и подкожной клетчатки. Образовавшийся дефект закрывают собственным кожным лоскутом пациента, полученным с другого участка. Сохраняют кровоснабжение пересаживаемого лоскута, что значительно ускоряет заживление. Такой прием носит название аутодермопластики.
Разбивка операции на два этапа нужна для того, чтобы добиться полного оздоровления тканей. Если выполнять такую операцию за один этап, кожный лоскут не приживется из-за нагноения, образуется грубый рубец.
Дополнительные методы лечения
В некоторых случаях используется рентгенотерапия, при которой потовые железы разрушаются. Для лечения затяжных и рецидивирующих форм может использоваться ультразвуковая терапия, электрофорез и другие физиотерапевтические методы. Все определяет конкретная клиническая ситуация.
Врачи ЦЭЛТ используют все возможные методы для того, чтобы полностью избавить человека от страданий. От пациента требуется только своевременное обращение к врачу-дерматологу или хирургу.
Бактериальные инфекции кожи: какие бывают, как лечить
Большинство инфекций вызывают стрептококки и стафилококки. Они живут в окружающей среде, заселяют кожу, слизистые оболочки рта, носа, половых органов. В 9–12% случаев воспаление провоцируют коринебактерии, палочки лепры, туберкулёза, кампилобактеры.
Здоровая кожа не пропускает микробов. Этому препятствуют строение эпидермиса, рН пота и себума, антисептические свойства секрета сальных желёз. При нарушении защиты возникают гнойничковые высыпания.
Как происходит заражение кожи инфекцией
Проникновению микроорганизмов способствуют:
Бактериальное заражение часто осложняет состояние ран и ожогов, зудящих дерматозов, аллергических болезней.
Поверхностные бактериальные инфекции кожи
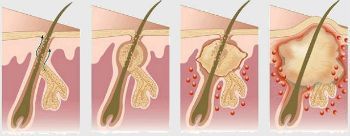
Фолликулит
— воспаление волосяного мешочка: гнойничок вокруг волоса, покраснение окружающего участка.
Пузырчатка новорождённых
— тяжёлая заразная болезнь, когда воспалительные пузыри покрывают всё тело малыша, образуют корки и язвы.
Импетиго
— на фоне покраснения возникают безболезненные волдыри с мутным содержимым. Потом пузыри ссыхаются до желтоватых корок, оставляют эрозии.
Импетиго часто возникает у детей и молодых женщин. Локализация: лицо, под волосами головы, конечности. Когда присоединяется стафилококк, корки становятся зеленоватыми или кровянистыми. Болезнь быстро распространяется в коллективе. Заподозрив её, надо изолировать ребёнка, а ранку забинтовать.
Бактериальная инфекция глубокого слоя кожи
Возникает при попадании микробов вглубь дермы.
Фурункул
Сначала появляется болезненный узел, затем в его центре созревает гнойник. Через 5–7 дней он вскрывается, выделяется гнойно-некротический стержень, ранка рубцуется. Когда очагов больше одного, говорят о фурункулёзе.
Карбункул
Это несколько фурункулов, соединившихся в общий инфильтрат. Место выглядит как опухоль багрово-синюшного цвета. Нарастает боль, страдает самочувствие, поднимается температура тела. После вскрытия образования остаётся глубокая язва, заживающая рубцом.
Акне (угри)
— воспаление протоков сальных желёз из-за закупорки. На лице, груди, плечах образуются гнойнички. Их содержимое ссыхается до корок, после отторжения которых остаются рубцы или синюшные пятна.
Гидраденит
Гнойное воспаление потовых желёз. Процесс нередко рецидивирует. Излюбленная локализация — подмышки, паховые складки, под молочными железами. Возникают глубокие болезненные узлы, синюшно-красные снаружи. Вскрываются с отделением жидкого гноя.
Возникает у людей, индивидуально предрасположенных. Очаги воспаления чётко ограничены. Зона поражения отёчная, горячая, ярко-красного цвета, с лопающимися пузырями. Болезнь сопровождается лихорадкой, интоксикацией, сильной болью.
Глубокие пиодермии могут осложняться воспалением лимфатических сосудов и узлов, абсцессом, сепсисом.
Особенности инфекций кожи лица
Кровоснабжение органов головы, лица, оболочек мозга тесно связано. Неправильное лечение, выдавливание прыщей опасно разносом бактерий по крови, лимфе. Можно добиться увеличения площади поражённого участка, таких грозных осложнений, как менингит, абсцессы и флегмоны, воспаление глаз.
Прежде чем решиться на косметические процедуры — чистку, пилинг, мезотерапию — пройдите обследование у дерматолога, чтобы установить причину гнойничковой сыпи и пролечиться.
Лечение бактериальных инфекций кожи
Должно начинаться с ранних стадий, проходить под контролем специалиста. В ряде случаев достаточно местного лечения антибактериальными мазями, протирания антисептиками. Распространённые высыпания, глубокие пиодермии, требуют назначения системных антибиотиков. При хроническом течении врач может посоветовать аутогемотерапию, иммунные препараты.
Хирургическое лечение проводят, если гнойник не вскрывается самостоятельно или надо избежать грубого рубца. Для восстановления тканей применяют лазерную коагуляцию, физиотерапию.
Важно выявить, пролечить сопутствующие болезни, исключить неблагоприятные внешние воздействия на кожу, подобрать питание.
Профилактика
Соблюдайте следующие правила:
Записывайтесь на консультацию дерматолога вовремя. Врач поможет выявить причину воспаления, сделать нужные анализы, подобрать лечение, подходящее виду и стадии пиодермии.
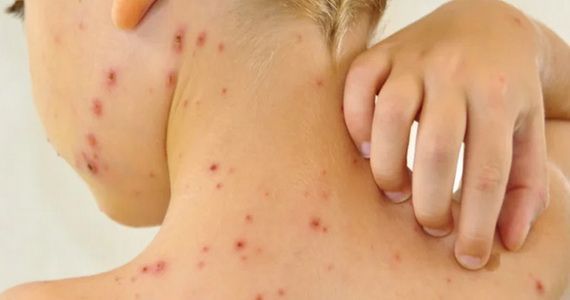
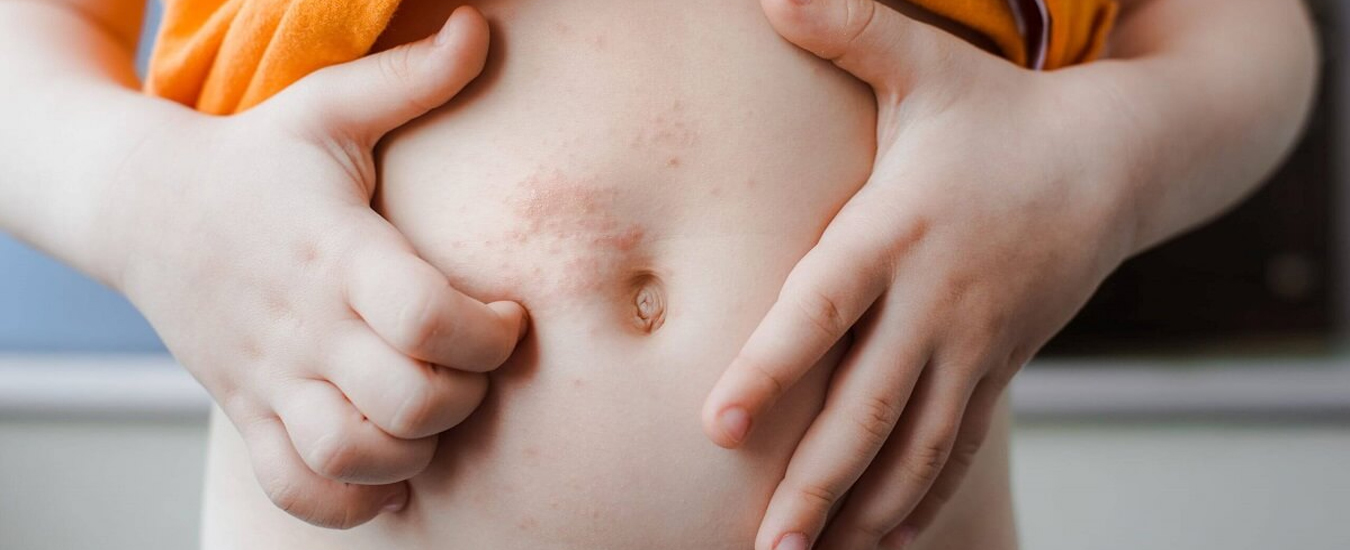
Контактный аллергический дерматит у детей: наиболее частые причины
Контактный дерматит — воспаление кожи в том месте, которое соприкасалось с раздражающим веществом или фактором окружающей среды. Недугу наиболее подвержены дети до 12 лет. Дело в особенностях строения детской кожи и слабости её защитных механизмов. Болезнь проявляется на любом участке, бывшем в контакте с раздражителем, но чаще на лице, руках, шее, в паховой области.
Если вовремя распознать провоцирующий агент и оградить от него ребёнка, воспаление хорошо лечится и симптомы быстро проходят. Когда причину выявить трудно или родители не обращаются к врачу вовремя, течение болезни утяжеляется.
Контактный дерматит бывает:
Второй вариант появится, когда у ребёнка есть повышенная восприимчивость к данному веществу. Первое взаимодействие с ним проходит внешне незаметно, но в коже образуются химические вещества, которые связываются с клетками иммунитета — Т-лимфоцитами. Иммунные клетки запоминают раздражитель. При повторном контакте, который может произойти спустя долгое время, Т-лимфоциты запускают аллергическую реакцию и вызывают проявление кожных симптомов.
Как распознать контактный аллергический дерматит у ребёнка
Контуры воспаления часто совпадают с очертаниями предмета, вызвавшего раздражение. Сыпь мало распространяется за пределы участка кожи, который соприкасался с причинным фактором. Кожа здесь краснеет и припухает, сильно зудит, появляются пузырьки, ранки и корочки.
К ранкам легко присоединяется грибковая и бактериальная инфекция, возникает нагноение. У малышей может повыситься общая температура.
Частое обострение на одних и тех же местах приводит к неприятным исходам: участки повышенной или пониженной пигментации, рубцы, утолщение и огрубение кожи.
Заметив сыпь или красные пятна на коже ребёнка, обязательно покажитесь врачу, чтобы сделать анализы, точно определить причину и начать лечение.
Заболевание может обостряться. Чтобы этого не случилось, нужно найти и устранить провоцирующие причины.
Внутренние причины детского дерматита
Спровоцировать болезнь могут:
Чаще недуг развивается у людей с белой кожей сухого типа, реже страдает смуглая кожа жирного типа.
Внешние причины развития аллергического дерматита у детей
Вызвать недуг может как один из факторов, так и сочетание нескольких.
Из растительных агентов наиболее опасны сок чистотела, борщевика, крапивы, пыльца луговых и сорных трав.
В промышленных городах зимой наблюдаются массовые случаи контактного дерматита под глазами и на руках ребёнка. Здесь сочетаются сразу три фактора: холод, химические примеси в воздухе и прикосновение к коже мокрыми варежками.
У грудничков аллергическое воспаление могут вызвать сочетание высокой влажности в подгузниках, трения ткани и действия неподходящего крема.
Особый вид контактного дерматита — фототоксический, когда кремы от загара разлагаются под солнечными лучами и вызывают аллергическое повреждение эпидермиса.
Какие металлы могут навредить
Поражение кожи могут вызвать любые металлы. Реже всего — золото, платина, серебро. Чаще — никель. Предрасположенность может быть наследственной или сформироваться в течение жизни, под действием неблагоприятных факторов. При аллергии на никель назначают специальную диету: исключают ржаной хлеб, консервы, некоторые овощи.
Дерматит у ребёнка и психосоматика
Здоровье кожи напрямую зависит от психического самочувствия человека. Стресс меняет гормональный фон и обмен веществ, вызывает сбои в работе иммунитета. Поэтому спокойное эмоциональное состояние предотвратит обострение болезни и отсрочит первое появление симптомов.
Столкнувшись с контактным дерматитом, проанализируйте причины, выявите аллерген, который его вызвал. Это не всегда просто. Чтобы быть спокойными за правильный диагноз, провести нужные анализы и получить лечение — приходите на консультацию в наш центр. Помимо лечения, вы научитесь правильной профилактике этой болезни.
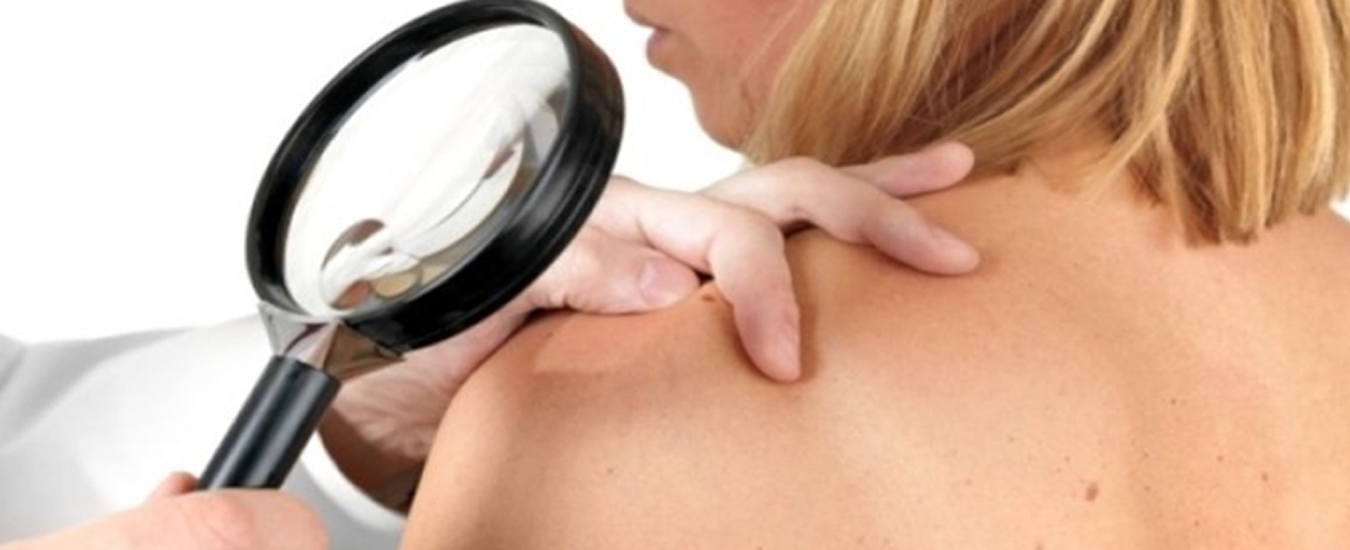
Будьте внимательны: ТОП-7 самых неочевидных признаков рака кожи
Врач-онколог Екатерина Вертиева призывает тщательно следить за здоровьем: порой опасная болезнь может «спать» годами.
По данным Всемирной организации здравоохранения, онкология является одной из основных причин смертей в мире. Только в 2020 году эксперты зафиксировали 1,2 миллиона летальных исходов от рака кожи. И с каждым годом эта цифра растет.
Рубцы
Эксперт призвала контролировать состояние кожи на постоянной основе: важно критично относиться к любым новообразованием. Так, одно из клинических проявлений онкологии — появление мелких рубцов. Они образуются вне зависимости от того, были ли на их месте раны. Просто ткани резко грубеют и меняют свой вид.
«Если вы видите, что у вас без видимых причин образовался рубец розовый с гладкой поверхностью, это повод насторожиться и обратиться к врачу», — подчеркнула Вертиева.
Жемчужины
Медик добавила, что особую опасность представляют небольшие округлые новообразования, схожие с жемчужинами. Обычно они появляются вокруг глаз, на веках, или возле крыльев носа. Сквозь узелки могут хорошо просматриваться сосуды. Это так называемая базалиома, вид онкологии, при котором происходит мутация базальных клеток кожи. Он отличается от других тем, что практически никогда не дает метастазы.
Темные пятна
Екатерина Вертиева отмечает, что при осмотре покровов не стоит игнорировать и область пальцев. Под ногтевыми пластинами запросто могут начаться опасные процессы.
«М ы должны обращать внимание на появление черной или коричневой пигментации, что может свидетельствовать как о гематоме, так и о меланоме», — заключила эксперт.
Шелушения и зуд
Мужчинам же стоит трепетно заботиться о коже головы. Особенно, если волос практически нет. Насторожить должно появление обширных очагов розовой окраски с шелушением на поверхности и кровоточащими ранами. Это может быть явным признаком начала развития актинического кератоза и, как следствие, плоскоклеточного вида рака.
Язвы
Спонтанное появления язв — такой же плохой признак, как и появление розовых рубцов. В особенности, если ранки не затягиваются даже при адекватной терапии.
« В норме дефект затягивается в течение четырех недель, если заживление сопровождается бугристостью, кровоточивостью и заживает очень плохо, это должно насторожить», — объяснила Вертиева.
Ложные укусы
Большую опасность представляют и так называемые укусоподобные элементы. Их редко замечают, списывая все на отголоски нашествия комаров или домашних блох. Но в отличие от реальных укусов насекомых эти следы не затягиваются и даже иногда могут расти. Кроме того, они никогда не сопровождаются зудом.
Розовые пятна
Дерматолог обратила внимание и на обыкновенные розовые пятна на коже разного размера и формы. Они не появляются просто так. Это — очевидный признак какого-то нарушения в организме. Если не помогает даже серьезное лечение — пора обращаться за помощью к узким специалистам.
«Если вы будете внимательно наблюдать за этими признаками, то сможете выявлять злокачественные новообразования на коже на ранних стадиях», — заключила медик.